病因
1.婚育及性生活相關因素
宮頸浸潤癌的發病與早婚、早育、多產、性生活過早過頻、性生活紊亂、性生活不潔等婚育及性生活因素相關。宮頸浸潤癌發病危險性與性行為有關。有研究發現配偶精液中多聚精胺和精脒的氧化產物,四甲烯二胺是發生宮頸浸潤癌的協同因素。配偶的精液中聚胺濃度高,可能增加發生宮頸浸潤癌的危險性。由於宮頸浸潤癌發病與性生活關係密切,因此已婚婦女應該定期普查,及時診斷和治療癌前病變。
2.感染因素
(1)人類乳頭狀瘤病毒(HPV)研究證實HPV宮頸浸潤癌的主要病因。HPV感染者患宮頸浸潤癌的危險性增加。HPV感染是性傳播疾病,因此多個性夥伴及性生活紊亂容易感染HPV。HPV有60餘種亞型,CIN以HPV16、18、6、11型感染為主,鱗癌以16、18、31型為主,腺癌以18、16型為主。HPV感染所致生殖道疣的患者,發生宮頸浸潤癌的危險性是正常人的5倍。
(2)皰疹病毒(HSV)宮頸浸潤癌患者HSV-2抗體水平高提示該病毒與宮頸浸潤癌發病有關。無HSV直接致癌作用的依據,研究認為HSV-2是宮頸浸潤癌發病的協同因素。
(3)其他病原體有研究提示人巨細胞病毒、梅毒、滴蟲、衣原體、真菌等感染也可與宮頸浸潤癌發病有關。
3.其他
宮頸浸潤癌發病還與宮頸糜爛、裂傷、外翻,內分泌,包皮垢,吸菸,生活經濟狀況,精神創傷,家族腫瘤史,心理學因素,飲食等因素相關。維生素C、A和葉酸等微量營養素攝入量不足是宮頸浸潤癌發病的危險因素。吸菸是宮頸浸潤癌發病的協同因素,連續吸菸≥4年者患宮頸浸潤癌的危險性增加4倍,戒菸可減少其發病危險性。
症狀
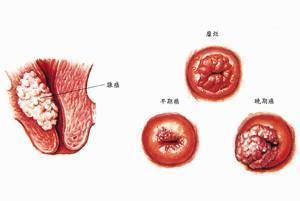 宮頸浸潤癌
宮頸浸潤癌早期宮頸浸潤癌可能無任何臨床症狀。然而,部分患者雖然已有白帶增多和陰道出血等明顯臨床症狀,但臨床分期仍可能為早期病變。患者於病變早期出現臨床症狀是宮頸浸潤癌患者及時就診的主要原因,也是宮頸浸潤癌治療效果好的重要原因之一。
1、白帶增多
80%~90%的宮頸浸潤癌患者有程度不同的白帶增多症狀。白帶性狀與一般炎症相似,隨著腫瘤進展壞死脫落及繼發感染,可出現惡臭的膿血性白帶。
2、陰道出血
80%~85%患者出現陰道出血症狀。可表現為接觸性、月經期間期、絕經後或不規則陰道出血等。年輕婦女出現接觸性陰道出血或絕經後出現陰道出血都是值得特別重視的臨床症狀。巨大菜花狀外生型腫瘤及潰瘍空洞型腫瘤容易出現陰道大出血。
3、其他症狀
腫瘤浸潤進展可出現下腹和腰骶部疼痛,下腹及排便下墜感,便血,排便困難,尿頻,血尿,下肢水腫等症狀。晚期患者還會出現貧血、體重減輕等惡液質症狀。
檢查
1、實驗室檢查
宮頸脫落細胞學檢查見宮頸上皮內瘤樣病變。宮頸腺癌其早期病變常位於宮頸管內,用常規取材法塗片容易出現假陰性。腫瘤標誌物檢測:70%患者血清SCC和CEA值升高,其水平與腫瘤大小及分期相關,動態測定其濃度可幫助監測病情。
2、影像學檢查
常規影像學檢查包括X線胸片,肝、腎、盆腹腔的超音波檢查,放射性核素腎圖等檢查。視病情選擇進行鋇灌腸、靜脈腎盂造影、骨掃描、CT、MRI掃描等檢查。其中通過超音波或放射性核素腎圖檢查有無輸尿管梗阻及腎盂積水是十分重要的。CT檢查診斷宮旁侵犯的準確性為60%。對盆腔淋巴結轉移的檢出特異性高,但敏感性差。CT還可用於介導細針穿刺細胞學檢查。淋巴造影:特異性高>90%,但敏感性差,不能顯示病灶以上的淋巴結及轉移灶。
3、其他檢查
(1)內鏡檢查包括陰道鏡、膀胱鏡、直腸鏡等內鏡檢查。宮頸浸潤癌陰道鏡下常表現出病變區明顯高低不平、雲霧狀、腦回狀、結節狀或豬油狀圖像,還可出現異型血管等異常圖像。
膀胱鏡和直腸鏡主要用於檢查膀胱直腸是否受癌腫侵犯,以明確分期。宮頸浸潤癌Ⅳa期的分期標準為癌侵犯膀胱黏膜和(或)直腸黏膜。在膀胱鏡及直腸鏡檢查下活檢,是證實膀胱及直腸黏膜有無轉移的可靠檢查方法。Ⅱb、Ⅲ、Ⅳa期患者應考慮行直腸鏡及膀胱鏡檢。
(2)組織病理學檢查組織病理學檢查是確診宮頸浸潤癌最可靠的方法。鉗取法常用,少數情況下經宮頸管診刮術或宮頸錐形切除術送檢。鉗取活檢定位的準確性將影響最終診斷結果。必要時需要配合碘試驗、螢光檢查法、陰道鏡等檢查定位活檢。活檢可引起宮頸局部腫瘤出血,棉球壓迫出血是常用有效止血方法,少量滲血可於局部塗硝酸銀或次硫酸鐵溶液。
(3)碘試驗或螢光檢查法除陰道鏡檢查外,碘試驗或螢光檢查法可以幫助定位活檢。腫瘤對螢光素具有親和作用,口服或靜脈注射螢光素後,腫瘤病變區螢光強度高於正常組織,該檢查可以幫助早期發現癌腫及定位活檢。
鑑別診斷
由於宮頸浸潤癌無特異性臨床症狀,因此應注意與感染性陰道炎、老年性陰道炎、宮頸糜爛、宮頸息肉、宮腔黏膜下肌瘤、宮頸黏膜下肌瘤、宮頸結核等良性病變相鑑別。
併發症
癌症迅速浸潤陰道,晚期侵犯宮體;合併感染。
治療
1、藥物治療
目前宮頸浸潤癌單行化療尚不能達到完全根治的效果。化療對晚期宮頸浸潤癌及復發患者有一定姑息性治療作用,對於用單純放療或手術治療預後較差患者,化療也具有積極的治療作用。
(1)宮頸浸潤癌化療常用藥物順鉑、環磷醯胺、氟尿嘧啶、甲氨蝶呤、阿黴素、博來黴素、絲裂黴素、長春花鹼、長春新鹼等。在眾多的化療藥物中,順鉑是治療宮頸浸潤癌有效的常用藥物。近年試用於宮頸浸潤癌化療,並初步取得較好效果的新藥有異環磷醯胺、紫杉醇、異長春花鹼等。多數研究表明,聯合化療治療宮頸浸潤癌的療效優於單一藥物化療,其中尤以含有順鉑的聯合化療方案療效較好。順鉑對宮頸鱗狀細胞癌有明顯的抗癌作用、
(2)宮頸鱗癌常用聯合化療方案①FAOC方案氟尿嘧啶、阿黴素、長春新鹼、環磷醯胺每4周重複1周期。②PBO方案順鉑、博來黴素、長春新鹼每2周重複1周期。③PF方案順鉑、氟尿嘧啶每3周重複1周期。④MOBP方案絲裂黴素、長春新鹼、博來黴素、順鉑每6周重複1周期。⑤CAP方案環磷醯胺、阿黴素、順鉑每4周重複1周期。⑥BIP方案博來黴素、異環磷醯胺、美司鈉、順鉑每3周重複1周期。⑦BM方案博來黴素、絲裂黴素每3周重複1周期。
(3)宮頸腺癌的常用化療方案①MFP方案絲裂黴素、氟尿嘧啶、順鉑每3周重複1周期。②PAM方案順鉑、阿黴素、甲氨蝶呤每3周重複1周期。
2、手術治療
手術治療是早期宮頸浸潤癌的主要治療方法。手術方式及選擇:
(1)全子宮切除術筋膜外子宮全切術僅適於診斷明確的Ⅰa1期宮頸浸潤癌。Ⅰa1期盆腔淋巴結轉移率低於1%,Ⅰa2期盆腔淋巴結轉移率則可能明顯上升。如果手術後檢查發現病變已超過Ⅰa1期,則應根據病情進一步補充術後放療等其他治療。
(2)次廣泛全子宮切除術即切除全子宮、游離輸尿管、切除宮旁組織2~3cm、陰道2~3cm,適於Ⅰa期宮頸浸潤癌的治療。如散在病灶融合、血管及淋巴管內有瘤栓、細胞分化不良則應行廣泛性子宮切除術或放療。
(3)廣泛性全子宮切除術該手術即為宮頸浸潤癌根治術及盆腔淋巴結清掃術。手術切除範圍通常包括:全子宮、部分陰道(穹隆下3cm以上或癌灶下3cm以上)、雙側附屬檔案或保留一側卵巢、子宮骶骨韌帶及主韌帶3cm以上、膀胱宮頸韌帶及陰道旁組織、髂總下部及以下的盆腔淋巴結及周圍脂肪組織。這是宮頸浸潤癌手術治療的基本術式,適於Ⅰb~Ⅱa期宮頸浸潤癌。
(4)超廣泛性全子宮切除術即擴大根治術或膀胱、直腸等盆腔臟器切除術。該手術僅用於部分晚期宮頸浸潤癌及中心性復發癌的患者。該手術切除範圍廣,併發症及死亡率較高,因此需由經驗豐富的醫生操作。
宮頸浸潤癌患者是否適於手術治療,除臨床分期外,還應根據患者年齡、一般情況、有無合併症及手術禁忌證等情況。
護理
(一)心理護理
惡性腫瘤病人可有不同程度的否認期、憤怒期、妥協期、抑鬱期和接受期等一系列心理變化,密切觀察,給予不同的疏導和心理支持。
(二)營養護理
鼓勵病人攝取足夠的營養,進食高蛋白、高維生素、高熱量、易消化的飲食。對食慾較差、進食困難者宜少量多餐、少渣飲食,必要時給予靜脈高營養支持。放療期間忌服辛辣香燥等刺激性食物,如胡椒、蔥、蒜、韭菜、羊、雞等。
(三)疼痛護理
注意觀察病人疼痛的部位、性質、持續時間和強度,指導病人使用不同的方法控制疼痛,對疼痛難以控制者可根據三級階梯止痛方案遵醫囑給藥。
(四)術後護理
注意監測生命體徵及病情變化,做好引流管、切口和皮膚護理,預防感染。術後如無禁忌證,可在1~7天后離床活動,即早期離床活動。可先在床上做肢體運動和翻身動作。如果身體恢復良好,可逐步加大運動量,變換鍛鍊內容。
(五)放療護理
指導家人在放療期間應減少病人活動,保證病人身心休息,放療前後病人應臥床休息30分鐘,放療期間注意黏膜保護,觀察局部器官的功能狀態,預防繼發感染的發生。
(六)化療護理
耐心向病人解釋,取得有效的治療配合,注意觀察藥液對血管壁的刺激,發現有外滲現象,立即更換注射部位並對局部行普魯卡因封閉。化療期間應注意觀察有無皮膚瘀斑、齒齦出血及感染等反應。
醫學疾病任務——婦科
| 婦科是醫療機構的一個診療科目,是婦產科的一個分支專業,是以診療女性婦科病為診療的專業科室。女性生殖系統所患的疾病才叫婦科疾病。婦科疾病的種類可分很多種,本任務包含大多數婦科疾病。 |