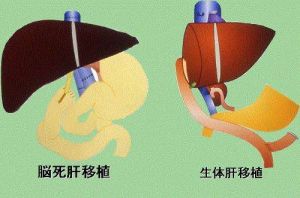
病例分析
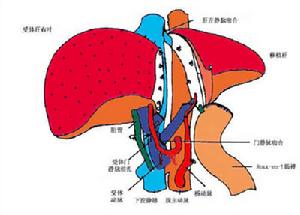 肝移植術
肝移植術1.2一般治療及出血治療患者均行經典或改良原位肝移植術,術後入ICU監護、治療;術中及術後常規套用甲基潑尼松龍+普樂可復(FK506)+驍悉三聯免疫抑制劑治療;根據病情和檢測結果,補充白蛋白、球蛋白和凝血因子。一旦明確腹腔出血,則首先給予輸入紅細胞懸液、血小板、冷沉澱、凝血底物和重組活化凝血因子Ⅶ50~60g/kg等,如獲得緩解則繼續保守治療;如保守治療後不能緩解則給予行剖腹探查行手術止血治療。
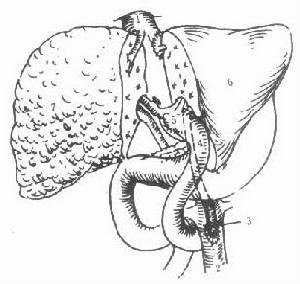 肝移植術
肝移植術1.3術後監測及數據形成計算出血患者移植術前終末期肝病模式(modelforend-stageliverdisease,MELD)評分,記錄腹腔出血患者術後每天腹腔引流液量(作為出血量),根據情況給予動態監測血常規、凝血情況(包括凝血酶原時間PT、國際標準化凝血時間INR、部分凝血活酶時間aPTT及纖維蛋白原Fbg),記錄移植術中及移植術後出血量(其中手術止血者包括手術中出血量及引流量)、輸血量,移植術中總入量、總出量和液體平衡量,並根據出入量計算術中和術後頭3天液體總平衡量。出血停止後給予行腹腔彩色超聲檢查明確腹腔積血及肝臟血運情況。
1.4數據處理本組資料數據用SPSS13.0進行處理,以均數±標準差(x±s)表示,兩兩比較採用兩獨立樣本非參數檢驗,P<0.05表示有統計差異,P<0.01表示統計學差異極顯著。
病例結果
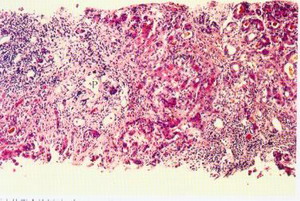 肝移植術
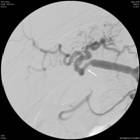
肝移植術2.2出血患者一般情況出血患者共10例,發病率11.5%(10/87);死亡4例,病死率40%(4/10)。基礎疾病分別為慢性B肝肝硬化合併肝癌(5例),慢性肝炎肝硬化合併肝性腦病(2例),慢性重型肝炎(2例),慢性肝炎肝硬化合併門脈高壓、脾功能亢進(1例)。其中採取保守治療5例,5例患者經保守治療後出血得到控制,其中1例治癒無併發症、4例並發MODS死亡,其中加用重組活化凝血因子Ⅶ者3例(其中1例出現肝動脈血栓);採取手術患者5例,其中用重組活化凝血因子Ⅶ者無效後手術者2例,手術時發現出血部位分別為膽管動脈吻合口處小動脈(2例)、手術區肝膽外的小動脈(2例)、肝動脈吻合口處小滋養動脈(1例),均治癒無其他併發症出現。
2.3正常組及出血組患者移植術前後出血量及輸血量、平衡情況出血組患者術前MELD評分較正常組要高(P<0.01);各組患者在術中均存在大量出血、大量輸血(包括血紅細胞懸液及血漿)、入量大、出量大,入量大於出量,呈液體正平衡狀態;且出血組患者術中出血量、輸紅細胞懸液量、總入量及總出兩均較正常組要多(P<0.05);而手術後出血組患者出血量、輸血量及手術中及手術後頭3天的總液體正平衡均較正常組要多(P<0.01)。詳見表2。表2肝移植術後早期出血患者出血、輸血量及平衡情況註:組間比較用*表示,其中*表示P<0.05,**表示P<0.01。
2.4手術組和保守組Hb、BPC和凝血功能情況手術組和保守組在移植術前Fbg較低、凝血功能低下,術後Hb、BPC較術前水平降低,且凝血功能較術前差,尤其是保守治療組PT、INR均差於手術治療組,且統計學差異極顯著(P<0.01);經各項措施止血後,各項指標均較術後明顯好轉。見表3。表3肝移植術後早期出血患者血紅蛋白、血小板及凝血四項變化情況註:組間比較用*表示,其中*表示P<0.05,**表示P<0.01。
病例討論
 肝移植術
肝移植術3.1圍手術期凝血功能障礙首先,肝移植患者(尤其是晚期肝硬變患者)術前存在肝功能障礙,導致AT、HCⅡPC及PS等抗凝血蛋白合成明顯不足,且PAI-1、α2抗纖溶酶等減少,而tPA水平升高,導致纖溶活性明顯增強;肝硬化失代償患者存在不同程度的脾功能亢進,導致血小板因破壞過多而減少,致使這些患者在手術前存在凝血功能障礙。其次,肝移植手術時間長,且由於出血量大及斷流等導致循環不穩後使用大量庫存血製品及大量液體,而輸入血小板及凝血因子等不足,手術過程中的凝血物質的大量消耗,且手術中斷流時肝素的使用均可導致手術後凝血功能障礙。手術後輸入庫存血及大量治療液體導致凝血因子缺乏、致凝血功能障礙者,一般發生於手術後24h內,且可根據監測結果及時補充血小板、凝血因子及凝血酶原等可以糾正[3],本研究中發生腹腔出血的患者均為肝炎後肝硬化患者,除1例患者MELD/CTP評分較低外,其他9例MELD評分或CTP評分較高,且術前PT、PT-INR、aPTT及Fbg水平均異常,可見發生腹腔出血患者術前存在凝血功能障礙。而其中經保守治療成功的5例患者均發生於手術後24h內,其凝血因子缺乏顯著、纖溶亢進,可經補充血小板、凝血因子及凝血酶原等可止血,屬於此類型。
3.2手術因素包括未止血的痙攣血管解痙後出血,縫扎線松解、脫落後出血,供肝包膜血管及腹壁等血管未妥善止血,徹底止血後血栓脫落等,這種出血多為動脈性出血,一般靠補充血小板、凝血因子及凝血酶原等不能糾正,手術探察多可發現出血血管,需再手術治療。本研究中5例患者經補充血小板、凝血酶原等後不能糾正,而行剖腹探查術,而手術止血後徹底止血則屬此類,且手術中證實出血部位均為動脈,分別為膽管動脈吻合口處小動脈2例、手術區肝膽外的小動脈2例、肝動脈吻合口處小滋養動脈1例。
 |  |
肝硬化失代償患者,尤其是高MELD評分患者,術前凝血功能極差,臨床上一般給予積極糾正後再行手術治療,但即使是術前凝血功能正常的患者行肝部手術仍存在大出血的風險[4]。而重組活化凝血因子Ⅶ的使用使嚴重肝病合併凝血功能障礙的患者行外科手術(包括肝移植術)成為可能,同時重組活化凝血因子Ⅶ的使用也可減少肝移植患者手術中出血和輸血量[5],但是仍存在手術後出現肝動脈栓塞的風險[6],而重組活化凝血因子Ⅶ在肝移植術後可以減輕腦出血損害,但是手術後使用重組活化凝血因子Ⅶ者國內罕見報導,而本研究中肝移植術後腹腔出血使用重組活化凝血因子Ⅶ5例中,其中1例出現肝動脈栓塞,可見肝移植術後使用重組活化凝血因子Ⅶ有出現肝動脈栓塞的風險。
總之,一旦肝移植術後腹腔出血診斷明確後,應立刻給予正規的保守治療,根據監測結果給予輸注血小板、凝血因子、冷沉澱、凝血酶原等;如經上述治療出血仍無法控制或控制後又惡化者,應儘快進行手術治療,避免長時間循環不穩定、呼吸功能不全、氣管插管與上呼吸機增加的肺部感染、甚至導致MODS。不宜濫用止血藥物(包括重組活化凝血因子Ⅶ),避免導致肝動脈栓塞。
用藥指導
 肝移植術
肝移植術①使用普樂可復前注意:是否已懷孕或準備懷孕;是否母乳餵養;是否對普樂可復和輔助劑成分過敏。
②飲食注意:進食可影響藥物吸收,有一定的脂肪食物可降低該藥的吸收,建議在空腹下口服,在飯前一小時或飯後2-3小時口服,服用普樂可復時飲酒會增加視覺和神經系統不良反應。
③患者不可自己改變普樂可復的劑量或停藥,劑量的調整都應該由您的移植醫生進行。
④常見副反應及處理:副反應常常為震顫、頭痛、失眠、眼部疾患者視線模糊、白內障、噁心、高血糖等。出現副反應立即與醫生聯繫。一般與濃度過高有關,大多數發生在服藥一個月以內。一般減藥或降低濃度,副作用即緩解或消失。
2.肝移植術後服藥注意事項
肝移植後藥物的套用要非常科學,有些藥物會增加免疫抑制劑的血藥濃度,而有些藥物則會降低免疫抑制劑的血藥濃度,另外一些藥物本身就有腎臟毒性,應該避免使用,所以肝移植後藥物的使用一定要在醫生的指導下進行。
①可能會增加免疫抑制劑的血藥濃度的藥物有:如紅黴素、交沙黴素、酮康唑、恬爾心、維拉帕米、胃復安、口服避孕藥、甲基睪丸酮等。
②可能會降低免疫抑制劑的血藥濃度的藥物有:苯巴比妥、苯妥英鈉、二丙級醋酸、利福平、異煙肼等。
③應該避免使用的藥物有:慶大黴素、卡那黴素、新黴素、多粘黴素、呋喃坦啶、萬古黴素等。
 |  |
移植肝作為一個外來物,時刻處於受者免疫系統的監視之下,一旦免疫抑制作用減弱,機體免疫系統就會對移植肝發起攻擊,也就是排斥反應。有時這種排斥反應很微弱,可能沒有臨床症狀,但肝臟的損害已經發生。因此,按時、按規定服藥,使機體的免疫機制處於一種穩定的免疫移植狀態,減少排斥的發生率,延長移植肝的存活期就顯得非常重要。
4.血藥濃度檢測的重要性
在免疫抑制治療中,患者體內的藥物濃度必須達到一個穩定的濃度才能達到其治療效果。而各種免疫抑制藥物的有效治療濃度和中毒濃度之間差距很小,而且不同個體對藥物的吸收和代謝差異很大,因此,需要定期檢測血藥濃度,既要達到治療效果,又要防止藥物中毒。
5.定期、規律的隨訪的重要性
術後短期內,隨著肝功能的恢復,機體的各個方面將發生很大的變化,肝功能的改善,食慾和營養狀況的好轉,體重就會增加,體重變化,免疫抑制藥物的劑量就需要作一定調整。肝功能恢復後,高血壓、心臟病等也會得到一定的改善,這些都需要您的醫生對您的治療方案作出調整。肝移植術後的一定時間內,病情逐漸穩定,藥物劑量也要作一定的調整,而藥物劑量的調整相當複雜,必須由移植醫生根據病情結合血藥濃度進行。因此,肝移植術後,患者必須進行定時、規律的隨訪。
飲食原則
 肝移植術
肝移植術1、少食多餐:木後早期您可能經常會感到腹脹,吃很少一點東西就飽了,建議您最好少食多餐。
2、保證飲食中含有豐富的蛋白質:每餐所含的蛋白質不應少於120e。這在術後頭個月尤為重要,有助於術後早期體重的恢復。富含蛋白質的食物包括:豆類及豆製品,牛奶及奶製品、蛋類、瘦肉等。
3、肉類的食用:對於肉的種類沒有特別的限制,但一定要注意兩點:一是儘量避免吃肥肉,二是肉一定要煮熟。
4、食物一定要煮熟,絕對禁止食用生的食物:未煮熟的食物內含有大量的細菌。這些食物主要包括:生魚片、生的貝類,生牛排、末熟透的蛋.生豆腐等等。
5、少吃火鍋及類似飲食:主要有三個原因:一是在吃火鍋時很難保證所有的食物都完全熟透.容易發生消化道細菌及寄生蟲感染;二是吃火鍋時食物的溫度高,容易燙傷口腔黏膜進而導致感染。辛辣刺激也容易導致腹瀉等消化道症狀;三是火鍋中含有大量的食用油,尤其是牛油,是所有食用油中品質最差的一種,長期食用對肝臟功能會產生明顯的損害。
 肝移植術
肝移植術7、注意飲食衛生:當您烹調家禽時.一定要將其洗乾淨,在烹調後要記住將所用的廚具及手洗千淨後再去烹調別的食品,以防止沙門氏菌污染。平時注意飯前便後要洗手,早、晚飯後要刷牙。良好的飲食衛生對您的健康非常重要。
8、食物中毒的發現和處理:食物中毒的症狀包括:嘔吐、腹瀉、胃痛、乏力、皮膚出現皮疹或水皰、抽搐、寒戰、高熱等等,可能您的症狀僅僅是其中的一種或幾種,或者您的症狀並不嚴重,但請您注意,很多時候食物中毒往往是致命的,尤其在您本身免疫力就較低的情況下。因此,一旦懷疑食物中毒的可能,儘快與您的移植醫師聯繫。
消化系統疾病(三)
| 消化系統疾病一直是影響人類生存質量的主要疾病,特別是消化系統腫瘤更是嚴重威脅人類健康。醫學統計數據表明,屬於消化系統腫瘤的肝癌和胃癌長年來一直位於我國腫瘤發病率的第二位和第三位。 |
消化系統疾病
| 消化系統疾病一直是影響人類生存質量的主要疾病,特別是消化系統腫瘤更是嚴重威脅人類健康。醫學統計數據表明,屬於消化系統腫瘤的肝癌和胃癌長年來一直位於我國腫瘤發病率的第二位和第三位。 | |||
| 胃炎 急性胃炎 急性胃腸炎 胃潰瘍 慢性萎縮性胃炎 慢性胃炎 慢性淺表性胃炎 消化性潰瘍 胃腸道脹氣 腸上皮化生 胃癌 胃痛 急性胃擴張 胃柿石症 胃黏膜脫垂症 胃下垂 胃泌素瘤 傾倒綜合徵 胃扭轉 小腸腫瘤 阿狄森氏病 | 大腸癌 直腸癌 肛門直腸損傷 結腸直腸腺瘤 克隆氏病 腸中風 急性腸炎 慢性腸炎 急性腸梗阻 急性腸胃炎 偽膜性腸炎 放射性腸炎 直腸陰道瘺 腸結核 缺血性腸病 闌尾炎 急性闌尾炎 蛔蟲病 蟯蟲病 鉤蟲病 | 先天性肛門閉鎖 肛門瘺管 肛裂 肛門梳硬結 肛門濕疹 肛門直腸先天畸形 直腸脫垂 肛門瘙癢 大便失禁 肛管直腸癌 便秘 器質性便秘 功能性便秘 結腸性便秘 妊娠便秘 產褥期便秘 小兒便秘 急性細菌性痢疾 小兒便血 胃原性腹瀉 | 感染性腹瀉 食物中毒 腺病毒胃腸炎 慢性肝炎 小兒肝炎 藥物性肝炎 酒精性肝炎 肝昏迷 肝功能衰竭 肝細胞凋亡 肝腫大 黃疸 老年肝硬化 肝纖維化 門靜脈高壓症 肝腎綜合徵 肝吸蟲病 肝功能檢查 肝穿刺 肝移植術 |