概念
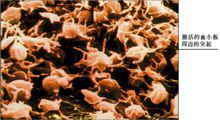 激活的血小板
激活的血小板直到1882年義大利醫師J.B.比佐澤羅發現它們在血管損傷後的止血過程中起著重要作用,才首次提出血小板的命名。低等脊椎動物圓口綱有紡錘細胞起凝血作用,魚綱開始有特定的血栓細胞。兩棲、爬行和鳥綱動物血液中都有血栓細胞,血栓細胞是有細胞核的梭形或橢圓形細胞,功能與血小板相似。無脊椎動物沒有專一的血栓細胞,如軟體動物的變形細胞兼有防禦和創傷治癒作用。甲殼動物只有一種血細胞,兼有凝血作用。
血小板為圓盤形,直徑1~4微米到7~8微米不等,且個體差異很大(5~12立方微米)。血小板因能運動和變形,故用一般方法觀察時表現為多形態。血小板結構複雜,簡言之,由外向內為3層結構,即由外膜、單元膜及膜下微絲結構組成的外圍為第1層;第2層為凝膠層,電鏡下見到與周圍平行的微絲及微管構造;第3層為微器官層,有線粒體、緻密小體、殘核等結構。
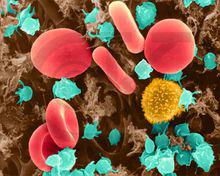
 激活血小板彩色電鏡
激活血小板彩色電鏡血小板正常值:(100到300)×10^9個/L。
計數意義
血小板計數的概念 是指計數單位容積血液中血小板的數量,血小板計數的正常值為100~300×10^9/L。血小板減少是引起出血時間延長,嚴重損傷或在激狀態可發生出血。當血小板計數<50×10^9/L時,輕度損傷可引起皮膚黏膜紫癜,手術後可能出血;當血小板計數<20×10^9/L時,常有自發性出血。一般認為,當血小板計數<20×10^9/L時,需要預防性輸入血小板。如果血小板計數>50×10^9/L,且血小板功能正常,則手術過程不至於出現明顯出血。
1.血小板增多:當血小板計數>400×10^9/L時即為血小板增多,原發性血小板增多常見於骨髓增生性疾病,如慢性粒細胞白血病,真性紅細胞增多症,原發性血小板增多症等;血小板增多症常見於急慢性炎症,缺鐵性貧血及癌症患者,此類增多一般不超過500×10^9/L,經治療後情況改善,血小板數目會很快下降至正常水平。脾切除術後血小板會有明顯升高,常高於600×10^9/L,隨後會緩慢下降到正常範圍。
2.血小板減少:當血小板計數<100×10^9/L即為血小板減少,常見於血小板生成障礙,如再生障礙性貧血,急性白血病,急性放射病等;血小板破壞增多,如原發性血小板減少性紫癜,脾功能亢進,戈謝病等,消耗過度如瀰漫性血管內凝血,家族性血小板減少如巨大血小板綜合徵等。
相關介紹
生成過程
 血小板
血小板由骨髓造血組織中的巨核細胞產生。多功能造血幹細胞在造血組織中經過定向分化形成原始的巨核細胞,又進一步成為成熟的巨核細胞。成熟的巨核細胞膜表面形成許多凹陷,伸入胞質之中,相鄰的凹陷細胞膜在凹陷深部相互融合,使巨核細胞部分胞質與母體分開。最後這些被細胞膜包圍的與巨核細胞胞質分離開的成分脫離巨核細胞,經過骨髓造血組織中的血竇進入血液循環成為血小板。新生成的血小板先通過脾臟,約有1/3在此貯存。貯存的血小板可與進入循環血中的血小板自由交換,以維持血中的正常量。每個巨核細胞產生血小板的數量每立方毫米大約200~8000,一般認為血小板的生成受血液中的血小板生成素調節,但其詳細過程和機制尚不清楚。血小板壽命約7~14天,每天約更新總量的1/10,衰老的血小板大多在脾臟中被清除。
形態結構
血小板描述:細胞碎片,體積很小,形狀不規則,常成群分布在紅細胞之間。
 紅細胞與血小板與巨噬細胞
紅細胞與血小板與巨噬細胞循環血中正常狀態的血小板呈兩面微凹、橢圓形或圓盤形,叫做循環型血小板。人的血小板平均直徑約2~4微米,厚0.5~1.5微米,平均體積7立方微米。血小板雖無細胞核 ,但有細胞器,此外,內部還有散在分布的顆粒成分。血小板一旦與創傷面或玻璃等非血管內膜表面接觸,即迅速擴展,顆粒向中央集中,並伸出多個偽足,變成樹突型血小板,大部分顆粒隨即釋放,血小板之間融合,成為粘性變形血小板。樹突型血小板如及時消除其刺激因素還能變成循環型血小板,粘性變形的血小板則為不可逆轉的改變。血小板有複雜的結構和組成。血小板膜是附著或鑲嵌有蛋白質雙分子層的脂膜,膜中含有多種糖蛋白,已知糖蛋白Ⅰb與粘附作用有關,糖蛋白Ⅱb/Ⅲa與聚集作用有關,糖蛋白Ⅴ是凝血酶的受體。血小板膜外附有由血漿蛋白、凝血因子和與纖維蛋白溶解系統有關分子組成的血漿層(血小板的外覆被)。血小板胞漿中有兩種管道系統:與表面相連的開放管道系統和緻密管系統。前者是血小板膜內陷在胞漿中形成的錯綜分布的管道系統,管道的膜與血小板膜相連續,管道膜內表面也有與血小板膜一樣的外覆層,通過此管道系統,血漿可以進入血小板內部,從而擴大了血小板與血漿的接觸面積,由於存在這套與表面相連的發達的管道系統,使血小板形成與海綿相似的結構;後者即緻密管系統的管道細而短,與外界不通,相當內質網。血小板周緣的血小板膜下有十幾層平行作環狀排列的微管,近血小板膜處還有較密的微絲(肌動蛋白)和肌球蛋白,它們與血小板的形態的維持及變形運動有關。血小板內散在著兩種顆粒:α顆粒和緻密顆粒。α顆粒內容物是中等電子密度,有的顆粒中央還有電子密度較高的芯。α顆粒中含纖維蛋白原、血小板第4因子、組織蛋白酶A、組織蛋白酶D、酸性水解酶等。緻密顆粒內容物電子密度極高,含有5-羥色胺、ADP、ATP、鈣離子、腎上腺素、抗血纖維蛋白酶、焦磷酸等。另外,在血小板中還存在有線粒體、糖原顆粒等。
功能作用
血小板的主要功能是凝血和止血,修補破損的血管。血小板的表面糖衣能吸附血漿蛋白和凝血因子Ⅲ,血小板顆粒內含有與凝血有關的物質。當血管受損害或破 裂時,血小板受刺激,由靜止相變為機能相,迅即發生變形,表面粘度增大,凝聚成團;同時在表面第Ⅲ 因子的作用下,使血漿內的凝血酶原變為凝血酶,後者又催化纖維蛋白原變成絲狀的纖維蛋白,與血細胞 共同形成凝血塊止血。血小板顆粒物質的釋放,則進一步促進止血和凝血。血小板還有保護血管內皮、參 與內皮修復、防止動脈粥樣硬化的作用。血液中的血小板數低於10萬/μ1(100×10^9/L)為血小板減少,低於5萬/μL(50×10^9/L)則有出血危險。
作用功能
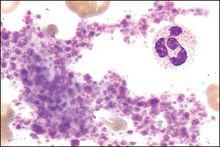 血小板聚集
血小板聚集血小板是骨髓中巨核細胞質脫落下來的小塊,故無細胞核,表面有完整的細胞膜,血小板體積小,直經為2~4微米,呈雙凸圓盤狀,易受機械、化學刺激,此時便伸出突起,呈不規則形,電鏡下血小板的膜表面有糖衣,能吸附血漿蛋白和凝血因子。血小板在出血凝血過程中起重要作用。
在血液中,血小板是最小的細胞。血小板在電子顯微鏡下像橄欖形盤狀.也有梭形或不規則形。血小板長為1.5~4微米,寬為0.5~2微米。正常人血液中血小板計數為(100~300)×10^9/升,1/3的血小板平時貯存在脾臟中。血小板的主要功能是凝血和止血作用,修補破損的血管。血小板的壽命平均為7~14天,當人體受傷流血時,血小板就會成群結隊地在數秒鐘內奮不顧身撲上去封閉傷口以止血。血小板和血液中的其他凝血物質——鈣離子和凝血酶等,在破損的血管壁上聚集成團,形成血栓,堵塞破損的傷口和血管,血小板還能釋放腎上腺素,引起血管收縮,促進止血。
![血小板[血液中的有形成分]](/img/5/88d/wZwpmL1gDN2QTM2UDMxIDN0UTMyITNykTO0EDMwAjMwUzL1AzL3YzLt92YucmbvRWdo5Cd0FmLwE2LvoDc0RHa.jpg) 血小板[血液中的有形成分]
血小板[血液中的有形成分]血小板在較長一段時間裡被認為是血液中的無功能的細胞碎片,直到1882年義大利醫師比佐澤羅發現它們在血管損傷後的止血過程中起著重要作用,才首次提出血小板的命名。人們發現血小板是從骨髓中巨核細胞脫落下來的小塊胞質,每個巨核細胞可產生:300~4 000個血小板。
各種侵害骨髓而形成造血功能低下的疾病,都會影響血小板的質和量。當血小板數降低時,很容易發生出血不止的現象。血小板出來後,它就破裂了,放出它所含有的凝血物質——凝集素。凝集素一遇上血液里的凝集原,就會結合成凝血素。凝血素再和血漿里的纖維蛋白原結合,組成纖維蛋白,纖維蛋白很快地凝固,凝成一條條細長的纖維。這些纖維再縱橫交錯,形成一個堵住傷口的“纖維牆”,過幾天就逐漸形成了痂。
生理作用
![血小板[血液中的有形成分]](/img/c/785/wZwpmLygDN4QzNxcDNzEDN0UTMyITNykTO0EDMwAjMwUzL3QzLxUzLt92YucmbvRWdo5Cd0FmLzE2LvoDc0RHa.jpg) 血小板[血液中的有形成分]
血小板[血液中的有形成分]血栓形成和溶解當血管破損時,血小板受到損傷部位激活因素刺激出現血小板的聚集,成為血小板凝塊,起到初級止血作用,接著血小板又經過複雜的變化產生凝血酶,使鄰近血漿中的纖維蛋白原變為纖維蛋白,互相交織的纖維蛋白使血小板凝塊與血細胞纏結成血凝塊,即血栓(見凝血因子)。同時血小板的突起伸入纖維蛋白網內,隨著血小板微絲(肌動蛋白)和肌球蛋白的收縮,使血凝塊收縮,血栓變得更堅實,能更有效地起止血作用,這是二級的止血作用。伴隨著血栓的形成,血小板釋放血栓烷A2;緻密顆粒和α顆粒通過與表面相連管道系統釋放ADP、5-羥色胺、血小板第4因子、β血栓球蛋白、凝血酶敏感蛋白、細胞生長因子、血液凝固因子Ⅴ、Ⅶ、Ⅻ和血管通透因子等多種活性物質,這些活性物質通過激活周圍血小板,促進血管收縮,促纖維蛋白形成等多種方式加強止血效果。物質則可加強損傷部位的炎症和免疫反應。血液凝固後,可以看見血塊周圍出現一些黃色透明的液體,這種液體不僅顏色與血漿不同,而且其中沒有纖維蛋白原,這稱為血清。
當血管損傷部位血栓形成,血液停止流失以後需要防止血栓的無限增大,避免由此而產生的血管阻塞。此時,由血小板所產生的5-羥色胺等對血管內皮細胞起作用,使其釋放纖維蛋白溶酶原激活因子,促使纖維蛋白溶酶形成,進而使血栓中的纖維蛋白溶解。血小板本身也有纖維蛋白溶酶原激活因子與纖維蛋白溶酶原,產生纖維蛋白溶酶參與血栓中纖維蛋白的再溶解。
止血凝血
血液受損傷流血時,發生止血和凝血效應的機制有多種,但大都與血小板的作用有關係, 歸納起來有如下幾個方面:
1、收縮血管,有助於暫時止血
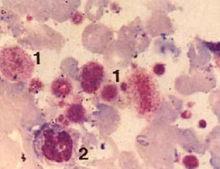 巨大血小板
巨大血小板血小板的止血作用,是通過其釋放的血管收縮物質、血小板粘聚成團堵塞損傷的血管和促進凝血實現的。血小板能釋放5-羥色胺,兒茶酚按等血管收縮素,使受損傷血管不同程度地緊閉,同時管內血流量減少,防止血液流失。
2、形成止血栓,堵塞血管破裂口
血小板容易粘附和沉積在受損血管所暴露出來的膠原纖維上, 聚集成團,形成止血栓;血栓直接堵塞在血管裂口處,除了起栓堵作用外,還可維護血管壁的完整性。
3、血小板的凝血作用
釋放促使血液凝固的物質,在血管破裂處加速形成凝血塊。
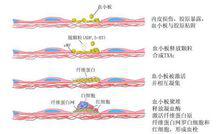 血小板凝血過程
血小板凝血過程血小板的凝血作用:血小板3因子提供磷脂表面吸附大部分凝血因子,增加凝血反應速度。
受到損傷的血管或組織處於產生一些因子,啟動內源性和外源性血凝系統,在血小板所釋放的不同因子的綜合作用下,數分鐘內完成了一系列酶促生化連鎖反應,最終導致血漿內可溶性的纖維蛋白原轉變成不溶性的纖維蛋白。纖維蛋白原分子量約34萬,電鏡下觀察數條肽鏈形成螺鏇盤曲的四級結構,整體上看呈團狀。纖維蛋白則是細長絲狀,並相互交織成網,因而把血細胞網羅起來,形成凍膠狀的血凝塊。
4、釋放抗纖溶因子, 抑制纖溶系統的活動
血漿中的纖維蛋白在纖溶系統的作用下,容易降解。由於血小板含有抗纖溶因子、抑制了纖溶系統的活動, 使形成的血凝塊不至於崩潰。
·5、營養和支持毛細血管內皮
·6、促進血液循環
血小板是血液中體積最小的血細胞,正常人血液中計數為100×10^9/升一300×10^9/升,占血液體積的0.3%,婦女在月經期可減少50%~75%,幼兒含量稍低。血小板約2/3在末梢血循環中,l/3在脾臟中,並在兩者之間相互交換。
其他介紹
 顯微鏡下的血小板
顯微鏡下的血小板血液在血管中迅速流動有時會損傷血管壁,血小板可從流動狀態轉而附在內皮細胞表面,兩者之間的細胞膜消失,細胞質相互融合,從而使內皮細胞得到修復。
血小板粘附、釋放及聚集的機制 血小板表面有許多不同受體,這些受體與相應的配體結合,即被激活。當血管內皮細胞受損時,內皮下組織中的Ⅰ型和Ⅲ型膠原暴露,兩者中有一9肽結構的活性部位。從這一活性部位通過VWF因子與血小板膜上的受體糖蛋白1b連線,實現了血小板與損傷部位的粘附。血小板激活後,環狀的微管向內凹曲。血小板出現放射狀的突起,其中出現與其長軸一致的微絲、微管。顆粒向血小板中心部集中,並靠近與表面相連的管道系統。血小板由循環型變為樹突型。在光學顯微鏡下血塗片上所見的血小板,如分為中央的顆粒區與周緣的透明區,就是處於這一階段的特徵。
粘附的血小板開始釋放其內容物,隨著血小板形態的變化,血小板細胞膜的脂質雙分子層的磷脂分子中的花生四烯酸游離出來,進而受血小板膜上酶的作用,形成血栓素A2等。血小板顆粒內含物的釋放不是同時進行的。由緻密顆粒釋放ADP、5-羥色胺的反應出現得快。α顆粒則隨其內含物不同,釋放遲早不同;含血小板第4因子、β血栓球蛋白等成分的α顆粒先釋放,含酸性水解酶的顆粒(相當於溶酶體)後釋放。釋放是需能過程。膜上的鈣泵將Ca2+泵入血小板內,激活ATP酶,最後引起血小板收縮,導致血小板內顆粒的釋放。
血小板之間的相互粘附叫做聚集。ADP、腎上腺素、凝血酶和膠原等都是血小板的致聚劑。不同的致聚劑引起的聚集過程表現有所不同。如加入ADP可直接引起血小板聚集,而聚集的血小板釋放的ADP可以再次引起新的血小板聚集。從而可以出現兩個聚集波。膠原本身不能直接引起血小板聚集,只能在誘導血小板釋放ADP後引起。聚集發生的機制至2017年已知有花生四烯酸途徑,緻密顆粒途徑和血小板激活因子途徑,已知不少因素如Ca2+和纖維蛋白原都與血小板的聚集有關。激活的血小板中,血小板膜里的花生四烯酸游離出來,最後在不同酶的作用下,形成血栓烷A2(TXA2)。血栓烷A2是迄今已知的最強的致聚劑,而內皮細胞釋放的前列腺素I2(PGI2)可通過激活腺苷酸環化酶使環腺苷酸(cAMP)水平升高,抑制血小板聚集。
哺乳動物血小板存在著種屬間的差異。如兔血小板緻密顆粒中,除5-羥色胺外還含有組胺,人的血小板對致聚劑ADP、凝血酶等均無反應。兔、大鼠、小鼠、豬、羊、馬對腎上腺素無反應。在5-羥色胺含量、對聚集抑制劑的反應性等方面也有種屬差異。
隨著生物和醫學的發展,細胞的粘附成為細胞生物學中的重要課題之一。研究血小板粘附、聚集可望使這一課題取得新進展,血小板也是理想的神經藥理學的模型。血小板的收縮與鬆弛和骨骼肌的活動有類似之處。
相關病症
血小板減少症
疾病簡介
血小板疾病是由於血小板數量減少(血小板減少症)或功能減退(血小板功能不全)導致止血栓形成不良和出血而引起的. 血小板數低於正常範圍14萬~40萬/μl. 血小板減少症可能源於血小板產生不足,脾臟對血小板的阻留,血小板破壞或利用增加以及被稀釋(表133-1).無論何種原因所致的嚴重血小板減少,都可引起典型的出血:多發性瘀斑,最常見於小腿;或在受輕微外傷的部位出現小的散在性瘀斑;黏膜出血(鼻出血,胃腸道和泌尿生殖道和陰道出血);和手術後大量出血.胃腸道大量出血和中樞神經系統內出血可危及生命.然而血小板減少症不會像繼發於凝血性疾病,那樣表現出組織內出血(如深部內臟血腫或關節積血).
也可能因遺傳導致.男性發病,女性攜帶.(WAS綜合症)
也可能為戈謝病(Gaucher’s disease,GD)的主要症狀之一。戈謝病為一種脂質代謝障礙的家族性常染色體隱性遺傳疾患,引起不正常的葡萄糖腦苷脂在巨噬細胞內積聚。臨床表現為肝脾腫大,鼻衄,瘀斑,貧血,骨痛,骨密度降低,生長發育遲緩等症狀。
與白血病區別
血小板減少性紫癜病的典型症狀表現為出血,在發病前期,皮膚會出現針扎樣紅點,之後會發展成塊狀血小板減少性紫癜,紫癜的大小不等,小的如黃豆粒,大的能達到手掌那么大。
出現血小板減少性紫癜的部位一般在體表皮膚比較鬆弛的部位,如頸部、眼睛周圍、下肢等,並伴有腫痛,嚴重的會在口腔黏膜部位出現紫斑。血液中正常血小板數量為30萬/立方毫米,患病時可減少到4萬~5萬,當血小板數量降至2萬時,患者就有可能出現消化道出血、顱內出血、血尿等,危及生命。
血小板減少性紫癜病跟白血病的一些症狀相似,有些患者認為血小板減少性紫癜病就是種白血病,心理壓力很大,其實完全沒有必要。專家認為紫癜病是因為單純的血小板減少使凝血功能出現異常,而血小板減少和凝血功能異常只是白血病的症狀之一,白血病患者體內的白細胞、紅細胞等都不正常,它們完全是兩碼事。
凝血功能檢測
血小板在動、靜脈血栓形成中發揮重要作用。21世紀對血小板在凝血功能中的作用,尤其是對其聚集機制有了許多新的認識,從而導致了檢測技術的發展。總體上講,血小板具有黏附、聚集、釋放、促凝、血塊收縮和維護血管內皮完整性等六大功能。血小板功能檢測可分為血小板一般功能測定、血小板黏附、血小板聚集及釋放功能的測定和流式細胞術(FCM)分析等。一般性PLT功能測定包括血小板計數、血塊收縮試驗(CRT)、全血凝固分析法(WBCA)(檢測儀器:全血凝固分析儀)、活化凝血時間測定法(ACT)(檢測儀器:凝血分析儀)、血小板計數比值(PCR)(血小板計數儀)、快速血小板功能分析法(RPFA)等,這些方法是臨床評價血小板功能的較為常用的輔助手段。
血小板黏附試驗
一定量血液與一定表面積的異物接觸後,即有相當數量的血小板粘附於異物表面,測定表面接觸前後血小板數之差,可得出占血小板總數的百分率即血小板黏附率。血小板黏附率增高提示血栓性疾病的存在。
血小板聚集功能測定
聚集功能是血小板的另一個重要生理特性,是指血小板與血小板之間的黏附,顯示活化的血小板相互作用成團的特徵,是血小板參與止血和血栓形成過程的重要因素之一。血小板聚集功能的測定對於臨床上診斷血栓前狀態和血栓性疾病具有重要意義。在PRP或全血中加入誘導劑連續攪拌能誘發血小板聚集,聚集反應有兩相: I相:血管壁損傷部位血小板黏附,通過損傷的組織或紅細胞釋放出ADP所致。特點是聚集發生迅速、可逆即聚集後的血小板又自行分離(稱解聚);Ⅱ相:聚集是由血小板本身釋放的ADP誘導發生的,特點是聚集過程緩慢、不可逆。血小板聚集檢測原理是在PRP中加入誘導劑,使血小板聚集,而使血液濁度發生相應改變,根據描記曲線計算出血小板聚集的程度和速度,主要有過濾壓力法、比濁法、剪下誘導血小板聚集測定法、散射性粒子檢測法、全血電阻抗法、血小板計數法和微量反應板法等。
血小板釋放試驗
包括緻密顆粒釋放(血小板ATP釋放、5—TH測定)和a顆粒釋放(PF4檢測、β-TG檢測、GMp-140測定)。
血小板花生四烯酸(AA)代謝產物測定
包括血漿TXB2測定、血漿丙二醛測定和尿液AA代謝產物測定。
血小板膜蛋白檢測
包括PLT膜GPI測定和血小板膜G P Ilb/Illa測定等。
診斷方式
1.外周血細胞計數是確定血小板減少症及其嚴重性的關鍵性檢查,同時血塗片檢查能為其病因檢查提供線索.若血小板減少不伴有其他影響止血功能的疾病(例如肝臟疾病或彌散性血管內凝血),止血功能篩選檢查則是正常的是血小板減少症的診斷方式之一。
2.骨髓象檢查,若在血塗片上見到除血小板減少以外的異常,有本檢查適應證.本檢查可提供巨核細胞的數量及形態的信息,並確定有或無引起骨髓功能衰竭疾病(例如骨髓異常增生)的存在。抗血小板抗體檢查臨床意義不大。若患者病史或檢查提供hiv感染危險依據,應對其進行hiv抗體檢查。
3.病毒感染急性血小板減少症,病毒血症可引起血小板凝集和破壞而數量減少,並非免疫機制引起。特點是血小板減少發生在感染初期,減少程度與感染輕重成正比,隨感染好轉而血小板上升。PA-IgG不增高。這些可與ITP鑑別。
4.感染並發血小板減少症,也發生在感染急性期,出血症狀及全身症狀均較急性ITP嚴重,血小板減少進展更快,同時有凝血酶原時間延長、纖維蛋白原降低、3P試驗陽性等實驗室檢查異常,可資鑑別。起病時常伴有發冷、發熱、頭痛、嘔吐等全身症狀,以及結合實驗室檢查可資鑑別。
![血小板[血液中的有形成分] 血小板[血液中的有形成分]](/img/f/96f/nBnauM3XxgTM3AjM2kzM5EDN0UTMyITNykTO0EDMwAjMwUzL5MzLzUzLt92YucmbvRWdo5Cd0FmLwE2LvoDc0RHa.jpg)
