簡介
 炭疽病
炭疽病炭疽病,曾被作為生物武器,是一種叫做炭疽芽孢桿菌的細菌引起的人獸共患性傳染病,主要發生在牛、馬、羊等以草為食的動物中間,人一般是通過接觸動物或動物製品被感染。中國的西北和西南地區省份幾乎每年都會發生動物間和人間炭疽。多數情況下,總是牛、馬、羊等食草動物首先感染,患病動物的血液、糞尿排泄物,乳汁,病死畜的內臟、骨骼直接感染人類或污染環境,是感染的重要來源。炭疽芽孢桿菌被動物排到外環境以後,可以形成芽孢,芽孢具有極強的抵抗力,能夠在外環境主要是土壤里存活許多年。由於對炭疽死亡動物屍體處理不善,往往造成外環境嚴重污染,遺留後患。污染的動物製品如皮毛等也可以作為傳染源。 炭疽病在1850年由法國人發現並且證實。2006年7月,一位英國藝術家因接觸未經處理之動物皮革,成為該國30年來首位死於炭疽的病人。
診斷
患者的職業、工作和生活情況,如與牛、馬、羊等有頻繁接觸的農牧民、工作於帶芽孢塵埃環境中的皮毛、皮革加工廠的工人等,對本病診斷有重要參考價值。皮膚炭疽 具一定特徵性,一般不難作出診斷。有關工廠工人發生呼吸道感染時,尤其當症狀與體徵不相稱時應提高警惕,需想到肺炭疽的可能。確診有賴於各種分泌物、排泄物、血、腦脊液 等的塗片檢查和培養。塗片檢查最簡便,如找到典型而具莢膜的大桿菌,則診斷即可基本成立。螢光抗體染色、串珠濕片檢查、特異噬菌體試驗、動物接種等可進一步確立診斷。病原學
炭疽桿菌(Bacillus anthracis)系一需氧或兼性厭氧、無鞭毛的粗大桿菌,長4~8μm,寬1~1.5μm;菌體兩端平削呈竹節狀長鏈排列,革蘭氏染色陽性。在人體內有莢膜形成並具較強致病性,無毒菌株不產生莢膜。炭疽桿菌生活力強,在一般培養基上生長良好。炭疽桿菌繁殖體於56℃2小時、75℃1分鐘即可被殺滅。常用濃度的消毒劑也能迅速殺滅。
在體外不適宜的環境下可形成卵圓形的芽孢。芽孢的抵抗力極強,在自然條件或在醃漬的肉中能長期生存。在皮毛上能存活數年。經直接日光曝曬100小時、煮沸40分鐘、140℃熱3小時、110℃高壓蒸汽60分鐘,以及浸泡於10%福馬林液15分鐘、新配石炭酸溶液(5%)和20%漂白粉溶液數日以上,才能將芽孢殺滅。 炭疽桿菌的抗原組成有莢膜抗原 、菌體抗原 、保護性抗原及芽孢抗原四種。莢膜抗原是一種多肽,能抑制調理作用,與細菌的侵襲力有關,也能抗吞噬;菌體抗原雖無毒性,但具種特異性;保護性抗原具有很強的免疫原性;芽孢抗原有免疫原性及血清學診斷價值。
炭疽桿菌繁殖體能分泌炭疽毒素,此毒素由第Ⅰ因子(水腫因子,EF)、第Ⅱ因子(保護性抗原,PA)及第Ⅲ因子(致死因子,LF)所組成的複合多聚體。3種成分個別注入動物體內均無毒性,但保護性抗原加水腫因子或致死因子則可分別引起水腫、壞死或動物死亡。
發病機理
 炭疽病
炭疽病病理改變
炭疽的主要病理為各臟器、組織的出血性浸潤、壞死和水腫。皮膚炭疽局部呈癰樣病灶,四周為凝固性壞死區,皮膚組織呈急性漿液性出血性炎症,間質水腫顯著。末梢神經的敏感性因毒素作用而降低,故局部疼痛不著。肺炭疽呈現出血性支氣管炎 、小葉性肺炎及梗死區,縱隔高度膠凍樣水腫,支氣管及縱隔淋巴結高度腫大,並有出血性浸潤,胸膜及心包亦可累及。腸炭疽的病變主要分布於小腸,腸壁呈局限性癰樣病灶及瀰漫性出血性浸潤,病變周圍腸壁有高度水腫及出血,腸系膜淋巴結腫大;腹腔內有漿液性血性滲出液,內有大量致病菌。腦膜受累時,硬腦膜和軟腦膜均極度充血、水腫,蛛網膜下腔除廣泛出血外,並有大量菌體和炎症細胞浸潤。有敗血症時,全身其他組織及臟器均有廣泛出血性浸潤、水腫及壞死,並有肝、腎濁腫及脾腫大。
流行病學
炭疽散布於世界各地,尤以南美洲、亞洲及非洲等牧區較多見,呈地方性流行,為一種自然疫源性疾病,
 炭疽曾大鬧美國
炭疽曾大鬧美國(一)傳染源 患病的牛、馬、羊、駱駝等食草動物是人類炭疽的主要傳染源。豬可因吞食染菌青飼料;狗、狼等食肉動物可因吞食病畜肉類而感染得病,成為次要傳染源。炭疽病人的分泌物和排泄物也具傳染性。
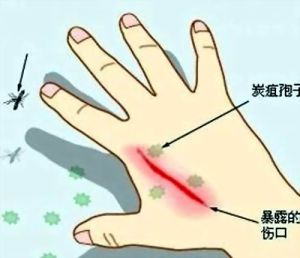
(二)傳播途徑 人感染炭疽桿菌主要通過工業和農業兩種方式。接觸感染是本病流行的主要途徑。皮膚直接接觸病畜及其皮毛最易受染,吸入帶大量炭疽芽孢的塵埃、氣溶膠或進食染菌肉類,可分別發生肺炭疽、腸炭疽。套用未消毒的毛刷,或被帶菌的昆蟲叮咬,偶也可致病。
(三)易感者 人群普遍易感,主要取決於接觸病原體的程度和頻率。青壯年因職業(農民、牧民、獸醫、屠宰場和皮毛加工廠工人等)關係與病畜及其皮毛和排泄物、帶芽孢的塵埃等的接觸機會較多,其發病率也較高。病後免疫力持久與否尚無定論,有再感染的例子。全年均有發病,7~9月為高峰。吸入型多見於冬春季。
臨床表現
潛伏期1~5日,最短僅12小時,最長12日。臨床可分以下五型。
 莙薘菜炭疽病
莙薘菜炭疽病(三)腸炭疽 臨床症狀不一,可表現為急性胃腸炎型和急腹症型。前者潛伏期12~18小時,同食者可同時或相繼出現嚴重嘔吐、腹痛、水樣腹瀉,多於數日內迅速康復。後者起病急驟,有嚴重毒血症症狀、持續性嘔吐、腹瀉、血水樣便、腹脹、腹痛等,腹部有壓痛或呈腹膜炎徵象,若不及時治療,常並發敗血症和感染性休克而於起病後3~4日內死亡。
(四)腦膜型炭疽 大多繼發於伴有敗血症的各型炭疽,原發性偶見。臨床症狀有劇烈頭痛、嘔吐、抽搐,明顯腦膜刺激征。病情兇險,發展特別迅速,患者可於起病2~4日內死亡。腦脊液大多呈血性。
(五)敗血型炭疽 多繼發於肺炭疽或腸炭疽 ,由皮膚炭疽引起者較少。可伴高熱、頭痛、出血、嘔吐、毒血症、感染性休克、DIC等。
輔助檢查
(一)周圍血象 白細胞總數大多增高,一般在1萬~2萬/mm3 ,少數可高達6萬~8萬/mm3 ,分類以中性粒細胞為高。(二)塗片檢查 取水皰內容物、病灶滲出物、分泌物、痰液、嘔吐物、糞便、血液及腦脊液等作塗片,先加1∶1000升汞固定,以破壞芽孢,染色後可發現有莢膜的典型竹節狀大桿菌。
(三)培養 檢材應分別接種於血瓊脂平板、普通瓊脂平板、碳酸氫鈉平板。血標本應事先增菌培養。檢材明顯污染者可先加熱65℃30分鐘以消滅雜菌,並於肉湯內增菌4小時後接種於平板。如見可疑菌落,則根據生物學特徵及動物試驗進行鑑定。
(四)動物接種 取患者的分泌物、組織液或所獲得的純培養物接種於小白鼠或豚鼠等動物的皮下組織,如注射局部處於24h出現典型水腫、出血者為陽性反應,動物大多於36~48小時內死亡,在動物內臟和血液中有大量具有莢膜的炭疽桿菌存在。分離出的可疑炭疽桿菌套用鑑定試驗。
(五)鑑定試驗 用以區別炭疽桿菌與各種類炭疽桿菌(枯草桿菌、蠟樣桿菌、蕈狀桿菌、嗜熱桿菌等),主要有串珠濕片法、特異性螢光抗體(抗菌體、抗莢膜、抗芽孢、抗噬菌體等)染色法,W噬菌體裂解試驗、碳酸氫鈉瓊脂平板CO2培養法、青黴素G抑制試驗、動物致病試驗、莢膜腫脹試驗、動力試驗、溶血試驗、水楊酸苷發酵試驗等。
上述各種檢查宜在有專門防護的實驗室內進行。
(六)免疫學試驗 有間接血凝法,ELISA法、酶標-SPA法、螢光免疫法等,用以檢測血清中的各種抗體,特別是莢膜抗體及血清抗毒性抗體,一般供追溯性診斷和流行病學調查之用。Ascoli沉澱試驗主要用以檢驗動物臟器、皮、毛等是否染菌,但本法常出現假陽性,對其結果判斷應慎重。
鑑別診斷
皮膚炭疽須與癰、蜂窩織炎、恙蟲病的焦痂、兔熱病的潰瘍等相鑑別。肺炭疽需與各種肺炎、肺鼠疫相鑑別。腸炭疽需與急性菌痢及急腹症。腦膜炎型和敗血症型炭疽應與各種腦膜炎、蛛網膜下腔出血和敗血症相鑑別。
治療
 美國發現第二例炭疽熱患者(查看更多圖片)
美國發現第二例炭疽熱患者(查看更多圖片)(二)局部治療 對皮膚局部病灶除取標本作診斷外,切忌擠壓,也不宜切開引流,以防感染擴散而發生敗血症。局部可用1∶2000高錳酸鉀液洗滌,敷以四環素軟膏,用消毒紗布包紮。
(三)病原治療 以青黴素G為首選。對皮膚炭疽,成人每日160~320萬U,分次肌注,療程7~10日。對肺炭疽、腸炭疽、 腦膜炎 型及敗血症型炭疽,每日劑量應增至1000萬~2000萬U,作靜脈滴注,並同時合用氨基糖甙類(鏈黴素、慶大黴素、卡那黴素等),療程需延長至2~3周以上。
對青黴素G過敏 者可採用四環素或氯黴素,每日成人劑量2g,4次分服。強力黴素也有效,成人每日200mg~300mg;環丙沙星500mg,每日2次;紅黴素成人每日1.5g,療程同上。
抗炭疽血清治療目前已少用。如有供應,則對毒血症嚴重患者除抗生素治療外,可同時套用抗炭疽血清肌注或靜脈注射,第1日100ml,第2~3日各30~50ml,套用前需作皮試。
預防
美國著名的反生化恐怖主義專家阿利比克指出,可以在打開信件前用蒸汽熨斗殺死病菌。而且一定要保證有蒸汽,因為炭疽熱孢子可以在乾熱的環境下生存。炭疽病菌沒有傳染性,不會由一個人傳染給其它人,所以更容易控制和調查感染源。首先是注意可疑的包裹和信件,其次就是要多洗手,跟預防其它病菌沒有什麼兩樣。 (一)管理傳染源 病人應隔離至創口癒合,痂皮脫落或症狀消失,分泌物或排泄物培養2次陰性(相隔5日)為止。 嚴格隔離病畜,不用其乳類。死畜嚴禁剝皮或煮食,應焚毀或加大量生石灰深埋在地面2m以下。(二)切斷傳播途徑 必要時封鎖疫區。對病人的衣服 、用具、廢敷料、分泌物、排泄物 等分別採取煮沸、漂白粉、環氧乙烷、過氧乙酸、高壓蒸汽等消毒滅菌措施。用Ascoli沉澱試驗檢驗皮毛、骨粉等樣品,對染菌及可疑染菌者應予嚴格消毒。畜產品加工廠須改善勞動條件,加強防護設施,工作時要穿工作服、戴口罩和手套。
(三)保護易感者
1.加強衛生宣教 養成良好衛生習慣,防止皮膚受傷,如有皮膚破損,立即塗搽3%~5%碘酒 ,以免感染。
2.健畜和病畜宜分開放牧,對接觸病畜的畜群進行減毒活疫苗接種。
3.對從事畜牧業、畜產品收購、加工、屠宰業等工作人員和疫區人群,每年接種炭疽桿菌減毒活菌苗1次。目前採用皮上劃痕法,每次用菌苗0.1ml,滴於上臂外側皮膚,劃一“井”字即可。四聯菌苗(炭疽桿菌、土拉桿菌、鼠疫桿菌和布氏桿菌)也已證明有效。
國外採用保護性抗原作 預防接種 ,第一年肌注3次,各相隔3周,6個月後接種第4次,繼每年加強注射1次,每次均為0.5ml。密切接觸者應留驗8日,必要時早期套用青黴素 、四環素等,對疑似患者可採取同一措施。
預後
本病的預後視臨床類型、診斷與治療是否及時而不同。皮膚炭疽的病死率已降低為1%左右,但位於頸部、面部、並發敗血症或屬於惡性水腫型的皮膚炭疽預後較差。腸炭疽的急腹症型、肺炭疽、腦膜炎型炭疽、敗血症型炭疽等,由於病情發展迅速而又較難及早確診,故病死率可高達90%以上,患者常於發病後數日內死亡。
生物戰爭
炭疽致死率高,因此炭疽芽孢曾多次被用作生物戰爭的武器,最早可溯源至第二次世界大戰。日本運用130公斤的炭疽桿菌,在中國透過731部隊進行人體試驗。
1942年,英國和美國曾借實驗之名義,在英國蘇格蘭地區的Gruinard島使用炭疽研發生物武器,造成4公頃土地污染。1978年,羅德西亞政府曾於黑人國家主義者對戰時使用炭疽在牛和人身上。
1979年,前蘇聯的某軍事研究中心自實驗室外泄至附近數公里內的葉卡捷琳堡發生肺炭疽流行,造成68人死亡,是史上最大一次人群中的炭疽流行,由於該次事件死者全為男性,引發西方國家猜測蘇聯政權已研發出性別專一的武器,而蘇聯政府則公開指責事件肇因於食用不潔之肉品,並下令射殺所有流浪狗,也有一項專為18至55歲居民而設的自願撤離計畫。為自圓其說,蘇維埃醫療、法律期刊則刊載成一次誤食肉類所致之人類腸胃炭疽以及誤觸病畜造成人類皮膚炭疽的事件,所有相關醫療和公共衛生紀錄都由蘇聯國家安全委員會沒收。1986年,美國政府獲準介入調查,發現此次事件肇因於來自軍事武器工廠的吸入性炭疽。1992年,俄羅斯總統葉爾欽聲稱他“萬分確定”蘇聯於違反1972年生物武器公約一事屬實,終於將相關內容提交至聯合國,但實際上僅公布軍事工廠資料,毫無生物武器的任何訊息。
1990年,伊拉克於波斯灣戰爭威脅使用此項細菌武器,並附加在炸彈、飛彈等武器中。
1993年,日本國內真理教人士,亦曾利用炭疽製造恐怖事件,雖未成功,卻引發全日本的恐慌。事實上有十餘個國家軍事工廠都擁有這種病菌,仰賴分子生物學的進步,此項生物武器得以改良戰爭效果,前蘇聯甚至製造出多重抗藥性的菌種,以及毒性更強大的變異品系。
生物恐怖主義者,曾於2001年透過郵件,寄送高品質的炭疽芽孢粉末到美國,這些事件還誘發多起類似的惡作劇,後續有高中生進行科學實驗,發現加熱至華氏400度以上(也就是攝氏200度以上),5分鐘以上即可破壞普通信封中的炭疽芽孢。
大規模殺傷性武器
| 科學—科學技術—軍事裝備—武器—大規模殺傷性武器 | ||
| 核武器 | 核子彈、氫彈、中子彈、電磁脈衝彈、衝擊波彈、紅汞核彈、三相彈、核背囊 | |
| 生物武器 | 基因武器、生物化學戰劑、炭疽病、伊波拉病毒、蓖麻毒素、天花病毒、肉毒桿菌毒素、馬腦炎病毒、布魯氏桿菌、流感病毒、野兔熱桿菌、土拉桿菌、組織孔孢漿菌、相思子毒素、黃熱病毒 | |
| 化學武器 | 神經性毒劑、糜爛性毒劑、全身中毒性毒劑、窒息性毒劑、失能性毒劑、刺激性毒劑、沙林梭曼、塔崩、芥子氣、路易氏氣、氫氰酸、光氣、苯氯乙酮、亞當氏氣、維埃克斯、氯化氰、畢茲西埃斯、路易斯毒氣、催淚瓦斯、胡椒噴霧 | |
| 放射性武器 | 感生輻射彈、伽瑪射線彈 | |
| 地球物理武器 | 天氣氣候武器、無線電技術武器、構造武器、反物質武器 | |
盤點最可怕的生化武器
| 我們的世界中存在很多知名的細菌、真菌和病毒。生化戰爭也就是利用它們摧毀敵人。20世紀上半葉,德國和日本使用了生化武器:炭疽膿皰。美國、英國和俄羅斯也紛紛開始了生化武器的研發。今天,根據1972年的生化武器公約和日內瓦議定,生化武器被禁用。然而即使一些國家早已銷毀了庫存的生化武器,並停止了研究,但威脅依然存在。 |

