疾病概述
 過敏性紫癜腎炎
過敏性紫癜腎炎症狀體徵
 過敏性紫癜腎炎
過敏性紫癜腎炎(1)皮膚紫癜:本病臨床診斷的主要依據之一是絕大多數患者以皮膚紫癜為首發症狀。皮膚紫癜常發生在四肢遠端伸側、臀部及下腹部,多呈對稱性分布,皮損大小不等,為出血性斑點,稍突出皮膚,可融合成片,有癢感,不痛,可有一次至多次復發,也可分批出現,1~2周后逐漸消退,也有4~6周延緩消退者。
有時也可分批出現蕁麻疹及出血性斑丘疹、血管神經性水腫等症狀。
(2)關節症狀:1/2~2/3的患者有關節症狀,多發生在較大關節,如膝、踝關節,其次為腕和手指關節,常表現為關節周圍觸痛和腫脹,但無紅、熱,不發生畸形。
(3)消化系統症狀:約2/3患者有胃腸道症狀,以腹部不定位絞痛為多見。體檢腹部有壓痛,一般無腹肌緊張或反跳痛,伴有噁心、嘔吐,常有胃腸道出血,腸段水腫、出血或僵硬,可形成腸套疊,腸穿孔,臨床表現為嘔血或黑便。也有合併胰腺炎的報導。
(4)其他表現:有上呼吸道感染史者可有頭痛、低熱、全身不適。偶爾發生鼻出血或咯血,神經系統受累表現為頭痛、行為異常及抽搐等。少數病人有心肌炎表現。
2.腎內表現過敏性紫癜的腎臟受累率極高,本病即便尿液檢查正常的患者,作腎組織學檢查均發現腎小球炎症病變。腎臟症狀可見於疾病的任何時期,但以紫癜發生後4周內多見,也可出現稍晚,甚至在發病後數月至2年以上才出現。偶有少數患者,先有鏡下血尿,以後才出現皮疹等症狀。腎臟受累的嚴重程度與皮膚、關節、胃腸道受累的程度無明顯相關性。腎臟受累的主要臨床表現如下:
(1)血尿:腎臟受累最常見臨床表現為肉眼血尿或鏡下血尿,可持續或間歇出現,兒童患者出現肉眼血尿者較成人多見,且在感染或紫癜發作後加劇。多數病例伴有不同程度蛋白尿。血尿絕大多數由腎炎引起,偶爾因輸尿管、膀胱或尿道黏膜表面出血所致。
(2)蛋白尿:大多數病例有不同程度的蛋白尿,蛋白尿大多為中等度,定量多低於2g/d,和血尿嚴重度不一定成比例。血清蛋白水平下降程度較蛋白尿明顯,其原因可能是蛋白除了經腎臟漏出外,還可以從其他部位如胃腸道、皮下組織等處漏出。部分病例可有腎病綜合徵範圍內蛋白尿。
(3)高血壓:一般為輕度高血壓,明顯高血壓多預後不良。
(4)其他:少數病人有水腫,大多為輕度,水腫原因與蛋白尿、胃腸道蛋白丟失及毛細血管通透性變化有關。腎功能一般正常,少數出現血肌酐一過性升高。
3.臨床分型根據過敏性紫癜腎炎的腎臟組織學改變,病情程度輕重懸殊,臨床表現一般分為5型:
(1)急性紫癜腎炎綜合徵:本型臨床特點為血尿、蛋白尿、水腫及高血壓,起病急,類似急性腎炎,多數屬此型。組織學變化多屬局灶性增殖性腎炎或瀰漫增殖性腎炎。
(2)輕型紫癜性腎炎:表現為無症狀性血尿、蛋白尿,無水腫、高血壓或腎功能損害,此型發生率僅次於急性紫癜腎炎綜合徵,預後好。病理上多屬輕微異常或局灶性節段性改變。
(3)慢性紫癜腎炎綜合徵:本型起病緩慢,皮膚改變消退後腎炎症狀持續存在,常伴不同程度腎功能損害,以成人為多見,預後較差。病理變化呈瀰漫增殖性改變,可伴新月體形成或腎小球硬化。
(4)紫癜腎病綜合徵:此型具備典型腎病綜合徵表現,多數伴有腎功能減退,預後差。腎小球病變嚴重,呈瀰漫性增殖性腎炎,常伴不同程度新月體形成。
(5)急進性紫癜性腎炎:病人起病急,早期即有少尿或無尿,腎功能進行性損害,呈急進性腎炎表現,病情急劇惡化,常在短時間內死於腎功能衰竭,此型少見,病理檢查有50%以上有新月體形成。
疾病病因
 過敏性紫癜腎炎
過敏性紫癜腎炎1.感染細菌、病毒及血吸蟲感染或其他寄生蟲感染。多數有前驅呼吸道感染及扁桃體炎表現。
2.藥物抗生素(如四環素、Vancomycine等),磺胺、異煙肼、水楊酸、巴比妥、奎寧、碘化物、鏈激酶、接種疫苗(麻疹疫苗、流行性腦脊髓膜炎疫苗等),結核菌素試驗等。
3.食物食用乳、蝦、蟹、蛤等。
4.其他花粉或蟲咬、寒冷刺激。也有小部分患者無明顯誘因。大量資料表明本病系一免疫複合物疾病。
病理生理
 過敏性紫癜腎炎
過敏性紫癜腎炎研究發現過敏性紫癜腎炎患者白細胞介素-1受體拮抗藥等位基因(IL-1RN*2)攜帶率明顯高於正常人,這種由於遺傳特定背景所致的炎症情況下,機體不能有效拮抗IL-1致炎作用,也可能是過敏性紫癜腎炎發病機制中非常重要的因素之一。此外,過敏性紫癜腎炎患者IL-1RN*4等位基因的攜帶率也明顯高於正常人和IgA腎病患者。
診斷檢查
 過敏性紫癜腎炎
過敏性紫癜腎炎由於本病有特殊的皮膚、關節、胃腸道及腎臟受累表現,腎臟有以IgA沉著為主的系膜增殖性病理改變,因此確診並不困難。約有25%患者腎臟受累表現輕微,需反覆尿液檢查才能檢出腎受累的主要依據。必要時通過腎臟組織病理學檢查協助確診。血清檢查IgA及IgM大多升高,IgG正常,不少病例血中冷球蛋白增多。本病腎臟病理改變同IgA腎病相似,但其腎小球毛細血管襻壞死及纖維素沉著程度較重,應注意與之鑑別。
實驗室檢查:
1.血常規檢查血小板、出血時間、凝血時間、血塊回縮時間和凝血酶原時間正常。出血嚴重者可伴貧血。
2.免疫學檢查血清IgA升高,IgG、IgM正常。多在起病後2周IgA開始升高。C3、C4、CH50多數正常或增加。白細胞介素6(IL-6)及腫瘤壞死因子(TNF-a)升高。
4.尿檢查可見血尿、蛋白尿和管型尿。
其他輔助檢查:腎活檢檢查:過敏性紫癜腎炎主要的病變是腎小球系膜細胞增殖,常伴有不同程度的內皮細胞和上皮細胞增殖。上皮細胞增殖處常與球囊粘連,並形成小新月體,被累及的腎小球多在50%以下,儘管一些很輕的局灶性病變,也可有新月體形成。因此,認為新月體形成是其突出的病理表現。
1.光鏡以腎小球系膜病變為主,由輕至重變化幅度很大。小球的主要病變為局灶節段性系膜增生伴不同程度的多種細胞增殖、小灶性壞死、滲出,毛細血管內血栓形成,腎小球玻璃樣變,毛細血管節段性雙軌改變等,常可伴有不同程度的新月體。急性期後腎小球可有局灶性節段性瘢痕形成而導致硬化。較嚴重的病例腎小管及間質出現病變,腎小管上皮細胞腫脹,空泡形成、壞死、萎縮、間質炎症細胞浸潤或纖維化。Zollinger總結349例過敏性紫癜腎炎病理改變,將其分為4個類型:
(1)局灶增生性腎炎,49%。
(2)輕微病變或系膜增生性腎炎型,37%。
(3)新月體性腎炎型,5%。
(4)系膜毛細血管性腎炎型,1%。
根據病變由輕度系膜增生至伴不同程度新月體形成,按國際兒童腎臟病研究會(ISKDC)的標準,結合過敏性紫癜腎炎的病理特點,可將過敏性紫癜腎炎的光鏡改變分為6級。Ⅰ級:微小病變,Ⅱ級:局灶性或瀰漫性單純系膜增生,Ⅲ級:局灶性或瀰漫性系膜增生,新月體形成<25%和(或)腎小球硬化,Ⅳ級:同Ⅲ,新月體形成和(或)腎小球硬化,比例在25%~50%,Ⅴ級:同Ⅲ,新月體和(或)腎小球硬化,比例在50%~75%,Ⅵ級:同Ⅲ,新月體和(或)腎小球硬化>75%,或膜增殖腎炎改變。
2.免疫螢光免疫螢光主要為IgA沉積,陽性率90%~100%,大多分布於系膜區,也可見於血管壁,少數可伴有IgG、IgM、C3、備解素及纖維蛋白的瀰漫性顆粒狀或團塊狀沉積。在新月體或壞死區可見到纖維蛋白相關抗原沉積。有C4或C1q沉積者較少(13/104例,12.5%)。Uab、IGH、R-GH病理以Ⅱ、Ⅲ級占多數,而NS、HT、RPGN型病理以Ⅳ~Ⅵ級為多。前三型臨床以單純IgA沉積為主,而後三型臨床以IgA、IgG、IgM同時沉積多見。Muda用聚焦雷射掃描顯微鏡(CLSM)觀測免疫複合物主要成分為IgA、C3,空間構型外披IgA外層者腎組織損害輕,而免疫複合物裸露無IgA外披者腎損害重,故提示補體成分直接接觸細胞或系膜間質受體引起細胞分解,炎症產生。皮膚活檢發現無論在皮疹部位或非皮疹部位,免疫螢光檢查均可見毛細血管壁有IgA沉積。
3.電鏡可見系膜細胞增生、基質增加。有廣泛的系膜區及內皮細胞下不規則電子緻密物沉積,套用免疫電鏡技術證實了電子緻密物中的沉著物系IgA成分。偶見上皮細胞下電子緻密物沉積伴基底膜斷裂和管腔中性白細胞浸潤。
鑑別診斷
 過敏性紫癜腎炎
過敏性紫癜腎炎2.狼瘡性腎炎狼瘡腎炎的皮疹有特徵性蝶形紅斑或盤狀紅斑,多為充血性紅斑,狼瘡除關節、皮疹、腹及腎表現外,尚有多系統損害包括光過敏、口腔潰瘍、漿膜炎、神經系統表現、血液系統檢查異常,免疫學檢查示血清C3下降,抗dsDNA陽性,抗Smith抗體陽性,抗核抗體陽性,皮膚活檢:狼瘡帶陽性,腎活檢:狼瘡腎有V型病理改變,腎小球毛細血管壁“白金耳”樣改變,免疫螢光示“滿堂亮”,IgG、IgM、IgA、C3共同沉積,以IgG、IgM為主。
3.原發性小血管炎(微型多動脈炎、韋格內肉芽腫)臨床表現除有皮疹、腎損害外,上呼吸道、肺部表現多見。皮膚或結節活檢顯示血管壁內皮細胞腫脹、增生、中層纖維素壞死伴炎性細胞浸潤、水腫。有時伴大量淋巴細胞、單核細胞、多核巨細胞及中性粒細胞浸潤,甚至形成肉芽腫病變。無免疫球蛋白沉著,免疫螢光陰性。腎活檢:腎小球節段壞死伴周圍炎性細胞浸潤,甚至肉芽腫形成,可伴新月體,免疫螢光多數陰性,有時表現為壞死性小動脈炎。血液中可查到抗白細胞胞漿抗原自身抗體(ANCA),微型多動脈炎以核周型PANCA為主,靶抗原為髓過氧化物酶(MPO)。韋格內肉芽腫以胞質型C-ANCA為主,靶抗原為蛋白酶3(PR3)。
4.IgA腎病(IgAN)IgA腎病以反覆肉眼血尿為主,少有皮疹、關節痛及腹部表現,gAN發病以成年多見,病理檢查多見IgA、IgG、IgM沉積,經典補體激活途經C4/C1q沉積比例明顯增高。過敏性紫癜腎炎單根據腎臟病理與免疫病理的改變難以與IgA腎病相區別。大部分作者認為過敏性紫癜腎炎腎臟受累的臨床、病理過程與IgA腎病很相似,故認為它們是同一疾病的兩種不同表現,IgA腎病以腎臟單獨受累為主,過敏性紫癜腎炎除腎臟受累外還有全身系統受損。進一步的遺傳學研究發現此二病發生於同一家族中,純合子無效C4遺傳表型(homozygousnullC4phenotype)頻率均增高,都表現為產生IgA的免疫調節異常,如IgA及大分子(多聚)IgA增高,二者患者扁桃體淋巴組織中產生IgA漿細胞/IgG漿細胞比值均上升。過敏性紫癜腎炎屬於系統性血管炎,也是一種繼發性IgA腎病,其在病理上與IgA腎病都以系膜病變為主,都伴有新月體形成和腎小球硬化,特別是IgA腎病患者表現為反覆發作性肉眼血尿者,無論其在臨床表現還是基因背景上,都較其他臨床類型IgA腎病與過敏性紫癜腎炎有更多相似之處。但儘管過敏性紫癜腎炎和IgA腎病有眾多相似之處,但二者仍存在明顯差別。
5.血液病所致紫癜由於過敏性紫癜腎炎血小板計數及出血、凝血時間正常,故可與血液病所致的紫癜區別。
6.急腹症由於腹型過敏性紫癜易發生腎炎,尤其在紫癜出現之前,應與急性闌尾炎、出血性腸炎、腸穿孔、急性胰腺炎或腎結石等鑑別,如有咯血,腎衰要與古德帕斯丘(Goodpasture)綜合徵鑑別。
治療方案
 過敏性紫癜腎炎
過敏性紫癜腎炎2.抗組胺藥物常用藥物如氯苯那敏、阿司咪唑(息斯敏)、賽庚啶等。亦可用10%葡萄糖酸鈣10ml靜脈注射,2次/d,連用7~10天。或用鹽酸普魯卡因50~100mg加入5%葡萄糖水250~500ml中靜滴,1~2次/d,10~14天為一療程。3.止血藥無明顯大出血者一般不用止血藥。如出現嚴重咯血、消化道大出血,可選用酚磺乙胺(止血敏)或卡巴克絡(安絡血)。4.皮質類激素由於過敏性紫癜腎炎是一與免疫反應有關的疾病,與機體本身的高敏狀態有關,故腎上腺皮質激素和免疫抑制劑相繼套用於臨床。糖皮質激素對控制皮疹、胃腸道症狀、關節腫痛肯定有效,但對腎臟受累一般認為無效。但也有報導於腎受累之前給予皮質激素可減少及減輕腎受累。近年來對皮質激素在過敏性紫癜腎炎中的套用有新的不同看法,認為臨床表現為腎炎綜合徵、腎病綜合徵,伴或不伴腎功能損害,病理呈瀰漫性增殖性改變者可用激素。也有認為過敏性紫癜腎炎套用一般劑量激素多數無效,加大劑量可使部分病人症狀緩解,血尿和蛋白尿減輕,但療程不宜短於8周。如表現為急進性腎炎,病理呈瀰漫增殖,廣泛大新月體形成者,可採用大劑量激素衝擊治療,成人用甲潑尼龍1g/d,加入5%葡萄糖250ml中靜滴,1h滴完,連續3天為一療程,2周后可重複使用,衝擊間期及衝擊以後以潑尼松30~40mg/d維持。一組兒科病例報導,對用甲潑尼龍衝擊治療的療效可達55%,而未治療組僅11%。經驗證明,不僅新月體腎炎,而且在腎臟炎症病變嚴重、腎功能損害嚴重的患兒套用激素衝擊治療和(或)血漿置換療法,均能使腎功能得到良好改善。因此,不少臨床工作者認為,合理使用激素,積極治療,可獲一定療效。
5.細胞毒類藥物對重症過敏性紫癜腎炎上述治療無效者可採用環磷醯胺(CTX)、硫唑嘌呤(AZP)、塞替派、長春新鹼(VCR)等治療。套用硫唑嘌呤(AZP)50mg,3次/d,口服,或環磷醯胺(CTX)200mg,隔天1次靜注。對重症過敏性紫癜腎炎腎小球有大量新月體形成的病例,套用大劑量甲潑尼龍加環磷醯胺(CTX),或僅用環磷醯胺(CTX)進行治療,也能改善近期腎功能,降低尿蛋白。說明細胞毒類藥物在重症過敏性紫癜腎炎的治療中起重要作用。黎磊石等認為,臨床上對激素治療無效,腎小球存在襻壞死或新月體及間質血管炎的病例,間歇環磷醯胺(CTX)衝擊治療有明顯療效,環磷醯胺(CTX)衝擊治療方法為環磷醯胺(CTX)劑量按0.5~1.0g/m2BSA計算,根據給藥後外周血白細胞水平調節環磷醯胺(CTX)劑量,最初間隔1個月給藥1次,一般不超過6次,以後每3個月給藥1次,環磷醯胺(CTX)衝擊時,給予充分水化療法以減輕副作用。
6.抗凝治療過敏性紫癜腎炎可有纖維蛋白沉積、血小板沉積及血管內凝血的表現,故近年來也選用抗凝劑及抗血小板凝集劑治療。常用肝素100~200U/(kg/d)靜滴,監測控制凝血時間在20~30min,連續4周。也可口服雙嘧達莫、華法林等。
7.腎移植及透析治療由於過敏性紫癜腎炎屬免疫複合物性疾病,對急進性腎炎型者,有人主張採用血漿置換療法,可獲滿意療效。至於晚期腎功能衰竭病例,可進行血液或腹膜透析,病情穩定可擇期做腎移植。有報導本病移植腎復發率高達40%,特別當皮膚及胃腸道等活動性病變者容易出現移植後腎炎復發。因此,一般應在活動性病變靜止1年以後再作腎移植。
8.中西醫結合療法過敏性紫癜腎炎使用皮質激素及細胞毒類藥物療效不理想時,可加用雙嘧達莫及肝素四聯療法。中藥雷公藤及其製劑雷公藤多甙對過敏性紫癜腎炎也有療效。醫學辨證施治,治法有清熱涼血、活血化瘀、健脾益氣滋陰等。
中醫辨證分型治療:
過敏性紫癜腎炎急性期可表現為實證熱證,病久不愈,轉為慢性,可表現為虛證、寒證。臨證首先要分清虛實寒熱。根據本病的不同表現,臨床多將其分為以下幾種證候類型。
 黃芪
黃芪1.熱盛迫血
主證:肉眼血尿明顯,可伴有皮膚紫癜,煩躁不安,口乾喜涼飲,舌質紅絳,苔黃,脈數。
治法:清熱解毒,涼血散瘀。
方藥:犀角地黃湯加減。水牛角20g,生地、玄參、銀花、連翹各12g,丹皮、茜草、白茅根各9g。熱象明顯加白花蛇舌草、敗醬草;兼有咽痛加蟬衣、山豆根。
2.陰虛火旺
主症:病程綿長,或反覆發作,尿血,浮腫,手足心熱,口乾喜飲,心煩少寐,潮熱盜汗,頭暈乏力,舌紅少津,脈數。
治法:滋陰降火,涼血散瘀。
方藥:知柏地黃湯加減。生地、白茅根、山藥各12g,澤瀉、丹皮、山萸肉、生側柏各9g.知母、黃柏、防風各6g。血尿明顯加阿膠、旱蓮草;手足心熱加龜板、鱉甲。
3.氣虛不攝
主證:尿血、浮腫,遇勞加重,氣短乏力,食少懶言,心悸頭暈,面萎黃,便溏,舌胖質淡,苔白,脈虛。
治法:益氣健脾,活血攝血。
方藥:歸脾湯加減:黃芪、太子參、當歸各15g,龍眼肉、白朮、茯神各10g,遠志、防風各6g,木香、甘草各3g。納少便溏加蓮子肉、茯苓;汗多加麻黃根、浮小麥。
4.脾腎陽虛
主證:浮腫少尿,形寒肢冷,面色huang白,神疲乏力,納少便溏,舌淡胖,有齒痕,苔白脈沉細無力。
治法:溫陽利水,活血化瘀。
方藥:真武湯加減。茯苓、白朮、丹參各10g,姜皮、蟬衣、白芍、澤瀉各6g,附子、甘草各3g。便溏加蒼朮、炒扁豆。
預後預防
 過敏性紫癜腎炎
過敏性紫癜腎炎預防:首先應避免接觸誘發本病的各種“不正之氣”,避免魚、蝦、蟹、花粉、牛乳等可能誘發過敏的飲食。其次應注意防寒保暖,預防感冒,注意運動鍛鍊,增強體質,提高機體抗病能力。患病後要臥床休息,避免煩勞過度,忌食菸酒。飲食宜富於營養,易於消化,多食新鮮蔬菜、水果。對於尿血患者,應忌食辛辣、香燥刺激物及海鮮和發物如公雞、海魚、牛肉、羊肉、鵝等,以免助熱化火加重病情。尿蛋白多者,應注意不過多食用高蛋白飲食,以防虛不受補。
注意事項
①急性期患者應注意休息,重症應予臥床休息;
②注意飲食護理,依病情而異,可參照本書急性腎炎、腎病綜合徵和腎功能衰竭有關內容;
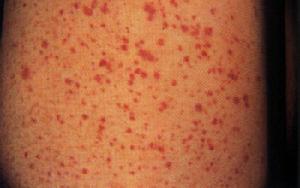 過敏性紫癜腎炎
過敏性紫癜腎炎③發現和去除過敏原,存在感染灶時,應予抗生素治療,停止服用和 接觸可能是致敏原的食物及藥物;
④腎上腺皮質激素套用,可緩解關節腫痛和減輕軟組織水腫,適於嚴重關節腫痛和腹痛病人以及腎病綜合徵型,前二者可用強的松每日1~2mg/Kg,連用7-14天即可,後者用強的松每日1~2mg/Kg,並加服環磷醯胺每日2一3mg/kg,療程在6~12個月左右。

