 巴特綜合症
巴特綜合症症狀體徵
 巴特綜合症
巴特綜合症1.水鹽代謝失常型最多見,突出表現為低血鉀性鹼中毒。患者來診的主要原因是低血鉀及鹼中毒,其臨床表現為:疲乏無力,下肢或周身軟癱呈周期性癱瘓現象;感覺遲鈍,心律失常,腹脹,腸麻痹,腸梗阻,噁心,嘔吐,排尿困難,暈厥,神智障礙,反射遲鈍,腱反射減弱或消失等低血鉀症狀;持續低血鉀可發生糖代謝紊亂,糖耐量減低,胰島素釋放受影響,腦電圖有異常波型。血鉀<3.0mmol/L,尿鉀>50mmol/24h以上。鹼中毒與低血鉀經常同時發生,有手足麻木,抽搐,呼吸氣短,精神興奮或躁動,肌肉顫抖及腹痛等症,Chvostek及Trosseau征陽性,血pH值>7.45,血漿:HCO3-常>24mEg/L,尿呈鹼性反應。早期病人尿量增多,可達每天5000毫升以上,比重降低,尿滲透壓降低,患者雖有抽搐,但血鈣、磷、AKP,尿鈣均可正常。
由於脫水失鹽,患者經常口乾、口渴、嗜鹽、多飲、多尿、夜尿多、消瘦、體重減輕、便秘、皮膚彈性差、眼窩深陷、眼壓低,脫水較嚴重時尿少,每天僅300~400ml,可發生虛脫、神志障礙或昏迷。血鈉<130mmol/L,血氯<90mmol/L,尿鈉、尿氯排出增加,有效血容量減少,遠曲小管和球旁器進一步發生變化,引起腎素、前列腺素、血管緊張素及醛固酮分泌增多。
Zipser報導兩例本病,其中1例有嚴重低血鎂,作者認為低血鎂也可興奮腎臟PG增多而引起巴特綜合徵,或是另有原因,需進一步研究。
2.以腎臟病為主要臨床表現類型不少見,本病可常有腎盂腎炎,間質性腎炎,失鹽性腎炎,腎小球腎炎合併腎鈣化,腎結石,腎盂積水,腎功能減退等表現。由於慢性腎臟病變遷延不愈,可發生腎性骨病,骨質疏鬆,牙脫落,繼發性甲狀旁腺功能亢進等表現。並可有尿磷增多及糖尿現象。Meget報導一組巴特綜合徵病患者,由於腎功能異常變化而發生尿酸鹽代謝異常,尿酸清除率下降,尿中尿酸鹽排出減少,血液尿酸水平升高,50%患者發生高尿酸血症,20%患者發生急性痛風性關節炎。正常人痛風病發生率僅為0.2%~0.3%,而巴特綜合徵病人合併痛風症大大增加,痛風症也可成為巴特綜合徵的臨床表現之一。
 疾病病因
疾病病因3.血管活性激素平衡失調錶現巴特綜合徵有高前列腺素,腎素,血管緊張素和醛固酮,其血尿PGA2,PGE,PGF,PGI。都可升高,但主要是PGE升高。PGA2、PGE及PGF增高均可用阿司匹林治療,3個月後恢復正常水平。Bowden報導7例中5例的PGE增高,用吲哚美辛治療後4例PGE下降,排鈉與排鉀減少,血鉀回升,血漿腎素值下降,肌酐清除率降低。巴特綜合徵的尿PGE和血管舒緩素排出量有關,高腎素血症是繼發於腎臟PG的增加。血管舒緩素-激肽系統和前列腺素-腎素-血管緊張素-醛固酮系統有關。血管舒緩素-激肽系統活性增高,可刺激腎臟合成PGE增多,用吲哚美辛治療後,PGE、血管舒緩素、血漿腎素活性均可明顯降低,並可使AngⅡ增加敏感性,血鉀恢復正常。本症時AngI也有增高,可達90~200ng/ml,而正常值僅為50ng/ml以下水平。用吲哚美辛後不能使尿Aldo排出量降低,理由不清。動物實驗證實由腎動脈注入PGE和花生四烯酸後,可增加血漿腎素活性,用吲哚美辛後可增加AngⅡ的敏感性,也可降低腎素活性。
Fujita給本病患者作血管緊張素注入實驗,確實發現對血管緊張素的反應比正常人低下,但套用白蛋白靜脈注射後就會提高反應性,說明血管壁對血管緊張素的抗壓反應是因低鈉、低血容量等而引起。Inada給本病患者每天入鈉175mmol,並以高於20ng/(kg?min)的AngⅡ注入時,舒張壓可升高20mmHg,而收縮壓要大於100ng/(kg?min)的注入速度時,才有輕微上升,而正常人僅僅在注入20ng/(kg?min)的速度即能提高收縮壓20mmHg,舒張壓20mmHg,顯然巴特徵患者對外源性的AngⅡ反應性不敏感。
 症狀
症狀4.其他臨床表現兒童時期發病者常有生長發育障礙,生長停滯或緩慢,智力落後及性腺功能低下,但未見垂體侏儒症表現。巴特綜合徵病人腎功能減退時可合併貧血。脫水較嚴重時可伴有血液濃縮,血紅蛋白達16克以上,並伴有紅細胞增多症等。
疾病病因
巴特綜合徵是1組疾病,病因各不相同。根據病因可分為兩類:先天性和後天性,後者也可稱為繼發性。先天性者與遺傳有關。有的病人在胎兒期即發病,引起母親羊水過多。後天性巴特綜合徵多見於慢性腎臟疾病,如失鹽性腎炎、間質性腎炎、慢性腎盂腎炎和服用過期四環素等。長期用襻利尿劑可發生假性巴特綜合徵。
病理生理
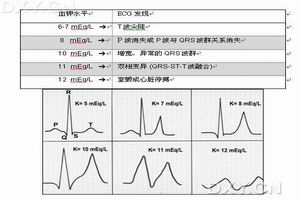 血鉀變化圖
血鉀變化圖1.經典型巴特綜合徵此型病因是由於Henle襻的氯通道KB(chloridechannelKB,CLCNKB)基因突變有關,目前,已報導有20多種突變。除Batter綜合徵外,還有先天性肌強直症(congenitalmyotonicsyndrome)和Dent病也有CLCNKB突變。氯通道參與細胞容量和細胞內pH的調節,在哺乳類動物中有9種類型,各類型的結構、功能和組織分布不同,有10~12個穿膜區及2個C末端。
氯通道有因突變而致功能失活,腎小管重吸收氯減少,因此,分流到遠端腎單位的尿流量增加,尿排鉀增多而導致丟鉀。低鉀血症使腎臟釋放前列腺素增多,刺激腎素和醛固酮釋放,醛固酮釋放增多,加重了尿鉀丟失,從而引起低鉀血症和鹼血症。前列腺素還可激活激肽釋放酶-激肽系統,使血管擴張,因此患者雖有血漿醛固酮中水平增高,但無高血壓。前列腺素增多可能為繼發性病理生理現象而不是病因。
2.Gitelman綜合徵是巴特綜合徵的一種變異型,又稱伴低尿鈣、低血鎂巴特綜合徵。其病因是由於遠曲小管細胞中的噻嗪類敏感性氯化鈉協同轉運蛋白(NaClcotrans-porter)基因(TSC)發生突變所致。噻嗪類利尿藥通過關閉此通道而使Na+,Cl-及水排出增多,故有降壓作用。突變有點突變、插入和缺失。已鑑定出來的突變有Arg642Cys,Leu623Pro,Val578Met加26P缺失,Thr180Lys,Ala569Glu,Leu849His,Gly439Set,Gly731Arg,Gly741Arg,Thr304Pro及2745插入AGGA。如Na+、Cl-及水排出增多,使血容量縮減,血鈉降低,二者均刺激腎素-醛固酮系統,使醛固酮增多而導致鈉重吸收增加和尿鉀排泄增多而引起低鉀血症和鹼血症。低血鉀使腎臟前列腺素分泌增加,故無血壓升高。
3.產前型巴特綜合徵在宮內即發病,其病因為編碼Na-K-2Cl(NKCC2)或內向性鉀通道調控蛋白(inwardlypotassiumchannel,ROMK)的基因有突變而使這兩種蛋白失活。ROMK(renaloutermodulatingpotassiumchannel)由一組蛋白組成,其中內向性鉀通道控蛋白(KIR1.1亞型)的主要功能是促進腎小管K+的分泌,調節NaCl的重吸收。細胞內pH為中性時,KIR1.1開放,如KIR1.1發生突變即可引起產前型巴特綜合徵。到1998年止,已鑑定14種突變。Na-K-2Cl通道蛋白有障礙,腎小管重吸收:Na+、K+、Cl-均減少,可導致血清Na+、K+和氯化物均降低,使尿量增加,腎素-醛固酮系統被激活,腎小管重吸收鈉增加,尿排鉀也增加,從而引起鹼血症和低鉀血症;前列腺素釋放增多,故無血壓升高。內向性鉀通道調控蛋白功能喪失,原發缺陷在遠曲小管和集合管對鉀重吸收發生障礙而引起低鉀血症。低鉀血症再刺激腎臟釋放前到腺素,後者一方面刺激腎素-醛固酮系統;一方面刺激肽釋放酶-激肽系統。前者使低鉀血症進一步加重和鹼血症;後者使血管擴張而不發生高血壓。
先天性或後天性巴特綜合徵病人都可有腎小球旁器中的顆粒細胞增生,可達正常人的10~17倍。胞漿中含有腎素顆粒。在後天性巴特綜合徵中還有腎臟原發性疾病的病理改變。在病理生理方面主要是血管壁對AT-Ⅱ和醛固酮無反應。
診斷檢查
 診斷檢查
診斷檢查1.臨床上有低鉀血症表現,如軟弱無力、周期性癱瘓、夜尿增多、心電圖上有低鉀表現。兒童患者尚有身高不長和智力低下。
2.鹼中毒,表現為手足搐搦。
3.血鉀、鈉和氯化物降低。
4.血漿腎素活性,血和24h尿醛固酮增高。
5.對血管緊張素Ⅱ和血管加壓素無血壓升高反應。
6.腎活檢有腎小球球旁器的顆粒細胞增生。
7.血壓正常。
8.對先天性者,可用分子生物學技術檢查基因突變。
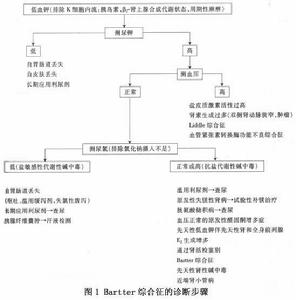 巴特綜合症的診斷步驟
巴特綜合症的診斷步驟實驗室檢查:
1.血鉀、鈉、氯多低於正常水平。
2.血pH值可高於7.46呈鹼血症,C02CP高於30mmol/L以上。
3.血漿腎素活性(PRA)增高可達(4.5±2.9)μg/L?h以上。
4.血醛固酮(Aldo)值升高可達101±9ng/L。
5.血中PGA、PGE、PGF、PGI均可升高,如PGF可達(138.0±78.0)ng/ml。
6.血管緊張素Ⅱ(AngⅡ)升高可達(95.8±35.2)ng/L。
7.腎功能檢查BUN可升高達7.0mmol/L以上,毛森試驗比重低,夜尿量增多,並可發現尿中有蛋白及紅白細胞等。
8.腎功能減退後期可發現血鈣降低,血磷上升,AKP升高,尿酸升高,肌酐升高,PTH升高,有繼發甲旁亢表現。
9.尿17-OHCS,尿17-KS多在正常範圍。
其他輔助檢查:
1.靜脈腎盂造影可發現腎結石,腎盂積水等異常。
2.心電圖可發現低血鉀表現。
3.腎圖異常。
4.腎活檢腎小球旁器增生肥大可在腎活檢時發現,有球旁細胞、緻密斑細胞、極周細胞及球外系膜細胞的數量增多,或細胞呈肥大分泌現象。95%腎素由球旁細胞分泌,1%~5%可由緻密斑細胞、間質細胞或出球小動脈內皮細胞產生腎素。
鑑別診斷
 鑑別相似疾病
鑑別相似疾病2.其他原因引起的周期性癱瘓如原發性周期性癱瘓、甲亢、Ⅰ型慢性腎小管性酸中毒、棉酚中毒等,這些疾病均無血漿腎素活性和醛固酮升高。甲亢者有T3和T4升高。腎小管性酸中毒者有血pH值和CO2結合力降低,棉酚中毒有食用棉子油史等,可與本綜合徵鑑別。
3.假性巴特綜合徵長期使用襻利尿劑病人可發生假性巴特綜合徵,可根據病史鑑別。
流行病學:男女均可患病,從胎兒時期到成年均可發病。先天性者以幼少兒多見,後天性者多為中年以上的成人。無性別、種族顯著差異。
治療方案
 藥物治療
藥物治療補鉀是必需的措施,但單獨補鉀,血鉀不能恢復至正常水平時,應加用抗醛固酮藥物,如螺內酯(安體舒通)或氨苯蝶啶,可改善療效,一般用量為60~l80mg/d,大量可引起男性乳房增大,因此,劑量不宜過大。Solomon及Modlinger等用普萘洛爾(心得安)治療本徵,針對高腎素血症,其療效也不滿意,但普萘洛爾(心得安)合用螺內酯(安體舒通)時可改善療效,且可恢復血鉀水平。Norby等用阿司匹林,每天每公斤體重給予100mg,治療10周后可取得滿意療效,但停藥4天后又回到治療前水平。說明阿司匹林可抑制PG合成,為有效藥物,副作用小比較安全,可惜作用不持久。以後採用前列腺素合成酶抑制劑吲哚美辛(消炎痛)等藥物治療,均可減少PG合成,降低腎素、血管緊張素及醛固酮的活性,使症狀改善。吲哚美辛(消炎痛)可單用,也可合用螺內酯(安體舒通),但長期套用可有鈉水瀦留,引起水腫或心力衰竭,因此不宜長期大量套用,主張間斷套用。McGredie用二磷酸鹽治療巴特徵的腎鈣化,取得一定療效。如有痛風症可用別嘌醇(吡唑嘧啶醇),或秋水仙鹼等治療,可緩解痛風性關節炎。脫水失鹽患者可補給氯化鈉液,低鎂者可補給鎂鹽治療等。腎功能減退較重者應給予透析治療。缺鈣者應補充鈣劑及活性維生素D劑治療等。
預後及預防
預後:本病經過治療後可得到短期緩解,但其遠期療效不佳,主要是因為患者的慢性腎功能衰竭,可發展為尿毒症而亡,或因體質差,可合併多種疾病而走向慢性過程,失去勞動力而致殘。患者得病後可生存10~20年以上。預防:本病無有效預防措施,主要應預防慢性腎炎、間質性腎炎、腎盂腎炎等疾病,增強體質,提高免疫力,並提高對本病的認識,早期診斷,早期治療。
