病因
本病系真菌直接侵入角膜感染所致。在感染角膜的潰瘍面上刮取壞死組織進行塗片檢查,常可找到真菌菌絲。將壞死組織接種於真菌培養基上,可有真菌生長。對人類角膜有致病的真菌達數十種。有資料分析有21屬及25種。主要為麴黴菌,其次為鐮刀菌。
1964-1976年中國從318例真菌性角膜潰瘍的臨床病例中,培養得到的204株真菌,經中國科學院微生物研究所鑑定。
 病因 酵母菌
病因 酵母菌國外文獻以麴黴菌、鐮刀菌、白色念珠菌、頭孢黴菌等為主。
多半病例起病時有誘因史。發病大多與農業勞動時受植物性小葉傷有密切關係。誘因中以脫粒時被稻穀彈傷最多,其次為植物枝葉擦傷及塵土等異物入眼,亦可見於長期患者其它性質的角膜炎時繼發感染真菌者。國外有人認為與眼部濫用抗生素或皮質類固醇有關。
角膜外傷造成上皮破損。致傷物如稻穀、植物枝葉或塵土等處常有真菌存在。當角膜上皮破損的同時,真菌即可接種於角膜,引起發病。潛伏期通常為1~4天,平均為2.4天。
臨床表現
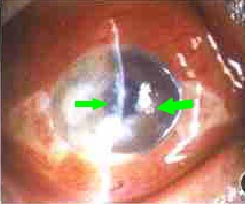 真菌性角膜潰瘍
真菌性角膜潰瘍早期眼瞼紅腫及畏光流淚等刺激症狀輕重不等,嚴重階段刺激症狀大多反見較輕。充血常很嚴重,主要為混合性,部分病例可有少量灰白色分泌物。
由於真菌菌株的不同,感染時間的久暫以及個體情況的差異,臨床上所見到的潰瘍形態很不一致。典型的早期潰瘍呈灰白或乳白色,常為不規則形。表面粗糙,緻密,略高出平面。潰瘍和浸潤的密度分布不均勻,潰瘍與健區角膜分界大多清楚,潰瘍邊緣常不整齊。
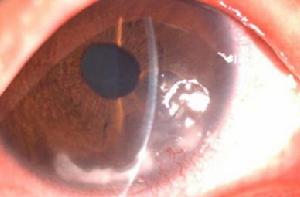 真菌性角膜潰瘍
真菌性角膜潰瘍較大的潰瘍常為黃白色,多數為不規則圓形,表面似乾燥粗略,呈“苔垢”或“牙膏”樣。基質浸潤緻密,潰瘍邊緣稍有隆起。病變如發展,潰瘍周圍可見結節狀或樹根樣基質浸潤。
有人對於真菌性角膜炎常用以下名稱描述。
菌絲苔波:是附著在潰瘍表面的菌絲和壞死組織。色白不透明,微隆起,與健區角膜分界清楚。可刮除,刮除後的潰瘍面較透明。
菌絲灶:是真菌菌絲長入角膜基質的病灶。表面微隆起乾燥粗糙。混濁區的浸潤密度濃淡不一致。質地較硬,用刀刮時,刀尖上附著的刮物很疏鬆。刮過後的潰瘍仍混濁不透明。
菌絲灶邊緣:有些潰瘍邊緣毛糙不齊。有時伸出樹根浸潤,稱為“偽足”;或在潰瘍周圍出現孤立的結節狀圓形浸潤點,稱為“衛星灶”。
反應環:在菌絲灶的周圍有一圈炎性細菌浸潤,一般不太寬,約1~2毫米,是機體對菌絲的防衛反應。有人稱做“免疫環”。
分界溝:位於菌絲灶和反應環中間。此處炎症細胞浸潤最多,是淺層組織壞死,輕度低陷而成的淺溝。
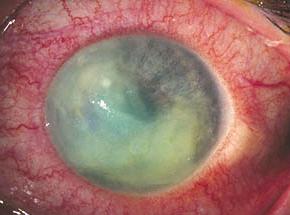 真菌性角膜潰瘍
真菌性角膜潰瘍潰瘍的發展過程,常先在周圍或底部出現浸潤,繼而形成膿瘍,膿瘍壞死而成潰瘍,潰瘍面壞死組織不斷融解脫落,使角膜逐漸變薄,最後導致穿孔。
穿孔一般較緩慢,位置、大小及形態不定。穿孔處經常微隆起,每有虹膜顯露,中央穿孔時角膜略呈圓錐形。穿孔發生率約10%左右。
有時壞死組織雖未脫落,角膜即已出現“漏水”現象,以至前房在不知不覺中消失。又有時在壞死的角膜組織中,顯露少許虹膜組織,亦是潰瘍穿孔的另一種跡象。
潰瘍一旦穿孔,炎症漸見減輕,但較在面積的穿孔,前房多數很難再度形成。潰瘍壞死組織不斷脫落,可使透明的後彈力層完全暴露,虹膜清晰可見,由於抵擋不住正常的眼內壓,進而發展成角膜局部或全部葡萄腫。
當潰瘍趨向癒合時,眼痛減輕,刺激症狀改善,粘性分泌物消失,潰瘍色澤由黃白轉變為灰白色,潰瘍表面清潔,周圍上皮向內生長,螢光素著色範圍縮小。前房積膿和丁道爾現象以及角膜後沉著物減少。潰瘍癒合後,角膜基質仍有浸潤及水腫,常需歷時數月才能吸收。
潰瘍癒合過程中可有新生血管伸入。細長單枝者少見,密集粗短的每見於菌絲灶周圍,頗似角膜變小,角膜緣內移。
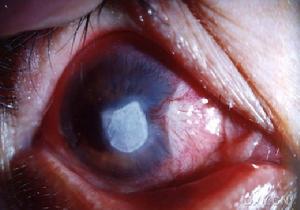 真菌性角膜潰瘍
真菌性角膜潰瘍角膜後沉澱物有兩種類型,一種是棕灰色的粉末狀或細顆粒狀,每見於潰瘍早期,面積較小的病例,前房大多無膿或少量積膿。另一類是淡黃色漿糊樣片狀,或者是灰白色斑塊狀,附著於粗糙的角膜內皮面上,通常伴有前房積膿。前房積膿如果未能吸收,最後在前房角、虹膜、晶體表面形成機化膜。
真菌性角膜潰瘍已經癒合,上皮生長,螢光素完全不染色時,在短期內仍有復發可能,這是同細菌性潰瘍不同之處。
輔助檢查
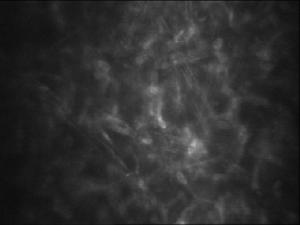 菌絲、孢子
菌絲、孢子刮取標本時,有時已能在真菌性與細菌性之間作出初步鑑別。一般說來,真菌性潰瘍面的壞死組織呈“苔垢”或“牙膏”樣,質地疏鬆,缺少粘性;而細菌性潰瘍面的壞死組織呈“膠凍”樣,富於粘性。
1、真菌塗片法取潰瘍面壞死組織一小塊置於玻片上,滴5%氫氧化鉀溶液一小滴於其上,覆以蓋玻片,略加輕壓。用高倍顯微鏡檢查,即可檢得真菌菌絲。多者常滿布視野,但少量菌絲則需仔細檢查才能發現。塗片陽性,一般即可確定診斷。標本需當時檢查,不能保存。
2、真菌培養法取壞死組織一小塊,置於固體土豆或沙氏培養基斜面上。如能同時接種在幾個培養基上,則有助於提高培養陽性率。放在攝氏37度溫箱內,每日觀察。接種次日起即有真菌生物可能。如果一周后尚未見生長,即為陽性。培養法可以觀察真菌菌落的形態、色澤,在顯微鏡下檢查菌絲、孢子等,以鑑別菌咱,保存菌種以及作藥物敏感度試驗。培養的陽性率一般塗片為低。
診斷
真菌性角膜潰瘍的診斷比較困難,一般應從下列三方面著手。
 真菌性角膜潰瘍
真菌性角膜潰瘍(1)農村患者,起病前有稻穀等農業外傷史,或角膜炎史,或挑除異物史。
(2)較長時間滴用或球結膜下注射多種抗生素而潰瘍未能控制者。
2、症狀及體徵
(1)常伴有前方積膿的白色、黃白色或灰白色潰瘍,其發展程度與病程對比,相對為慢性者。
(2)眼部刺激症狀與潰瘍大小對比,相對為輕微者。
3、病原
(1)潰瘍壞死組織進行刮片檢查,可找到真菌菌絲;將刮片接種於真菌培養基上,可有真菌生長。
(2)細胞培養一般陰性,或僅有雜菌生長。
治療措施
治療必須從速。潰瘍階段,真菌高度生長繁殖,應首選對真菌敏感的藥物。由於真菌常潛伏於角膜組織內,十分頑固,要求藥物與潰瘍面保持連續性的接觸,使藥物在深部組織達到足夠濃度,才能消滅或抑制真菌的活動。到目前為止,用來治療真菌性角膜潰瘍的藥物尚不夠理想。對於藥物治療無效的病例,尚須進行手術。
常用的抗真菌藥物有以下幾種。
1、兩性黴素B(amphotericin B)是目前國內外常用的抗真菌藥物。近年來上海等地已有國產供應。配製眼藥水濃度為0.2%,眼膏為1%。
2、汞劑0.1%柳硫汞(merthiotate,thimerosal)或0.01%硝基本苯汞(phenyl mercuric nitrate)有一定效果。3、大蒜(allium salivum)對真菌亦有一定療效。用0.1%眼藥水,治療數例,獲得治癒,但對眼部刺激性大,患者往往不願接受治療。
其它藥物尚有30%磺胺醋醯鈉藥水(sulfacetamide),1~2%碘化鉀藥水(potarsimu iodide)、50,000單位/毫升制黴菌素藥水(mystatin,mycostatin)。
一些新的抗真菌藥物。如曲古黴素(tricomycin)、匹馬黴素(pimaricin)、克霉唑(clotrimazole)等等,但由於
 治療 克霉唑
治療 克霉唑1973年春中國科學院上海藥物研究所發現了一種新的抗真菌抗生素,定名為金褐黴素(aureofuscin)。經體外試驗及動脈實驗證明,具有廣譜抗真菌作用。配製眼藥水濃度為0.1%,每半小時一次;眼膏濃度為1%,每2小時一次。
本病常伴有嚴重的虹膜炎反應,必須用阿托品充分擴大瞳孔。皮質激素類藥物對潰瘍有擴散作用,無論局部與全身皆不宜使用。
潰瘍穿孔或後彈力層膨出病例,結膜囊置入金褐毒素眼膏或二性黴素B眼膏後,套用繃帶加壓包紮,以促進潰瘍癒合。
藥物治療失敗的病例,可進行結膜瓣遮蓋術或穿透角膜移植術。在角膜穿透性移植時,潰瘍及其臨近的不健康組織必須全部清除,如果留有感染的角膜,反而可使炎症加速擴展。
療效評價
1、治癒:潰瘍癒合、炎症消退。
2、好轉:潰瘍部分癒合,炎症減輕。
3、未愈:角膜潰瘍無變化或加重。
相關詞條
參考文獻
1、http://jbk.39.net/keshi/wuguan/yanke/diff/4e34c.html
2、http://www.sosyao.com/Get/jbdq_ykb/115101658.htm
眼科疾病
| 眼睛是人類感觀中最重要的器官,大腦中大約有一半的知識和記憶都是通過眼睛獲取的。讀書認字、看圖賞畫、看人物、欣賞美景等都要用到眼睛。眼睛能辨別不同的顏色、不同的光線,再將這些視覺 人的眼睛非常敏感,形象轉變成神經信號,傳送給大腦。由於視覺對人如此重要,所以每個人每隔一兩年都應檢查一次視力。以防止眼睛疾病給人類帶來的痛苦也難以想像的.得到及時治療 |
