疾病概述
 病理圖
病理圖孕婦年齡小於18歲或大於35歲;過去有習慣性流產、早產、死胎、死產與畸形等異常生育史;孕期有前置胎盤、胎盤早剝、羊水過多或過少、胎位不正、過期妊娠、胎兒發育異常、妊娠高血壓綜合徵、骨盆狹小或畸形等異常情況;孕婦合併心臟病、慢性腎炎、糖尿病、急性傳染性肝炎、肺結核、重度貧血等妊娠合併症;孕期曾服用對胎兒有影響的藥物,接觸過有害物質或放射線及病毒感染等不利因素。
高危妊娠的孕婦和新生兒的發病率及死亡率均明顯高於正常妊娠。所以每位懷孕的母親均應定期到醫院檢查,配合高危妊娠的篩選,進行系統孕期管理,做到早預防、早發現、早治療,及時有效地控制高危因素的發展,防止可能導致胎兒及孕婦死亡的各種危險情況出現。以保證母親及胎兒順利地渡過妊娠期與分娩期。
引發病症
 疾病檢查
疾病檢查在妊娠期有某種病理因素或致病因素可能危害孕婦、胎兒與新生兒或導致難產者稱為高危妊娠。高危妊娠包括所有的病理產科:
2、可能發生分娩異常者:胎位異常、巨大兒、多胎妊娠、骨盆異常,軟產道異常。
3、胎盤功能不全。
4、妊娠期接觸大量放射線,化學毒物及服用對胎兒有影響的藥物。
5、盆腔腫瘤,曾有手術史。
6、孕婦的年齡為<16歲或>35歲。
7、有異常妊娠病史者:自然流產、異位妊娠、早產、死產、死胎、難產、新生兒死亡。
8、各種妊娠併發症:妊高征、前置胎盤、胎盤早剝、羊水過多或過少、IUGR、過期妊娠、母兒血型不合。
病理病因
 高危妊娠
高危妊娠正常情況下,婦女懷孕後胚胎種植在子宮腔內稱為宮內孕,若種植在子宮腔外某處則稱宮外孕,醫學上又稱為異位妊娠。高危妊娠(宮外孕)部位最多見於輸卵管,少數也可見於卵巢、宮頸等處。如輸卵管妊娠中存活的孕卵脫落在腹腔內,偶爾還在腹腔內臟器官如大網膜上繼續生長,則形成腹腔妊娠。輸卵管內植入的孕卵若自管壁分離而流入腹腔則形成輸卵管妊娠流產;孕卵絨毛穿破管壁而破裂則形成輸卵管妊娠破裂;二者均可引起腹腔內出血,但後者更嚴重,常由於大量的內出血而導致休克,甚至於危及生命。
高危妊娠(宮外孕)的患者常在妊娠12周左右時,主訴較嚴重的腹痛,可伴有或不伴有陰道流血,子宮有不對稱性增大。如果在孕早期不發生流產,這些症狀到中期妊娠時即消失,事實上宮角妊娠和正常妊娠,在解剖上並無絕對的界限。所以宮角妊娠的發生率將根據患者早孕時極輕微的症狀,作進一步檢查才能被發現。
臨床症狀
孕前高危
 孕前檢查
孕前檢查身體素質:
(1)肥胖,肥胖的女性妊娠期併發症較多,如妊高症等。
(2)曾患過影響骨骼發育的疾病,如佝僂病、結核病等。
(3)生殖道畸形,容易出現骨盆狹窄、產道異常而影響產程的正常進展,導致如產程延長、胎兒窒息等不良情況發生。
(4)有遺傳病家族史。
(5)營養狀態比較差。
年齡:小於18歲或大於35歲。年齡大於35歲的孕婦屬於高齡產婦,懷上染色體不正常胎兒的幾率較大,早產機會較多,容易發生妊娠期併發症。而且由於骨骼及生理因素,高齡孕婦順產的機會也可能減低,新生兒遺傳缺陷發生率明顯較高。
身高:身高在145厘米以下,體重不足40公斤或超過85公斤,骨盆狹窄,容易發生難產。
多年不育經治療受孕者。
血型:女方血型是O型,而丈夫血型是非O型;或女方血型為Rh陰性而丈夫血型為Rh陽性者,則會出現母嬰血型不合,導致新生兒溶血症。
患有內科疾病:如原發性高血壓、先天性心臟病、糖尿病、甲狀腺功能亢進、腎臟病、肝炎、貧血、內分泌疾病等。
孕後高危
 高危妊娠
高危妊娠1、妊娠期估計分娩有困難:如骨盆狹窄、胎位不正、臍帶異常、頭盆不稱以及可能出現產後出血、產後感染或產後休克等。
2、妊娠合併內科疾病:如心臟病、高血壓、腎臟病、糖尿病、病毒性肝炎等。
4、妊娠早期接觸有害物質:如放射線、農藥、化學毒物及服用對胎兒有害藥物。
5、其他情況:巨大兒、多胎妊娠等情況。
妊娠流產
 高危妊娠
高危妊娠高危妊娠輸卵管間質部位於宮角,是輸卵管通向子宮的交接處,有子宮肌組織包繞,全長約2.0cm,受精卵種植在該部,即形成間質部妊娠。因孕卵在宮角輸卵管開口處輸卵管側的宮腔外著床、發育,屬異位妊娠範疇。腹腔鏡檢查或開腹時,可根據圓韌帶位於突出包塊的關係與輸卵管間質部妊娠鑑別。若圓韌帶位於突出包塊的外側為子宮角妊娠,如圓韌帶位於突出包塊內側為輸卵管間質部妊娠。
高危妊娠的治療如屬流產型,可行清宮或B超及腹腔鏡檢查,必要時行HCG定量追蹤複查,一旦破裂,為嚴重危及婦女生命的急腹症之一,因此必須立即手術,同時儘快補充血容量,保證重要臟器的血供。對血壓不能馬上回升者,應邊抗休克邊手術,爭取時間。
高危妊娠宮角部為輸卵管通向子宮的交界部,有子宮肌肉組織包繞,是子宮、卵巢動脈相遇匯集處,血管豐富,受精卵在此著床而形成宮角部妊娠,在異位妊娠中屬少見。臨床表現常有停經史和早孕反應,與其他異位妊娠相比,由於官角周圍有肌肉組織,所以破裂時間較遲,甚至可達妊娠16~18周時才出現,一旦破裂,病情兇險,如不及時搶救,可導致死亡。
孕8周前的高危妊娠與宮內妊娠較難區別,婦科檢查子宮增大與停經天數相符,但一側宮角部明顯較軟,B超檢查對宮角妊娠可較清楚地辨認,子宮增大、一角突出,其中可見妊娠環或胚胎,宮腔內無妊娠物。只有在做流產治療前仔細地排除宮角妊娠,才可儘量避免發生人為地引起異位妊娠破裂,甚至發生死亡的悲劇。
高危嬰兒
 高危嬰兒
高危嬰兒“腦癱的治療重在早期發現、早期干預、早期治療,如果忽視了高危兒童的一些症狀,錯過了最佳矯治時期,會對孩子的一生造成不可挽回的影響,輕則影響孩子的正常發育,重則導致終生殘疾。”焦敏介紹,有很大一部分高危兒童的發育處在自由生長狀態,雖然一些高危兒童得到了相應的醫學干預,但卻存在著干預不連續、不到位的問題。
具有下列情況之一的圍產兒,定為高危兒:(1)胎齡不足37周或超過42周;(2)出生體重在2500g以下;(3)小於胎齡兒或大於胎齡兒;(4)胎兒的兄弟姊妹有嚴重新生兒病史。或新生兒期死亡者。或有二個以上胎兒死亡史者;(5)出生過程中或出生後情況不良,Apgar評分0-4;(6)產時感染;(7高危產婦所生的新生兒;(8)手術產兒。
對有生命危險嬰兒(ALTE)套用多導睡眠和pH監測,研究者發現不到20%的窒息與反流同時發生,1/3的嬰兒窒息多在反流之前發生。在以色列位于海法的BnaiZion醫療中心的EmanuelTirosh博士及其同事評估了患有“明確的ALSE病史”的嬰兒,包括窒息、膚色或舌質改變等,目的在於對有關窒息和胃食管反流(GER)關係的長期爭論做新的探索。
早期干預是指通過一系列措施,使高危兒童的智慧型有所提高,或是趕上正常兒童的發育。怎樣進行早期干預呢?首先,在高危兒童出院後為其建立一個隨診檔案,同時對家長進行短期的培訓,指導家長進行家庭康復。之後每個月為孩子做一次隨訪、檢查和評估,以判斷孩子的神經系統發育情況,及時發現問題,並給予早期治療。干預和治療的方法主要為按摩、功能訓練,這種康復訓練對孩子而言沒有痛苦,對家長來說也很好掌握。
高危孕婦
 手術圖
手術圖高危孕婦包括:
1、高齡孕婦(年齡不小於35歲);
2、不良生育史的孕婦,例如生育過先天性畸形、無腦兒、先天愚型以及其他染色體異常患兒等的孕婦;
3、有反覆流產、難孕、不能解釋的圍產期死亡(主要是多發性先天畸形)史的孕婦;
4、夫婦一方是染色體平衡易位攜帶者;
5、有家族性遺傳疾病史或夫婦一方患有遺傳疾病的孕婦;
6、孕期有可疑病毒感染的孕婦;
7、孕期使用有致畸藥物如抗腫瘤藥物、孕激素等的孕婦;
8、孕早期存在有害物質接觸史如大劑量放射線、有害氣體等病史;
9、患有慢性疾病的孕婦,如胰島素依賴性糖尿病、癲癇、甲亢、自身免疫性疾病、慢性心臟病、腎臟病等;
10、產前母血篩查高危者,如先天愚型或NTD高危孕婦。
對於那些存在上述危險因素的孕婦,產前應到醫院進行遺傳優生諮詢,並在醫生的指導下,根據需要作必要的產前檢查。對於產前需要做羊水染色體檢查的孕婦,應在懷孕16到20周期間到醫院就診,以免延誤羊膜穿刺的時間。
妊娠診斷
臨床檢查
(1)身高<140cm,頭盆不稱;(2)G:<40kg或>85kg;(3)骨盆大小,髂前上棘<22cm、髂嵴<25cm、骶恥外徑<18cm、坐骨結節間徑<7、5cm;(4)子宮大小是否與停經月份相符,羊水過多或雙胎、IUGR;(5)足月妊娠胎兒G≥4000g,或<2500g;(6)胎位異常。(7)血壓>130/90mmHg,收縮壓增加30mmHg、舒張壓增加15mmHg;(8)心臟異常;(9)陰道出口是否過小,外陰靜脈曲;(10)妊娠期胎動的變化;(11)常規的化驗檢查,血尿常規、肝功等。凡符合高危妊娠範疇的都可以診斷為高危妊娠。通常可從孕婦的病史、臨床檢查、特殊檢查獲得所需要的診斷依據。
病史診斷
1、年齡<16歲及>35歲者
2、生育史有下列情況者。(1)兩次或兩次以上流產者;(2)過去有死產或新生兒死者;(3)前次分娩為早產或低體重兒;(4)前次為過大胎兒;(5)有子閒病史者;(6)有家族性疾病或畸形;(7)有手術產史(產鉗、剖宮產);(8)有產傷史;(9)因生殖道畸形造成的早產(子宮縱隔、雙角子宮、宮頸關閉不全);(10)多年的不孕史經治療後妊娠者;(11)有子宮肌瘤或卵巢囊腫者。
3、有下列疾病就詳細詢問有關病史。(1)原發性高血壓或慢性高血壓;(2)心臟病,特別是有心衰史或柴紫紺型心臟病;(3)慢性腎炎;(4)糖尿病;(5)甲狀腺疾病;(6)肝炎;(7)貧血;(8)其他內分泌疾病。4、早期妊娠時用過藥物或接受過放射檢查。
5、幼年患影響骨髂發育的疾病,如結核病、佝僂病。
特殊檢查
1、孕齡及胎兒發育情況的估計。
2、胎盤功能的檢查。
3、胎兒成熟度。
4、胎兒監測。
鑑別診斷
1、孕婦年齡小於18歲或大於35歲。
2、有不正常的妊娠分娩史:如自然流產、早產、死胎、死產、難產(包括剖宮產史)、新生兒死亡、新生兒畸形或有先天遺傳性疾病等。
3、有各種妊娠併發症:如妊高症、前置胎盤、胎盤早剝、羊水過多或過少、胎兒宮內生長遲緩、過期妊娠、母兒血型不合等。
4、有內科合併症:如心臟病、糖尿病、高血壓、腎臟病、肝炎等。
5、可能發生分娩異常的孕婦:如胎位異常、巨大胎兒、多胎妊娠、骨盆異常等。
6、胎盤功能不全。
7、妊娠期接觸大量放射線、化學毒物或服用對胎兒有影響的藥物。
8、盆腔腫瘤或曾有手術史的孕婦。
9、身高低於140厘米的孕婦。
妊娠治療
 高危妊娠
高危妊娠(1)增加營養孕婦的營養狀態對胎兒的生長發育極為重要,故應給予孕婦足夠的營養。積極糾正貧血,並補充足夠的維生素、鐵、鈣及各種微量元素、多種胺基酸、孕婦不要挑食、偏食,要注意各種營養的合理搭配。
(2)注意休息臥床休息可改善子宮胎盤的血循環,取左側臥位較好。孕期要保證有午休。
(3)間歇吸氧對於胎盤功能減退的孕婦定時吸氧很重要,可每日2次,每次30分鐘。
(4)注射葡萄糖、維生素C可提高胎兒對缺氧的耐受力,尤其是對於有胎兒宮內發育遲緩的孕婦更有利。具體用法:10%葡萄糖500毫升加維生素C2克,靜脈緩慢滴注,每日1次,5~7天為一療程。這有助於增加胎兒肝糖原儲備或補償其消耗,增強對缺氧的代償能力。
(5)預防早產一旦出現早產先兆,如下腹陣痛、陰道少量流血,應立即臥床休息,並給予抑制宮縮的藥物。
早期篩選
 高危妊
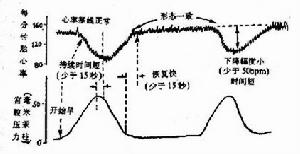
高危妊(一)了解胎兒生長發育情況
1.妊娠圖:將孕婦體重、血壓、腹圍、宮底高度、胎位、胎心,水腫,蛋白尿、超聲檢查的雙頂徑等,製成一定的標準曲線。於每次產前檢查,將檢查所見及檢查結果,隨時記錄於曲線圖上,連續觀察對比,可以了解胎兒的生長發育情況。
2.子宮底高度測量:測量子宮底高度所得數據與胎兒出生體重相關。所以測量子宮底高度可以預測胎兒生長發育。從孕20~34周,宮底高度平均每周增加約1cm,34周后宮底增加速度轉慢,子宮底高度在30cm以上表示胎兒已成熟。日本學者五十嵐等提出計算胎兒發育指數的公式:胎兒發育指數=宮底高度(cm)-(月份+1)×3,計算結果<-3,表示胎兒發育不良;-3~3之間,表示胎兒發育正常;>5可能為雙胎、羊水過多或巨大兒。
3.B超檢查:測量胎兒某一標誌部分,如胎頭雙頂間徑(BPD)、股骨長度(FL)、腹圍(AC)等來判斷胎兒生長發育情況,其中BPD最常用。超聲檢查BPD>8.5cm者,表示胎兒體重>2500g,胎兒已成熟,>10cm,可能為巨大胎兒。
 高危妊娠
高危妊娠(二)胎兒成熟度測定
1.以胎齡及胎兒大小估計胎兒是否成熟;胎齡<37周為早產兒;37周至42周為足月兒,>42周為過期兒。<2500g為早產兒或足月小樣兒,>4000g為巨大兒。2.羊水分析
卵磷脂/鞘磷脂比值(L/S)表示肺成熟度,如比值≥2,表示胎兒肺成熟;<1.5則表示胎兒肺尚未成熟,出生後可能發生新生兒呼吸窘迫綜合徵(RDS),臨床上可用泡沫試驗代替,小兒出生1小時內取其胃液1ml加95%酒精1ml,震盪15秒,靜置15分鐘後觀察其泡沫,如兩管液柱上均有完整泡沫環為陽性,表示L/S≥2。胎兒肺成熟;如兩管未見泡沫環為陽性,表示胎兒肺未成熟;一管有泡沫環另一管無,為臨界值,L/S可能<2。
肌矸表示腎成熟度,>2mg/dl表明腎成熟,<1.5mgdl表明腎未成熟。
膽紅素測定表示胎兒肝臟成熟度。膽紅素值隨其孕期延長而減少。如用分光光度比色儀450um的光密度差在0.04以上,表示胎兒肝臟未成熟。臨界值為0.02~0.04,0.02以下表示胎兒肝臟成熟。
雌三醇羊水中含量與出生體重相關。體重<2500g時,含量低於0.6mg/L;孕37周后,胎兒體重>2500g,E3>1mg/L;如體重>3000g,含量多在2mg/L以上。
胎兒脂肪細胞計數表示皮膚成熟度,以0.1%硫酸尼羅蘭染色後,胎兒脂肪細胞呈橘黃色,不含脂肪顆粒的細胞染為蘭色。橘黃色細胞>20%為成熟,<10%為未成熟,>50%為過期妊娠。
 高危妊娠
高危妊娠(三)胎盤功能測定
1.血和尿中hCG測定:在孕卵著床後7天左右,即可在血和尿中測到hCG,隨孕卵發育逐漸上升,至80天左右達高峰,此後逐漸下降,維持一定水平到產後逐漸消失。孕早期hCG測定反映胎盤絨毛功能狀況,對先兆流產、葡萄胎監護具有意義。對晚孕價值不大。
2.血hPL測定;胎盤泌乳素(hPL)審胎盤滋養細胞分泌的一種蛋白激素,隨妊娠而逐漸增高,34~36周達峰值,以後稍平坦,產後逐漸消失。hPL只能在孕婦血中測定。晚期正常妊娠的臨界值為4ug/ml,低於此值為胎盤功能不良,胎兒危急。hPL水平能較好的反映胎盤的分泌功能,是國際上公認的測定胎盤功能方法。連續動態監測更有意義。為E3、B超胎盤功能分級結合進行,準確性更高。
3.尿中雌三醇(E3)測定:收集孕婦24小時尿用RIA法測定觀察E3,是了解胎盤功能狀況的常用方法。妊娠晚期24小時尿E3<10mg,或前次測定值在正常範圍,此次測定值突然減少達50%以上,均提示胎盤功能減退。
4.B超胎盤功能分級:從聲像圖反映胎盤的形象結構。根據(1)絨毛膜板是否光滑;(2)胎盤實質光點;(3)基底板改變等特徵,將胎盤分為0-Ⅲ級。
 高危妊娠
高危妊娠(四)胎兒宮內情況的監護
1.胎動計數胎動為胎兒在宮內的健康狀況的一種標誌。不同孕周胎動數值不一。足月時,12小時胎動次數>100次。晚間胎動多於白天。胎動減少可能示胎兒宮內缺氧。對高危妊娠孕婦應作胎動計數,每天早、中、晚計數三次,每次一小時,三次之和×4、即為12小時胎動次數。>30次/12h表示正常,<20次/12h表示胎兒宮內缺氧。如胎動逐漸減少,表示缺氧在加重。12小時內無胎動,即使胎心仍可聽到,也應引起高度警惕。2.胎兒監護
(1)胎兒電子監測根據超聲都卜勒原理及胎兒心動電流變化製成的各種胎心活動測定儀已在臨床上廣泛套用。其特點是可以連續觀察並記下胎心率的動態變化而不受宮縮影響。再配以子宮收縮儀、胎動記錄儀便可反映三者間的關係。
①胎心率監測方法有宮內監測及腹壁監測兩種。前者須將測量導管或電極板經宮頸管置入宮腔內,故必須在宮頸口已開並已破膜的情況下進行,且有引起感染的可能。故現多用後者。
②胎兒電子監測儀在預測胎兒宮內儲備能力方面的套用。
本試驗一般在妊娠28~30周后即可進行。如為陰性,提示胎盤功能尚佳,一周內無胎兒死亡之虞,可在一周后重複本試驗,陽性則提示胎盤功能減退,但因假陽性多,意義不如陰性大,可加測尿E3或其他檢查以進一步了解胎盤功能情況。
 高危妊娠
高危妊娠3.羊膜鏡檢查Sahling(1962)首先使用,現已成為圍產醫學中的一種檢查方法。在消毒條件下,通過羊膜鏡直接窺視羊膜腔內羊水性狀,用以判斷胎兒宮內情況有一定參考價值。禁忌症:產前出血、陰道、宮頸、宮腔感染、先兆早產、羊水過多等。判斷標準正常羊水見透明淡青色或乳白色,透過胎膜可見胎髮及飄動的胎脂碎片;胎糞污染時,羊水呈黃色、黃綠色,甚至草綠色;Rh或ABO血型不合病人,羊水呈黃綠色或金黃色;胎盤早剝患者羊水可呈血色。
4.胎兒頭皮末梢血PH測定分娩期採用的胎兒監護方法、尚不能完全反應胎兒在宮內的真實情況。採取胎兒頭皮末梢血測定PH值,以了解胎兒在宮腔內是否有缺氧和酸中毒。PH7.25~7.35為正常,PH<7.20提示胎兒有嚴重缺氧並引起的酸中毒。
(五)產婦及新生兒監護
產褥期高危產婦繼續在高危病房治療觀察,高危兒在高危新生兒監護病房(NICU)由兒科醫生進行重點治療。
妊娠嘔吐
 高危妊娠
高危妊娠妊娠20~60天內,正是胚胎組織細胞分化形成器官的旺盛期,這段時間,孕婦特別敏感,嗅覺也特別靈,對於某些食物的氣味、味道都會引起噁心。也有研究者發現,此時,食物在孕婦胃部停留的時間延長了,一旦有微量有害物質,則“一吐為快”,以保障胚胎健康生長,不發生畸變。因此,孕婦對妊娠反應,要有一個正確的認識,要消除恐懼緊張心理,做到心情舒暢。
飲食以清淡可口為宜,忌油膩,多吃含維生素、無機鹽含量豐富的食物。有些婦女妊娠期愛吃酸味食物,這是由於酸味能夠刺激胃液分泌,提高消化酶的活力,促進胃腸蠕動,增加食慾,有利於食物的消化吸收。對孕婦早期噁心、嘔吐的症狀會有不同程度的改善。從營養學角度出發,孕婦喜吃酸味食物,還能滿足母體與胎兒營養的需要。一般孕婦懷孕2~3個月後,胎兒骨骼開始形成。構成骨骼的主要成份是鈣,但要使鈣鹽沉積下來形成骨質,還必須有酸性物質參加,以幫助胎兒骨骼的生長發育。
 高危妊娠
高危妊娠鐵是孕婦和胎兒製造血紅蛋白所必需的原料,妊娠期間容易產生缺鐵性貧血,因鐵元素只有從3價轉變成2價後,才能在胃腸道被人體吸收,而這種轉變只有在酸性環境下才能完成。從這一角度看,孕婦吃酸味食物還有利於糾正或防止妊娠貧血。酸味食物一般多含維生素C,其對胎兒形成細胞基質、產生結締組織、對心血管的生長發育和造血系統的建全都有著重要的作用。因此,孕婦吃些酸味食品,可以為自身和胎兒提供較多的維生素C。由此見,孕婦喜吃酸味食品是有一定的科學道理的,既能改善婦女懷孕後胃腸道不適的症狀,減少噁心、嘔吐,也能增加食慾,增加營養。
但是,孕婦吃酸味食物也應講究科學。如人工醃製的酸菜、醋製品,有些營養成份基本遭到破壞,而且有些醃製食品易產生致癌物亞硝酸鹽等,食後對母體、胎兒健康均不利。市售山楂片雖然酸甜可口,但會加速子宮收縮、甚至引起流產,故孕婦不可多吃。孕婦最好多選擇西紅柿、楊梅、石榴、櫻桃、葡萄、桔子、蘋果等新鮮的菜果,它們不但香味濃郁,而且營養豐富。同時可選用食療方,減輕妊娠嘔吐,保持妊娠期精神的愉快、營養的充足。
家人護理
 高危妊娠
高危妊娠高危妊娠大多數為生理現象,如果在正常範圍就沒有問題,但症狀嚴重,一個小時以上也不見緩解,就要從日常生活著手,為防止高危妊娠的出現,注意以下各項。
第一,不要走太多的路程和搬重物。持重物會導致腹部用力,很容易引起宮縮。
第二,疲倦時躺下休息,保持安靜,會很有效。
第三,不要積存壓力。精神疲勞和身體疲勞一樣會導致各種問題的發生,壓力積攢後也容易出現腹部變硬,最好能做到身心放鬆。
第四,防止著涼。空調使下肢和腰部過於寒冷,也容易引起高危妊娠。可以穿上襪子,蓋上毯子,防止著涼也很重要。
護理技巧:
1、側睡:讓產婦側睡,避免長時間站立或久坐,以減少該部位的疼痛,坐時給產婦臀部墊個坐墊也會有幫助。
2、按摩:在產後10天內,家人可用手掌稍微施力幫孕婦作環形按摩,一直到感覺該部位變硬即可,如果子宮收縮、疼痛厲害時,應暫時停止按摩,用俯臥姿勢來減輕疼痛。
3、止痛藥:若是仍然感覺疼痛不舒服,影響到休息及睡眠,應通知醫護人員,必要時可以用溫和的鎮靜劑止痛。
預防保健
圍產保健
 高危妊娠
高危妊娠孕早期
在確診懷孕後,在停經12周內到相關婦產科機構建立《孕產婦保健手冊》,並進行第一次產前檢查。孕早期主要是記錄既往病史、藥敏史、家族史、月經史、妊娠史等;了解有無影響妊娠的疾病或異常情況;全身檢查:血壓、體重、身高、心、肺、肝、脾、甲狀腺、乳房等,了解孕婦發育及營養狀態;婦科檢查:子宮位置、大小,確定與妊娠月份是否相當,並注意有無生殖器炎症、畸形和腫瘤;化驗血常規、尿常規、B肝表面抗原、肝功、腎功、梅毒篩查等及心電圖檢查。
孕中期
每四周進行一次產前檢查(16、20、24、28周)。孕中期主要是每次體格檢查測量血壓、體重、宮高、腹圍、胎心率,並注意有無下肢浮腫;複查血常規及時發現妊娠合併貧血,複查尿常規及時篩查妊娠高血壓病和妊娠糖尿病;孕15-20周建議做唐氏綜合徵和神經管缺陷的血清學篩查;孕20-24周建議做B超篩查胎兒體表畸形;孕24~28周建議做妊娠合併糖尿病篩查(50g葡萄糖篩查試驗)。
孕晚期
孕28-36周,兩周檢查一次;孕36周以後每周檢查一次。孕晚期要繼續孕中期體格檢查,注意檢查胎位,如發現異常及時糾正;記數胎動並記錄;建議定期做胎心監護;適時複查B超,觀察胎兒生長發育情況、胎盤位置及成熟度、羊水情況等。
飲食療法
 高危妊娠營養吸收
高危妊娠營養吸收飲食特點
妊娠期由於生理上的變化,在飲食方面有不同的要求,大致可分為3個時期:
懷孕初期 懷孕的前3個月內,正是胎兒的器官形成時期,這時孕母要避免偏食現象,需要適當增加蛋白質的攝入。同時需注意粗細搭配。在這個階段,可能因噁心等早孕反應而影響正常的飲食,這時孕母應進食碳水化合物和蛋白質混合的小餐,但不吃有刺激性的東西和精製糖塊等。懷孕4—6個月 這一階段是孕婦重點的營養階段。這一時期,胎兒迅速生長、需要大量營養。
懷孕後期 接近分娩和哺乳的階段,要特別注意少吃或不吃不易消化的或可能引起便秘的食物。應儘量進食高熱量、高營養、高纖維素的平衡飲食,這有助於晚上睡眠,也能為分娩和哺乳時提供能量準備。
營養攝取
鮮奶:每日250—500克。
主食:每日應在450—500克。多食富含維生素B及微量元素的粗糧,少食精製的米麵。
新鮮瓜果蔬菜:每日應攝食蔬菜400克、水果200克,基本可以滿足身體所需的維生素A、C以及鈣和鐵質等。
蛋類:每天應加食1~2個雞蛋,因蛋類含有豐富的蛋白質、鈣、磷及各種維生素等
豆類:含有大量易於消化的蛋白質、維生素B、C及鐵和鈣質。黃豆芽、綠豆芽還含有豐富的維生素E。這類食品每日攝入約80克。
肉類:魚、各種肉類可供給大量所需的蛋白質。每日飲食中可供給100克左右。
碘多食海帶、紫菜、海魚、蝦米等海產品,以保證碘的充足攝入。
 高危妊娠維生素補充
高危妊娠維生素補充孕婦的飲食,不但要維持母體的代謝平衡,還要為胚胎的健康發育提供各種營養物質。孕婦應做到各種食物都品嘗,雞鴨魚肉要適當,蔬菜水果多些好,還要搭配些粗糧。
蛋白質和無機鹽尤其重要充足的蛋白質可促進胎兒大腦發育並有利於提高胎兒的智力水平。另外,鈣和磷均為胎兒骨骼和牙齒不可缺少的元素,而鐵質是製造血液和組織細胞的重要元素。所以,孕婦應多食含鈣豐富的蛋黃、蝦皮、豆類等及含鐵豐富的瘦肉等。孕婦不可吃動物肝臟。妊娠早期缺鋅,易致先天畸形,因此,孕婦必須注意從膳食中攝取鋅、肉類和魚等動物食品及海產品是鋅的主要來源,植物性食物中蕎麥、黑麥、小麥、玉米、花生仁、核桃仁等含量也較高。
重視葉酸的攝入葉酸主要存在於各種綠葉蔬菜中。身體中葉酸量偏小,是水溶性維生素,可溶於水,孕婦只有吃一定數量的新鮮青菜才能獲得足夠的葉酸。有調查表明,有流產史和懷孕中有流產跡象的孕婦,大多數葉酸攝入過少。食用各種炒青菜,要把菜湯吃掉。孕婦還可以通過生食一些洗;爭的蔬菜如油菜、小白菜等來補充葉酸。此外,青菜中還有許多種人類所需的營養素,孕婦應多吃青菜。
水和粗纖維必不可少在妊娠期孕婦還應注重水和粗纖維的攝取。應適量喝水,並多吃些富含纖維素的新鮮蔬菜和水果。以促進腸蠕動,防止便秘。
注意事項
1、去指定的醫院或保健機構進行產前檢查,按醫囑做好系統保健。
2、高齡孕婦和產下過先天缺陷兒的孕婦應到遺傳諮詢門診做有關的檢查。
3、學會自我保健,做好孕期自我監護,家屬也應學會家庭監護的方法。
4、加強營養及休息,攝入富含蛋白質、維生素、鐵、鋅、鈣等的食品。積極糾正貧血。休息時,孕婦採取左側臥位較好。
5、間歇定時吸氧,每日2—3次,每次30分鐘,提高胎兒缺氧的耐受力。
6、輸注葡萄糖、維生素C、多種胺基酸等藥物。
7、制訂分娩計畫,對陰道分娩困難、有較嚴重的內科疾病、全身情況差,難以自然分娩的孕婦,可擇期做剖宮產。
8、當繼續妊娠將嚴重威脅母體健康或胎兒生存時,應適時終止妊娠。
9、凡在孕期檢查中發現屬於高危妊娠的孕婦都要在醫務人員的重點監護下進行治療處理。
10、預防早產,孕婦應對可能引起早產的因素進行糾正。

