簡介
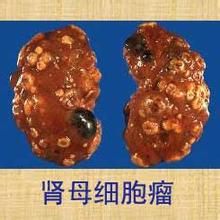
腎母細胞瘤(nephroblastoma,Wilms’tumour)來源於腎胚基,是典型的胎兒型腫瘤。在小兒惡性腫瘤中,發病率僅次於白血病和神經母細胞瘤。1~4歲為發病高峰,成年人罕見。患者90%小於7歲,50%小於3歲。男女發病率無差別。腎母細胞瘤患者可伴發各種先天性畸形,最常見的有先天性無虹膜、生殖泌尿器畸形、精神神經發育遲緩等。最常見的臨床表現為腹部腫塊、血尿、高血壓,腹痛和腸梗阻也可為首發症狀。腫瘤生長迅速,相當數量的病例初診時,腎的大部分已被腫瘤占據或已經轉移到肺。目前由於手術和放療或化療的並用,病人的預後得到了很大的改善。病因
 腎母細胞瘤
腎母細胞瘤腎母細胞瘤發病的原因一是來自母體,其實由於父母的體質不是特別好,造成精子和卵子結合後,胎兒發肓不正常,胎兒在母體裡就酸鹼就不平衡,最後導致身體的免疫力低下。出生以後由於外界環境因素的影響,正常細胞容易突變,而在酸化體液里,這種突變的細胞會迅速繁殖,最後形成腫瘤。
症狀
 腎母細胞瘤
腎母細胞瘤化驗檢查須做血、尿常規,血尿素氮及肌酐、肝臟酶的測定。如疑為神經母細胞瘤,應查尿兒茶酚胺代謝產物和骨髓穿刺塗片。如患兒有高血壓則腎素水平可能上升,也有報告有紅細胞增多者。如腎母細胞瘤並發先天性畸形,則應查染色體。
影像實踐檢查是重要臨床診斷手段,靜脈尿路造影仍然是一重要有效手段,患側腎不顯影或表工作現為腎內腫塊即患側腎盂腎盞被擠壓、移位、拉長變形或破壞。10%病例因腫瘤侵犯腎實踐組織過多或侵及腎靜脈而不顯影。
如小兒以腹部腫塊就診,應先做超聲檢查,以分辨是實質性抑囊性腫塊,也可檢出下腔靜脈是否通暢,如疑有下腔靜脈瘤栓,應做下腔靜脈造影,如下腔靜脈梗阻,應做上腔靜脈和右心導管檢查。ct可判斷原發瘤的侵犯範圍,與周圍技能組織、器官的關係;有無雙側病變,有無肝轉移及判斷腫塊性質,因腫塊包含成分好評不同,可提示是否為錯構瘤。有的作者提出醫療,如患側不顯影或有鏡下、肉眼血尿,應做膀胱鏡及逆行腎盂造影,因有報告腫瘤轉移到同側輸尿管、膀胱及尿道。mri與ct相比較,前者不用對比劑,但價格更昂貴,更易辨別腎靜脈及腔靜脈情況,須積累聯繫更多的合作經驗。
病理變化
 腎母細胞瘤
腎母細胞瘤根據腫瘤所含成分比例的不同,可分為三型,未分化腎母細胞占優勢的為腎母細胞型(nephroblastictype);腎小球和腎小管樣結構占優勢的為上皮型(epitheloidtype);橫紋肌等間葉組織占優勢的為間葉型(mesenchymaltype)。
檢查
1.化驗檢查須做血、尿常規,血尿素氮及肌酐、肝臟酶的測定。如疑為神經母細胞瘤,應查尿兒茶酚胺代謝產物和骨髓穿刺塗片。如患兒有高血壓則腎素水平可能上升,也有報告有紅細胞增多者。如腎母細胞瘤並發先天性畸形,則應查染色體。2.影像檢查靜脈尿路造影仍然是一重要手段,患側腎不顯影或表現為腎內腫塊即患側腎盂腎盞被擠壓、移位、拉長變形或破壞。10%病例因腫瘤侵犯腎組織過多或侵及腎靜脈而不顯影。
診斷
一、實驗室檢查:1.血慣例血紅蛋白低於正常。
2.血漿蛋白下降。
3.染色體檢查無虹膜-腎母細胞瘤回納症者,第11對染色體短臂區帶缺失。
二、其他輔助檢查:
1.泌尿系造影包含腎動、靜脈造影
腎動脈造影可見腎內血管被推移或伸直,呈現腫瘤血管,腎靜脈早期的顯影,造影劑散布不均勻,腎靜脈增粗及瘤栓阻塞現象。此項檢查找到2/3患兒患側腎盂腎盞被擠壓移位、伸長、變形或損壞,1/3患兒因患側腎臟被壓縮,腎盂被腫瘤充滿或腎血管栓塞而不顯影,或只有少許造影劑進進腎盂。腫瘤較大時,患側輸尿管向中線移位。
2.泌尿系X線平片
腎外形消散,可見邊沿明白的軟組織塊影,少部分病例散在細點狀鈣化。
3.B超檢查
B超檢查在辯別囊性或實性腫塊經常敏感,藉此可為囊性和實性混雜的腎母細胞瘤供給檢查診斷線索。
4.CT掃描
除可顯示宏大腎腫塊外,由於瘤內常有出血、壞死、囊性變,腫塊常為不均質性,甚至變成以宏大囊性腫塊為主的病理變化,囊壁厚而不規矩,15%病例可有鈣化。CT掃描是最有用在那方面為可辨認實體或囊性,並可找到其他器官病理變化。排除對側腎臟是否受累,並辯別檢查診斷腎盂積水、腎囊性疾病、腎上腺腫瘤及血腫。腎母細胞瘤最常呈現的轉移部位是肺,胸片及肺CT掃描可用於排除轉移。其他檢查可根據臨床診斷需求而定,如骨掃描及肝掃描或骨髓檢查。
5.穿刺活檢
腫瘤由胚胎性腎組織產生,是一種上皮和間質組成的惡性混雜瘤,瘤組織包含腺體、神經、肌肉、軟骨、脂肪等。切面呈灰黃色,可有囊性變、片狀出血和鈣化,與正常腎組織無明顯界限。腫瘤損壞正常腎組織,使腎盂、腎盞變形,少見侵進腎盂。轉移道路同腎癌。雙側腎母細胞瘤占5%~10%。組織病理病因檢查可見腫瘤大小不一,有薄而脆的假包膜,切面呈魚肉樣,淺黃或灰色,有壞死、出血,散在的假性囊腫內有清亮或血性液體。幼兒腰部疑診腫瘤性腫塊時,應避免穿刺活檢,以免腫瘤播散。腫瘤手術探查仍屬必須。
治療
 腎母細胞瘤
腎母細胞瘤採用手術配合化療及放療的綜合療法,已是公認的治療方法。但如何組合和套用劑量以及療程,使達到危害最小而療效最高的目的,是值得深入研究的。
腎切除是治療的主要手段,術時常有少量失血。對於巨大腫瘤,特別是下腔靜脈被包纏者,可遭遇大出血的危險。因此,術前準備要有中心靜脈插管和監測,必要時可快速補充血容量。橈動脈插管和監測,可及時作血氣分析,術時置導尿管和術後尿量監測。
瘤體較脆易破裂,所以腹部切口必須有廣大的顯露,使其易於顯露腎靜脈探查其他部位的腫瘤病灶。最好的進路是橫切口,從第12肋骨的腋前線到達對側緣。切除巨大腫瘤時,可能要加作胸部延長切口,使手術較為容易且安全。要求過細地探查腹腔,可能有淋巴結和/或肝轉移,對於可疑的淋巴結要作活檢,並用金屬夾作好標記。對側腎臟要仔細的檢視和觸捫。外科醫師的使命是清除所有腫瘤組織,需要作廣泛的淋巴解剖,或者切除被腫瘤浸潤的鄰近組織,如胃、腸、肝。要仔細地觸捫腎靜脈,保證在瘤栓的遠端結紮靜脈。如若瘤栓延伸至下腔靜脈,應切開靜脈去除瘤栓。瘤栓擴展至右心房,則要藉助體外循環才能成功的達到目的。
傳統要求手術時早期結紮腎靜脈,認為可以減少肺瘤栓的危險性。然而,根據各方資料,靜脈結紮的時機,並不影響預後,結紮腎靜脈先於結紮腎動脈,則流出阻斷先於流於阻斷,結果是瘤體充血腫脹,增加脆性,腎周腫瘤靜脈破裂。所以技術上可行時,應早期阻斷動脈,使瘤體縮小和減少脆性,便於操作。當腫瘤巨大時,不可能先顯露腎靜脈,要等待四週遊離後,從側面到達腎門,如經胸腹聯合切口,則較為便利。
當遇到少見的病例,腫瘤巨大和/或病人情況太差時,為了使術前瘤體縮小,便於切除時簡易安全,可套用一療程長春新鹼或放療或腎動脈栓塞。但使用術前治療方案前,其生存率並不改善,況且術前治療有以下缺點:①甚至是小劑量化療,亦可破壞腫瘤的組織結構,從而不能進行分期,結果是給予不適當的治療方案。②可以發生誤診。某些腹部腫塊病例,剖腹證明不是腎母細胞瘤。③嬰兒的Ⅰ期腫瘤,接受不適當的術前治療。
結合腫瘤的分期與組織病理學分類,可採用下列具體方案。
(一)預後好的組織結構
Ⅰ期瘤腎切除術,化療(長春新鹼+放線菌素D),療程10周或6個月,不作放療。
Ⅱ期手術,化療(長春新鹼+放線菌素D+阿黴素),療程15個月,不作放療或放療20Gy。
Ⅲ期手術,化療同Ⅱ期,放療10Gy或20Gy。
Ⅳ期手術,3藥化療同Ⅱ期和Ⅲ期,或加用環磷醯胺為4藥化療,放療20Gy。
(二)預後差的組織結構
任何分期瘤腎切除術,3藥和4藥化療,放療劑量按年齡增至40Gy。
 放線菌素
放線菌素2.放射療法在術後48~72小時進行,不宜晚於10天。
雙側腫留的治療:根據個別病例選擇最佳方案,目的是保留更多有功能的腎組織,將大的腫留作腎切除;另一側作活檢或部分切除,術後化療和放療。同時發生的雙側腫瘤,時常是預後好的組織類型,傾向套用較保守的方法。對於預後差的組織結構,要加強治療計畫。
轉移腫瘤的治療:目前認為套用化療為第一線,外科手術為第二線。例如肺轉移的治療,先化療,以後再切除殘留病灶,但外科切除轉移瘤要在加強化療之後進行。
手術護理
1、合理飲食,增加營養。
維生素A能夠幫助早期受到致癌物質侵襲發生變異的細胞逆轉過來而成為正常生長的細胞,減少患癌的風險,因此要多食用富含維生素A的食物,如動物肝臟、全蛋和全牛奶。而β-胡蘿蔔素在人體內能轉化為維生素A。維生素C、E是另外一種抗腫瘤物質,它們能夠預防食物中致癌物質如亞硝胺的危害。維生素E與維生素C一樣具有抗腫瘤作用,它是抗毒素和清除自由基的清道夫。維生素A、C、E的聯合套用產生的保護機體抵抗毒素的作用要比單獨套用為好。
2、健康的生活方式。
飲食、鍛鍊和控制煩惱,健康的生活方式選擇可幫助我們遠離癌症。讓患者保持良好的情緒狀態和適宜的體育鍛鍊可以使身體的免疫系統處於最佳狀態,對腎母細胞瘤的護理和預防其他疾病的發生同樣有好處。
3、避免接觸有害的物質,提高機體的免疫力。
條件允許下,手術後聯合CLS生物治療,可以精確殺死手術後殘餘的癌細胞,防止術後併發症的產生,增強患者的免疫力,幫助患者加強機體免疫系統的功能。
疾病大全(9)
| 日常生活中常見的疾病! |