概述
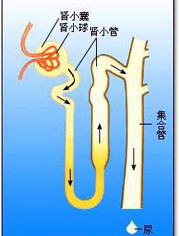 腎小管間質性腎炎
腎小管間質性腎炎流行病學:
腎小管間質性腎炎在臨床上並不少見有報導屍檢中急性間質性腎炎占1.7%,慢性間質性腎炎占0.2%。另在腎活檢標本中急性間質性腎炎僅占0.48%,而在病因不明的急性腎衰活檢中,急性間質性腎炎所占比例高達14%。國際上大量新的臨床藥物的套用我國工業化迅猛發展,帶來的物理和化學污染迅速加劇吸毒和免疫缺陷引起的新型病原感染等因素引起的小管間質損害大量增加,更需要大家重視小管間質腎病的診斷和治療。
病因
 腎小管間質性腎炎
腎小管間質性腎炎1.感染 包括細菌感染(鏈球菌、葡萄球菌、白喉桿菌傷寒桿菌等),軍團病菌、鉤端螺旋體弓形體原蟲、病毒感染等上述病原所致腎臟或全身性感染均可誘發TIN但並非病原體直接侵襲腎臟,而是免疫反應機制。
2.藥物反應 常見抗生素類藥物(如氨基糖苷類、青黴素類、頭孢菌素類、兩性黴素、四環素族、磺胺類、阿黴素抗結核藥等)、非激素類抗炎藥(消炎痛布洛芬、阿司匹林等)、重金屬鹽(如鉛汞等)的長期接觸抗癲癇藥物、麻醉劑、中樞興奮劑、免疫抑制劑利尿劑等。
3.尿路梗阻或膀胱輸導管反流 致腎小管-間質損傷。
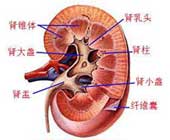 腎小管間質性腎炎
腎小管間質性腎炎4.免疫性腎小球病變 包括抗腎小球基底膜抗體、免疫複合物沉積等。
5.血管性疾病 如腎動脈硬化、腎動脈血栓形成或腎靜脈血栓形成。
6.代謝性疾病 高尿酸血症、尿酸鹽腎病、胱氨酸尿症、高鈣血症、長期低鉀血症等。
7.其他因素
(1)遺傳因素:家族性間質性腎炎、海綿腎先天性多囊腎等。
(2)腫瘤:白血病、淋巴肉瘤、多發性骨髓瘤等。
(3)放射性腎炎等。
發病機制:
1.免疫機制 包括細胞免疫介導的急性間質性腎炎、體液免疫介導的急性間質性腎炎、補體活化、IgE介導(血IgE升高血和尿嗜酸細胞計數↑)等機制。
2.非免疫機制 包括各種全身性感染、藥物及DIC等毒性物質損傷。由於腎血流量大腎內皮細胞總面積大腎小管代謝率高、腎臟的逆流倍增系統以及腎酶被抑制,均使腎臟易發生中毒。
3.病理改變
(1)肉眼所見:腎臟大小正常或輕度增大,病變主要在髓質可呈局灶性或瀰漫性損害。
(2)鏡下所見:腎小球多正常偶有系膜細胞增生或新月體形成腎小管上皮細胞腫脹、壞死、退行變性、增生,腎小管基底膜皺縮與斷裂間質區顯著水腫,多種細胞浸潤免疫病理提示在間質系膜區有中等量纖維蛋白原C3、C4IgG沉積物。
症狀
 腎小管間質性腎炎
腎小管間質性腎炎本病可發生在任何年齡組
1.典型臨床表現 發熱皮疹關節痛,構成AIN的三聯症。病兒可有程度不等的水腫夜尿、多尿、嘔吐、腹瀉、厭食、腹痛。患兒可有鏡下血尿,膿尿。病情嚴重者可發生腎衰,多數表現為非少尿型。
2.多種多樣症狀臨床表現
(1)急性TIN:多由感染藥物過敏血管病變或藥物腎毒性作用引起,少數為特發性。ATIN的表現特點為起病急,常伴發熱,皮疹及膀胱激惹症狀對多種藥物過敏,嚴重者可表現急性腎衰。病理上以變質滲出為主,間質有明顯水腫浸潤的炎症細胞因病因及發病原理而異。ATIN患者可因腎臟內水腫,腎包膜牽張,患者感腰痛體檢有腎區叩痛。共同的臨床表現是患者可出現程度不同的急性腎衰竭,另外根據不同的病因可出現相應的表現:
①感染引起:多有寒戰高熱、全身酸痛、食慾減退等中毒症狀血液中性粒細胞增多。抗菌治療有效。
②藥物過敏引起:有用藥史,在用藥過程中或停藥後不久出現皮疹、發熱、關節痛及淋巴結腫大等過敏症狀。血中嗜酸細胞增多及IgE升高尿液沉渣檢查1/3患者可以找到嗜酸性細胞。
③藥物腎毒性作用引起:大多患者有明確的用藥史,尿中可出現腎小管上皮細胞。
(2)慢性TIN:主要表現為腎小管功能不全,如近端小管受累較重,表現為Ⅱ型腎小管酸中毒和Fanconi綜合徵如遠端小管受累嚴重,可表現為Ⅰ型或Ⅳ型腎小管酸中毒。
①CTIN的臨床特點:臨床表現不如ATIN明顯,患者可無自覺症狀,仔細檢查可發現各種各樣的腎小管功能異常,血壓可正常或升高常有輕度蛋白尿,當出現大量蛋白尿時提示並發腎小球疾病有些CTIN與腎結石共存巴爾幹腎病或濫用鎮痛劑者可發生尿路惡性腫瘤。腎乳頭壞死可並發於濫用鎮痛劑、鐮形細胞病或慢性尿路梗阻引起的CTIN,表現為發熱、血尿及腎絞痛,偶可見到壞死組織從尿中排泄。貧血與氮質血症程度不成比例,常見於髓質囊腫病濫用鎮痛劑及多發性骨髓瘤。夜尿增多是許多CTIN的重要診斷線索。
②CTIN的特徵性病理表現:是間質纖維化、小管萎縮及單核細胞浸潤。晚期雙腎縮小,外形不規則(是瘢痕存在的一種表現)單個或多個盞體擴張。由於纖維化包繞,使小管變形,小管基底膜增厚。後期可有繼發性腎小球改變及腎血管病變由於髓質部間質較多因此髓質及乳頭部嚴重受累。
因為腎小管的各個節段都有重吸收鈉離子的功能,所以,由原發性CTIN引起的任一節段腎小管上皮細胞損傷達到一定程度,都可引起鈉離子的不適當丟失。在臨床上很值得臨床醫師注意的是:原發性CTIN一般不會發生鈉瀦留,而由繼發性CTIN及血管病變引起的CTIN則常伴有鈉瀦留,表現為水腫與高血壓。
併發症:
可並發高血壓,可發生貧血,急性腎功能衰竭等可與腎結石並存。
診斷:
詳詢病史可找出TIN的病因或誘因。典型的臨床表現如發熱、皮疹,關節痛三聯征;或原因不明的腎衰、過敏性全身症狀;實驗室檢查血清IgE升高,末梢血嗜酸細胞計數增加,尿β2微球蛋白增加低鉀血症;尿有紅細胞白細胞和白細胞管型;腎功能減退必要時需做腎活檢確診。
1.了解TIN的病因 可以引起TIN的病因很多,除了特發性TIN之外,所有TIN都有病因可尋。了解病因是正確及時診斷TIN的重要前提。
2.及時發現TIN的診斷線索 當患者出現下列情況時都應考慮TIN的可能,並進行全面腎臟檢查,以明確或排除TIN的診斷
(1)患者出現原因不明的腎性貧血、腎性高血壓(繼發性TIN)、夜尿增多。
(2)無休克急性血容量不足等情況突然發生少尿性或非少尿性急性腎衰竭。
(3)在慢性腎衰竭的基礎上發生急性腎衰竭(基礎血清肌酐濃度<250µmol/L每天血清肌酐上升45µmol/L以上;基礎血清肌酐濃度>250µmoL/L,血清肌酐濃度每天上升90µmol/L以上)或亞急性腎衰竭(每天血清肌酐濃度升高,但未達到急性腎衰竭的速度)。急性腎衰竭可為少尿性或非少尿性。
(4)以腎小管間質功能減損為主的慢性腎衰竭
(5)尿液中發現壞死組織
3.尋找TIN的證據 必要時做腎臟活組織檢查
鑑別診斷:
1.腎活檢可鑑別ATIN與CTIN
2.需鑑別各種原發性和繼發性腎炎。
3.並腎衰者需與腎前性、腎後性或其他腎性原發病所致腎衰相鑑別。
治療
 細胞圖
細胞圖1.尋找病因並及時去除 如解除尿路梗阻或去除感染病灶。
2.針對原發病治療 如抗感染等。
3.脫敏藥物的使用 如苯海拉明等。
4.對症及支持治療。
5.並腎衰者需按腎衰的治療原則 必要時需採用透析療法。
6.激素和(或)免疫抑制劑的使用 存在爭議。多數學者認為激素能改善臨床症狀,有助於腎功能恢復並可減少透析或發展成CTIN。
TIN的病因去除後,病變一般可停止發展,早期病例可完全康復。與感染相關者,應積極抗感染;尿路梗阻者應去除梗阻因素;藥物、腎毒性物質所致者應及時停用藥物及毒物,並做相應的治療代謝障礙所致者,應儘量糾正代謝紊亂。TIN發生的水電解質及酸鹼平衡紊亂,高血壓,貧血或水腫等,應給予對症治療。如果出現急性或慢性。腎衰竭則應按腎衰竭進行治療。
急性間質性腎炎完全緩解的可能性與腎功能衰竭的持續時間呈反比有研究報導,急性腎衰竭的持續時間少於2周者,恢復後血清肌酐濃度可以保持正常水平而急性腎衰竭持續3周以上者,恢復後血清肌酐濃度多在250µmol/L以上。持續活動性小管間質性損害常伴有不可逆性間質纖維化影響預後的另一個因素是腎間質內單個核細胞浸潤的程度。零星的浸潤容易恢復。值得注意的是基礎病因不去除患者極易發展為終末期腎功能衰竭。在急性特發性TIN的患者,雖然他們可以自然緩解,但有50%以上的患者遺留腎功能不全。抗腎小管基膜抗體陽性對於未來發生腎功能不全常具有預報作用,尤其是在腎損害較嚴重的患者。
對於病因治療缺乏理想的反應性而又排除感染的情況下,可以使用腎上腺糖皮質激素一般每天用1mg/kg潑尼松也可以此為換算基礎靈活選用其他腎上腺糖皮質激素。大多數患者在開始治療後的1~2周內,腎功能有明顯的好轉,這時腎上腺糖皮質激素的使用期限為4~6周。使用激素2周以上腎功能無改善的患者,可以考慮加用免疫抑制劑,如選用環磷醯胺每天2mg/kg。有人認為如果有效,該藥可連續套用1年。當然在用藥過程中要密切注意觀察血白細胞計數的變化。如果在使用環磷醯胺6周后病情不見好轉則應該停止使用上述兩種藥物對於腎臟活組織檢查已經顯示有明顯纖維化的患者,應該考慮CTIN的診斷這些患者不宜使用化學治療。
有1/3以上的藥物性ATIN患者需要進行血液淨化治療。對於抗腎小管基膜抗體陽性的患者以及由系統性紅斑狼瘡引起的ATIN,進行血漿置換是合理的。
預後
 腎小管間質性腎炎
腎小管間質性腎炎TIN的發生和發展,不僅有原發病或原發致病因子的作用而且還有一些惡化因子對TIN的發展起推波助瀾作用。例如,大劑量使用氨基苷抗生素引起腎小管損害,在此基礎上合併使用利尿劑或患者有脫水未及時糾正鶒,就可使TIN加重不同致病因子或原發病引起的TIN,有不同的惡化因子。
預防
 腎小管間質性腎炎
腎小管間質性腎炎TIN防治的幾個特殊問題:
1.多囊腎病伴尿路感染的治療 本病患者尤其是女性患者很容易發生尿路(包括腎囊腫內)感染,對這些患者應儘量避免尿路器械檢查。感染一旦發生,應該選用能透過囊壁的抗生素。目前臨床上常用的氨基苷類抗生素、頭孢黴素、氨苄西林(氨苄青黴素)等對腎囊腫壁的透過性較差,而療效較好的藥物有:複方新諾明、氯黴素、克林黴素、紅黴素克拉黴素及喹諾酮類。
2.鹼化尿液的問題 使用碳酸氫鈉鹼化尿液對預防和治療多發性骨髓瘤腎病、痛風腎病某些藥物結晶腎病以及抗腫瘤治療期間一過性高尿酸血症等引起的TIN是十分重要的但要注意,過分鹼化尿液會促進磷酸鈣的沉積,鹼化尿液最好與大量水負荷同時進行。
3.飲水的問題 代謝紊亂引起的TIN多與尿液濃縮引起某種或某些化學物質在腎間質內沉積或在腎小管內形成結晶有關。白天人們有規律地飲食尿液處於某種程度稀釋狀態。尿液濃縮主要發生在夜間。所以,對於有顯著代謝異常的患者來說,要特別注重夜間臨睡前水負荷,必要時還可午夜飲水。
