流行病學
 老年人糖尿病酮症酸中毒化驗報告
老年人糖尿病酮症酸中毒化驗報告糖尿病酮症酸中毒(DKA)是糖尿病最常見的急性併發症,近年臨床觀察在老年糖尿病者中亦有發病增加趨勢。臨床以發病急、病情重、變化快為特點。本症是胰島素缺乏所引起的高血糖高酮血症和代謝性酸中毒為主要生化改變的臨床綜合徵。國外統計,本症的發病率約占住院糖尿病患者的14%,國內為14.6%。在胰島素套用於臨床之前,本症是糖尿病死亡的主要原因隨著糖尿病知識的普及與胰島素的廣泛套用,DKA的發病率已明顯下降據統計每年1型糖尿病酮症酸中毒發病率約3%~4%,但目前酮症酸中毒直接致死亡率在大部分地區已明顯下降。
病因
本症起於糖尿病。糖尿病分為1型或胰島素依賴型(IDDM)及2型或非胰島素依賴型(NIDDM),1型糖尿病常有糖尿病酮症酸中毒傾向2型在一定誘因下也可發生在有的糖尿病患者可以DKA為首發表現。DKA的臨床發病大多有誘發因素,這些誘因多與加重機體對胰島素的需要有關。常見的誘因有:①感染:是DKA最常見的誘因。常見有急性上呼吸道感染、肺炎、化膿性皮膚感染,胃腸道感染,如急性胃腸炎、急性胰腺炎、膽囊炎膽管炎、腹膜炎等②注射胰島素的糖尿病患者,突然減量或中止治療。③外傷、手術、麻醉急性心肌梗死、心力衰竭、精神緊張或嚴重刺激引起應激狀態等。④糖尿病未控制或病情加重等。
發病機制
 檢查
檢查1.高血糖 DKA患者的血糖呈中等程度的升高,常在300~500mg/dl範圍,除非發生腎功不全否則多不超過500mg/dl。造成患者高血糖的原因包括胰島素分泌能力下降機體對胰島素反應性降低,升糖激素分泌增多,以及脫水、血液濃縮等因素。
2.酮症 酮體是脂肪β-氧化物不完全的產物包括乙醯乙酸β-羥丁酸和丙酮3種組分其中乙醯乙酸為強有機酸能與酮體粉發生顯色反應;β-羥丁酸為乙醯乙酸還原產物亦為強有機酸,在酮體中含量最大,約占酮體總量的70%;丙酮則為乙醯乙酸脫羧產物,量最少,呈中性,無腎閾,可呼吸道排出。正常人血酮體不超過10mg/dl,酮症酸中毒時可升高50~100倍,尿酮陽性。
3.酸中毒 酮症酸中毒時,酮酸、乳酸等有機酸以及硫酸磷酸等無機酸生產增多,腎臟排酸失鹼加重,再加上脫水和休克造成機體排酸障礙,最終導致酸中毒的發生。
4.脫水 酮症酸中毒時,血糖明顯升高,同時大量酸根產生滲透性利尿及排酸失水,加上呼吸深快失水和可能伴有的嘔吐、腹瀉引起的消化道失水等因素均可導致脫水的發生。
5.電解質紊亂 滲透性利尿、攝入減少及嘔吐、細胞內外水分轉移血液濃縮均可以導致電解質紊亂尤其是鉀的丟失。由於同時有電解質的丟失和血液濃縮等方面因素的影響,實際測定的血電解質水平可高、可低、亦可在正常範圍。酮症酸中毒時,由於血脂水平增高可使水溶性的電解質成分如血鈉假性降低同時由於細胞分解代謝量增加,磷的丟失亦增加,臨床上可出現低血磷症。
臨床表現
 老年人糖尿病酮症酸中毒-臨床表現
老年人糖尿病酮症酸中毒-臨床表現酮症酸中毒按其程度可分為輕度、中度及重度3種情況。輕度實際上是指單純酮症並無酸中毒,有輕中度酸中毒者可列為中度;重度則是指酮症酸中毒伴有昏迷,或雖無昏迷但二氧化碳結合低於10mmol/L後者很易進入昏迷狀態。較重的酮症酸中毒臨床表現包括以下幾個方面:
1.糖尿病症狀加重 多飲多尿、體力及體重下降的症狀加重
2.胃腸道症狀 包括食慾下降、噁心嘔吐。有的患者,尤其是1型糖尿病患者可出現腹痛症狀,有時甚至被誤為急腹症。造成腹痛的原因尚不明了,有人認為可能與脫水及低血鉀所致胃腸道擴張和麻痹性腸梗阻有關。
3.呼吸改變 酸中毒所致,當血pH<7.2時呼吸深快,以利排酸;當pH<7.0時則發生呼吸中樞受抑制部分患者呼吸中可有類似爛蘋果氣味的酮臭味。
4.脫水與休克症狀 中、重度酮症酸中毒患者常有脫水症狀,脫水達5%者可有脫水錶現,如尿量減少、皮膚乾燥、眼球下陷等。脫水超過體重15%時則可有循環衰竭,症狀包括心率加快、脈搏細弱、血壓及體溫下降等,嚴重者可危及生命。
5.神志改變 神志改變的臨床表現個體差異較大,早期有頭痛、頭暈、委靡繼而煩躁、嗜睡、昏迷,造成昏迷的原因包括乙醯乙酸過多,腦缺氧,脫水,血漿滲透壓升高,循環衰竭。
6.誘發疾病表現 各種誘發疾病均有特殊表現應予以注意以免與酮症酸中毒互相掩蓋貽誤病情。
併發症
主要並發顱壓增高、腦水腫、癲癇、循環衰竭等。
診斷
根據糖尿病酮症酸中毒的臨床表現和實驗室檢查所見,不難及時做出正確診斷。
鑑別診斷
但需與其他原因引起的酸中毒和昏迷鑑別
1.其他糖尿病急性併發症,包括糖尿病高滲性昏迷、乳酸性酸中毒和低血糖昏迷。
2.腦血管意外 可誘發酮症酸中毒,致二者並存。
3.其他原因引起的酮症酸中毒如飢餓性酮症及酒精性酮症酸中毒。但血糖一般正常或偏低,或僅略高於正常。
4.各種急腹症如急性胰腺炎膽囊炎可並發酮症酸中毒。
實驗室檢查
 老年人糖尿病酮症酸中毒-檢查
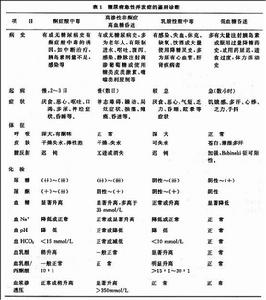
老年人糖尿病酮症酸中毒-檢查1.尿糖及尿酮 尿糖多為(++)~(+++)尿酮可用試紙或酮體粉測定,酮體粉的有效成分為硝普鈉(亞硝基鐵氰化鈉)主要與乙醯乙酸反應,玫瑰紫色為陽性。將尿液覆蓋酮體粉後觀測顏色變化30s內出現玫瑰紫色為強陽性1min內出現為陽性,2min內出現為弱陽性,2min以上出現則無臨床意義如取尿液標本有困難時,可測血酮,方法是用血清及其稀釋物或試紙反應,正常者在尿液做1∶2以上稀釋時多呈陰性反應,酮症酸中毒則可達1∶16仍為陽性。由於血糖最低可測值為10mg/dl,故計算血酮水平的公式為:血酮濃度=10mg/dl×稀釋倍數。分析酮體水平時值得注意的是:①酮症消退時β羥丁酸轉化為乙醯乙酸,而後者與酮體粉的顯色反應顯著強於前者,故可能發生酮體水平下降而測定值反而假性升高的情況;②缺氧時,較多的乙醯乙酸被還原而轉化為β羥丁酸,酮體可假性降低。
2.血糖 多高於300mg/dl一般在300~500mg/dl,如>500mg/dl,則說明有腎功能不全。個別人血糖不高,出現所謂正常血糖性酮症酸中毒,病人多為年輕的使用胰島素治療的糖尿病患者,他們的腎糖閾可能較低,飲水量較大加上胰島素的使用,使血糖保持在不高的水平。此外,當患者有顯著的高三醯甘油血症時,血糖也可假性正常。
3.血電解質及尿素氮(BUN) 鈉、氯常低由於血液濃縮,亦可正常或升高;血鉀可正常,偏低也可偏高。但總體鉀、鈉、氯均減少BUN多升高,這是血容量下降、腎灌注不足、蛋白分解增加所致,BUN持續不降者,預後不佳。
4.血酸鹼度 血二氧化碳結合力及pH值下降,剩餘鹼水平下降陰離子間隙明顯升高。(正常12~16mmol/L),根據各項指標的差異,可將酸中毒分為輕、中、重三個等級(表1)個別人可同時伴有呼吸性鹼中毒。
臨床上偶可見到pH不低,甚至鹼血症的酮症酸中毒。患者多原有代謝性鹼中毒、嚴重嘔吐攝入利尿劑或鹼性物質過多等情況,應予以鑑別。
5.其他 ①血常規:粒細胞及中性粒細胞水平可增高,反應血液濃縮、感染或腎上腺皮質功能增強;②尿常規:可有泌尿系感染表現;③血脂:可升高,重者血清可呈乳糜狀;④胸透、有利於尋找誘發或繼發疾病;⑤心電圖:有利於尋找誘因(如心肌梗死)可幫助了解血鉀水平。
其它輔助檢查
心電圖:因右心房壓力負荷一時性加重,可出現暫時性高尖P波。低血鉀時,T波普遍低平
治療
 病因示意圖
病因示意圖在治療方面,對於輕度的酮症酸中毒患者應鼓勵進食進水用足胰島素以利血糖下降和酮體消除;中度和重度酮症酸中毒套用小劑量胰島素療法,必要時糾正水、電解質及酸鹼平衡。治療過程的始終,都應注意去除誘因,這不僅有利於酮症酸中毒的治療,而且可防治酮症酸中毒的復發。
(1)小劑量胰島素療法:此療法是指按每千克體重(按標準體重計算)每小時0.1U/kg體重的劑量,經靜脈、肌肉或皮下給予胰島素,成人通常用4~6U/h一般不正超過10U/h。使血糖以75~100mg/h的速度下降。治療的主要目的是消除酮體小劑量胰島素療法即可對酮體生成產生最大抑制,而又不至引起低血糖及低血鉀,低血糖不利於酮體消除。小劑量胰島素使用過程中應注意:①胰島素可皮下給藥,但較重者末梢循環差,皮下用藥效果不佳常需靜脈給藥;②可用衝擊量20u左右,尤其是採用胰島素皮下給藥時;③血糖低於250mg/dl時,可按胰島素∶葡萄糖=1∶4~1∶6給藥,即500ml 5%葡萄糖液中加入胰島素4~6u;④靜脈給藥者停止輸液後應及時皮下注射胰島素,否則由於靜脈胰島素代謝清除率高作用難以持久,如果造成酮症酸中毒的誘因尚未完全消除,可能導致酮症酸中毒的復發。
(2)補液:對重症酮症酸中毒患者十分重要,不只利於失水的糾正,而且有助於血糖的下降和酮體的消除。成年酮症酸中毒患者一般失水3~6L,原則上前4h應補足水量的1/3~1/2,以糾正細胞外脫水及高滲問題;以後則主要糾正細胞內脫水並恢復正常的細胞功能和代謝。
(3)糾正電解質紊亂:鈉和氯的補充可通過輸入生理鹽水而實現,因對本症患者糾正電解質紊亂主要是補鉀,患者總體鉀丟失往往較嚴重,而且胰島素的使用和血pH值升高可促使鉀進入細胞內血容量補充能利尿排鉀,都可加重鉀的缺乏。常用10%氯化鉀每瓶液1.5g。值得注意的是高血鉀可引起嚴重的後果,如心跳驟停等,必須加以預防。補鉀時應加注意:①血鉀低或正常而且有尿者可立即補鉀;②血鉀高或無尿者第2、3瓶液體內應加鉀;③24h補氯化鉀3~6g;④可輔以口服10%氯化鉀以減少靜脈補鉀量,有人主張補磷。
(4)糾正酸中毒:首先值得強調的是只有重度酸中毒方需補鹼。由於鹼性物質難以通過血腦屏障,補鹼過於積極可因體循環pH值下降,機體排酸機制的受抑而加重顱內酸中毒和組織缺氧。補鹼過於積極還可促進鉀進入細胞而加重低血鉀糾正酸中毒時不宜使用乳酸鈉,以免加重可能存在的乳酸性酸中毒,常5%碳酸氫鈉100~200ml(2~4ml/kg體重)。輸入鹼液時應注意避免與胰島素使用同一條通路,以防胰島素效價的下降。
(5)其他:
①去除誘因:如使用抗生素控制感染。
②列表記錄血及尿化驗結果,出入液量,葡萄糖、鉀及胰島素使用量,每天至少小結2次,以指導治療。
輔助治療:吸氧、糾正心衰、降低顱內壓等。
2.擇優方案 對於酮症酸中毒昏迷持續小劑量胰島素輸注糾正酮症及酸中毒尤為重要,而補液相對高滲昏迷來說要少些,且也較為重要,補鉀、補鹼、預防感染及去除誘因亦不可少 (1)採用胰島素泵持續輸注,可予以每小時5~6U,直至酸中毒糾正及酮體消失,改為胰島素分次注入或皮下注射或口服降糖藥治療。
(2)對於昏迷患者予以胃管補液,經胃管每4h注入溫開水300~400ml,直至能主動飲水。如酮症酸中毒尚未糾正,應鼓勵患者主動飲水。24h飲水1500~2000ml,直至酮症酸中毒糾正。
(3)積極配合補鉀糾正酸中毒、預防或控制感染及去除誘因治療。
預後
一般糖尿病酮症酸中毒病死率為5%~10%,而老年糖尿病人患酮症酸中毒的病死率達50%以上。因此,應重視預防酮症酸中毒的發生
預防
具體預防措施如下:
1.積極控制糖尿病
2.認真避免誘發因素。包括:①感染;②精神創傷;③嘔吐腹瀉等胃腸道病;④急性心肌梗死和心力衰竭;⑤外傷;⑥手術和麻醉等
3.遇有感染時,即使為非胰島素依賴型糖尿病,也應補充胰島素作為應急措施。

