流行病學
腎上腺皮質功能減退症(adrenocortical hypofunction)按病因可分為原發性(primary)和繼發性(secondary)。原發性者又稱Addison病,由於自身免疫、結核、感染、腫瘤、白血病等破壞雙側絕大部分的腎上腺所致;繼發性者指 垂體、 下丘腦等病變引起ACTH不足所致;其中繼發於下丘腦CRH和其他促ACTH釋放因子不足者亦稱為三發性(tertiary)腎上腺皮質功能減退症;在歐美國家雖然Addison病流行為每百萬人口40~110人,發病率0.6/10萬人年,但死亡率高。繼發性腎上腺皮質功能衰退症少見但繼發於 糖皮質激素治療的下丘腦-垂體-腎上腺軸抑制常見。病因
 腎上腺皮質功能減退症
腎上腺皮質功能減退症 1.原發性腎上腺皮質功能減退症,即艾迪生(Addison)病於1856年被命名,是一種歷史悠久的內分泌病,患病率不高。在美國為39/100萬人在英國和丹麥為60/100萬人。由於獲得性免疫缺陷綜合徵的流行和惡性腫瘤病人存活期的延長艾迪生病的發病率有抬頭的趨勢。中國尚無確切的流行病學資料。男性略少於女性。
(1)腎上腺結核:在已開發國家腎上腺結核在20世紀60年代以前約占艾迪生病的80%,60年代以後只占20%。但在結核病發病率高的國家和地區,腎上腺結核仍然是原發性腎上腺皮質功能減退症的首要原因中國腎上腺結核的比例估計仍然比較高。腎上腺結核是由血行播散所致,可以伴隨其他系統的結核雙側腎上腺組織包括皮質和髓質破壞嚴重,常常超過90%。腎上腺皮質3層結構消失,代以大片的乾酪樣壞死、結核性肉芽腫和結節,殘存的腎上腺皮質細胞呈簇狀分布。約50%的患者有腎上腺鈣化,腎上腺體積明顯大於正常。
(2)自身免疫性腎上腺炎:從20世紀60年代以來,在已開發國家隨著結核病得到控制艾迪生病總的發病率下降,腎上腺結核在艾迪生病病因中的比重也下降,而自身免疫性腎上腺炎已升為艾迪生病病因之首,約占80%。自身免疫性腎上腺炎過去稱為特發性腎上腺皮質萎縮,“特發性”意指原因不明,現在病因已經明朗。認為是自身免疫性腎上腺炎的主要證據①腎上腺皮質萎縮,呈廣泛的透明樣變性,常伴有大量淋巴細胞、漿細胞和單核細胞的浸潤;②約半數以上患者血清中存在抗腎上腺皮質細胞的抗體;③常伴有其他臟器和其他內分泌腺體的自身免疫性疾病。自身免疫性腎上腺炎一般不影響髓質。
自身免疫性腎上腺炎可以獨立存在,也可以和其他自身免疫性疾病包括內分泌或非內分泌疾病同時存在(表1)。2種或2種以上的內分泌腺體受累的自身免疫性疾病稱為自身免疫多腺體綜合徵(polyglandular autoimmune syndrome,PGA),分為Ⅰ型和Ⅱ型Ⅰ型具有顯著的家族性特徵,常伴有皮膚黏膜念珠菌病(75%)、腎上腺皮質功能減退(60%)和原發性甲狀旁腺功能低下(89%)還可有卵巢功能早衰(45%)、惡性貧血、慢性活動性肝炎、吸收不良綜合徵和脫髮等。這是一種常染色體隱性遺傳性疾病,與HLA無關聯,同胞中可有多個受累。多在兒童期發病,平均發病年齡為12歲。Ⅱ型又稱斯密特(Schmidt)綜合徵,常在成年期起病平均發病年齡在24歲包括腎上腺皮質功能減退、慢性淋巴細胞性甲狀腺炎和胰島素依賴型糖尿病(IDDM);其他還可有卵巢功能早衰、惡性貧血、白癜風脫髮、熱帶性口炎性腹瀉和重症肌無力等。Ⅱ型和第6對染色體的基因突變有關;與HLA的B8和DR3/DR4有關聯.
(3)其他病因:
①深部真菌感染引起腎上腺皮質功能減退:其發病率實際上不低,屍檢發現死於組織胞漿菌病(histoplasmosis)的患者1/3有腎上腺真菌感染。其他真菌病如球孢子菌病(coccidioidomycosis)、芽生菌病(blastomycosis)、隱球菌病和酵母菌病也可引起腎上腺皮質發生類似結核病的病理改變而致功能低下。
②獲得性免疫缺陷綜合徵(AIDS):腎上腺是獲得性免疫缺陷綜合徵影響最嚴重的內分泌腺體,但多數情況下腎上腺皮質功能代償,僅約5%的晚期獲得性免疫缺陷綜合徵患者因機會性感染導致腎上腺皮質功能低減,如巨細胞病毒(cytomegalovirus,CMV)引起的壞死性腎上腺炎,分枝桿菌或隱球菌性腎上腺炎有時Kaposi肉瘤也會侵犯到腎上腺。
③轉移癌:腎上腺轉移癌並不少見。但臨床上只有少數的患者出現腎上腺皮質功能減退的症狀體徵。原發腫瘤主要有乳腺癌、肺癌、胃癌、結腸癌黑色素瘤和淋巴瘤等。60%左右的血行轉移性乳腺癌和肺癌發生腎上腺轉移癌
④脫髓鞘疾病:2種脫髓鞘疾病,腎上腺腦白質營養不良(adreno leucod-ystrophy,ALD,又稱棕色Schilder病)和腎上腺脊髓神經病(adreno myelon-europathyAMN)可有腎上腺皮質功能低減。二者都是性連鎖隱性遺傳性疾病,基因位於X染色體短臂上(Xq28)。它是一種單基因突變引起的過氧化物酶(24烷酸-輔酶A連線酶,lignceroyl-CoA ligase)缺陷病,使極長鏈脂肪酸(C24以上)不能氧化而在細胞內堆積,腎上腺和性腺細胞膨脹死亡。血中極長鏈脂肪酸水平升高。前者在兒童期發病,以嚴重的中樞性脫髓鞘病變為特徵表現為皮質性失明,癲癇樣發作,痴呆及昏迷一般在10餘歲時死亡後者一般在青年期起病,以緩慢進展的周圍感覺神經和運動神經病變及上運動神經元病變為主,表現為痙攣性癱瘓伴腎上腺和性腺功能的逐漸衰竭壽命可達30~40歲或更長
⑤單純糖皮質激素缺乏:少見。是ACTH受體基因點突變所致,腎上腺對ACTH不反應,而對Ag-Ⅱ有反應,醛固酮水平正常。多有家族史,是常染色體隱性遺傳
⑥其他:先天性腎上腺皮質增生症(CAH)、澱粉樣變、血色病腎上腺放療和手術後,以及藥物(如利福平酮康唑氨魯米特、米托坦等)都可造成腎上腺皮質功能減退。
⑦急性腎上腺出血、壞死或栓塞:可引起急性腎上腺皮質功能減退。華-佛(WarterHouse and Friderichsen)綜合徵是暴髮型流行性腦膜炎患者出現腎上腺出血壞死引起的急性腎上腺皮質功能減退,目前已很少見抗磷脂綜合徵、抗凝治療、彌散性血管內凝血(DIC)、腰背部外傷和手術後患者發生的急性腎上腺出血壞死和腎上腺靜脈栓塞都可引起急性腎上腺皮質功能減退。
2.繼發性腎上腺皮質功能減退症是由於垂體的疾病引起ACTH的分泌不足或下丘腦的疾病引起的CRH的分泌不足,繼之垂體ACTH分泌不足其結果都可引起腎上腺皮質醇及去氫表雄酮和雄烯二酮的分泌不足。其原因有:
(1)長期大量攝入外源糖皮質激素:長期大量攝入外源性糖皮質激素是最常見的繼發性腎上腺皮質功能減退症的原因下丘腦-垂體-腎上腺軸處於嚴重的抑制狀態。腎上腺皮質功能低下的症狀,常常在停藥48h內出現。這種低下在停藥後可持續長達1年以上。
(2)席漢(Sheehan)病垂體瘤卒中和顱腦外傷:因產後垂體出血壞死引起的席漢病、垂體瘤卒中和顱腦外傷引起的垂體柄損傷都可引起急性垂體前葉乃至全垂體功能低下,其中包括繼發性腎上腺皮質功能減退症。垂體ACTH瘤和腎上腺皮質醇分泌瘤術後,下丘腦垂體腎上腺軸仍處於抑制狀態腎上腺皮質功能一般需要半年至1年才能恢復。
(3)下丘腦垂體占位、浸潤和感染等疾病:可引起整個垂體前葉激素低下表現,腎上腺皮質功能減退是其中表現之一。
(4)孤立性ACTH缺乏:少見,且病因不詳。
發病機制
1.原發性腎上腺皮質減退症包括兩方面病理生理因素:①為腎上腺皮質激素分泌不足;②為促腎上腺皮質激素(ACTH)及其相關肽如促黑素的分泌增多。典型的艾迪生病腎上腺破壞一般都在90%以上,而且不僅影響束狀帶和網狀帶也影響球狀帶,腎上腺結核還影響髓質。因此,糖皮質激素、腎上腺性激素和鹽皮質激素同時缺乏。糖皮質激素即皮質醇缺乏可引起乏力、倦怠、食慾減退噁心和體重下降;可引起糖原異生能力減弱,肝糖原耗竭及對胰島素敏感性增加不耐飢餓易出現低血糖;應激能力下降易患感冒和其他感染。鹽皮質激素缺乏可引起機體丟鈉增多,體液丟失,血容量下降、體位性低血壓低血鈉、高血鉀和輕度代謝性酸中毒;加之糖皮質激素對兒茶酚胺“允許”作用減弱,心搏量和外周阻力下降,進一步加重體位性低血壓;腎臟對自由水的消除能力減弱,易發生水中毒腎上腺性激素主要是弱雄激素的缺乏在女性表現比較明顯,為陰毛和腋毛的脫落和性慾下降。ACTH和促黑素的分泌增多可引起皮膚黏膜色素沉著。
2.繼發性腎上腺皮質功能減退症與原發性的病生改變有所不同。因為生理情況下醛固酮主要受腎素-血管緊張素的調節在繼發性腎上腺皮質功能減退症ACTH缺乏時主要導致糖皮質激素缺乏,醛固酮分泌較少受到影響。因此,在繼發性腎上腺皮質功能減退症儘管皮質醇對兒茶酚胺“允許”作用缺失使血壓下降,血管加壓素(AVP)分泌增多可造成稀釋性低鈉血症,但水鹽代謝紊亂和低血壓比原發性的要輕些;而同時存在的生長激素和甲狀腺激素缺乏,使嚴重乏力和低血糖傾向更加明顯;由於缺乏ACTH和黑色素細胞刺激素(MSH),患者無皮膚黏膜色素沉著。
3.腎上腺皮質功能減退症如未得到恰當治療,或在應激情況下未及時增加糖皮質激素劑量,或腎上腺急性大面積破壞或垂體卒中壞死,導致腎上腺皮質功能的急性衰竭,引起腎上腺危象。
臨床表現
1.慢性腎上腺皮質減退症 慢性腎上腺皮質減退症發病隱匿,病情逐漸加重。各種臨床表現在很多慢性病都可見到,因此診斷較難。原發性和繼發性腎上腺皮質減退症具有共同的臨床表現,如逐漸加重的全身不適、無精打采、乏力、倦怠、食慾減退噁心、體重減輕、頭暈和體位性低血壓等。
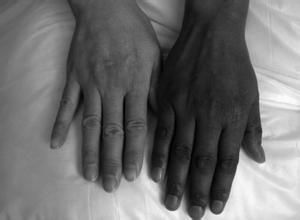
皮膚黏膜色素沉著是慢性原發性腎上腺皮質減退症特徵性的表現。色素為棕褐色,有光澤不高出皮面,色素沉著分布是全身性的,但以暴露部位及易摩擦的部位更明顯如臉部、手部、掌紋、乳暈、甲床、足背、瘢痕和束腰帶的部位;在色素沉著的皮膚常常間有白斑點。齒齦、舌表面和頰黏膜也常常有明顯的色素沉著。有時合併其他自身免疫性內分泌和非內分泌疾病在腎上腺腦白質營養不良患者可有中樞神經系統症狀。
繼發性腎上腺皮質減退症患者的膚色比較蒼白。其他垂體前葉功能減退可有甲狀腺和性腺功能低下的臨床表現表現為怕冷、便秘、閉經、腋毛和陰毛稀少、性慾下降、陽萎;在青少年患者常表現生長延緩和青春期延遲下丘腦或垂體占位可有頭痛、尿崩症、視力下降和視野缺陷。
2.急性腎上腺皮質危象 原發性腎上腺皮質功能減退症出現危象時病情危重:大多患者有發熱,有的體溫可達40℃以上,很可能有感染,而腎上腺危象本身也可發熱;有嚴重低血壓,甚至低血容量性休克,伴有心動過速,四肢厥冷、發紺和虛脫;患者極度虛弱無力,萎靡淡漠和嗜睡;也可表現煩躁不安和譫妄驚厥甚至昏迷;消化道症狀常常比較突出,表現為噁心嘔吐和腹痛腹瀉腹痛常伴有深壓痛和反跳痛而被誤診為急腹症但常常缺乏特異性定位體徵,腎上腺出血患者還可有腹脅肋部和胸背部疼痛,血紅蛋白的快速下降。
繼發性腎上腺皮質功能減退症引起危象比較少,發生危象時低血糖昏迷較原發性者更常見可有低鈉血症但無明顯高鉀血症垂體瘤卒中常有劇烈頭痛、視力突然下降、視野突然縮小,還可有其他腦神經損害。ACTH分泌的突然缺失也會引起休克。
腎上腺皮質功能減退症主要臨床表現及發生率見表2。
併發症:
如病因為腎上腺結核病活動期或伴有其他臟器活動性結核者可呈現低熱、盜汗、等結核中毒症狀。若伴有其他自身免疫性內分泌疾患時可呈現自身免疫性多功能衰竭綜合徵。合併全腺垂體功能減退時可有甲狀腺和性腺功能減退,表現怕冷、便秘、閉經、腋毛、陰毛稀少、性慾下降陽痿等。青少年患者常表現生長延緩和青春期延遲。下丘腦或垂體占位病變可有頭痛、尿崩症、視力下降和視野缺損陷。
診斷
 腎上腺皮質功能減退症
腎上腺皮質功能減退症 典型的臨床表現以及血尿常規和生化測定可為本病的診斷提供線索,但確診依賴特殊的實驗室和影像檢查。
1.腎上腺皮質功能減退症的診斷
(1)血尿皮質醇的基礎水平:不論原發性還是繼發性腎上腺皮質功能減退症患者皮質醇的分泌應明顯低下。如血皮質醇(F)低於82.8nmol/L(3µg/dl),則本病的診斷可以成立。但血F水平受很多因素影響,本身的波動很大。所以血F在82.8~552mmol/L(3~20µg/dl)之間時並不能排除腎上腺皮質功能減退症的存在24h尿游離皮質醇(UFC)或17-羥皮質類固醇(17-OHCS)可避免血F的晝夜節律及上下波動,更能反映腎上腺皮質功能的實際情況。本病患者的UFC或17-OHCS應明顯低於正常。
(2)血ACTH水平:原發性腎上腺皮質功能減退症患者血ACTH水平應明顯高於正常至少在22pmol/L(100pg/ml)以上。按我們的經驗,多數艾迪生病患者血ACTH水平超過220pmol/L(1000pg/ml)。繼發性腎上腺皮質功能低下者血ACTH水平應低於正常,但因現有ACTH測定方法的靈敏度不夠高血ACTH實際測定值可能在正常低限。
(3)血腎素活性、血管緊張素Ⅱ和醛固酮測定:原發性腎上腺功能減退症患者因球狀帶受累,因而血醛固酮水平低下,腎素活性可升高或在正常範圍,血管緊張素Ⅱ顯著升高。繼發性腎上腺皮質功能減退症患者無此改變。
(4)ACTH興奮試驗:快速ACTH1~24興奮試驗靜脈注射250µg ACTH1~24分別於0、30和(或)60min抽取血標本。結果判斷:①正常反應,基礎或興奮後血552nmol/L(F≥20µg/dl)。②原發性腎上腺皮質功能減退症,由於內源性ACTH已經最大程度的興奮腎上腺分泌皮質醇,因此,外源性ACTH不能進一步刺激皮質醇分泌血F基礎值低於正常或在正常低限,刺激後血F很少上升或不上升。③繼發性腎上腺皮質功能減退症,在長期和嚴重的繼發性腎上腺皮質功能減退症,血F呈低反應或無反應。如連續注射3~5天,則血F上升能逐漸改善,為遲發反應。但在輕度或初期的病人如吸入糖皮質激素治療的哮喘病人和庫欣綜合徵垂體腎上腺瘤切除術後病人,即使此時已經有美替拉酮或胰島素低血糖興奮試驗的不正常,ACTH1~24興奮試驗可以正常。因為在正常人,5~10µg ACTH就可以刺激腎上腺皮質接近最大量分泌,而試驗所用的250µgACTH遠遠超過此量由此,有作者提出用小劑量ACTH1~24興奮試驗檢測輕度或初期的繼發性腎上腺皮質功能減退症。
小劑量快速ACTH1~24興奮試驗:靜脈注射0.5µg/m2體表面積或1µg ACTH1~24,分別於0、20和(或)60min抽取血標本。結果判斷:①正常反應,基礎或興奮後血F≥496.8nmol/L(8µg/dl)②繼發性腎上腺皮質減退症,血F不上升。應注意輕度不正常,當血F基礎值為441.6nmol/L(16µg/dl)或刺激後在469.2 nmol/L
(17µg/dl)時,要進一步行美替拉酮或胰島素低血糖興奮試驗。
經典ACTH興奮試驗即ACTH1~39靜脈滴注法,每天靜點ACTH1~3925U加入5%的葡萄糖液500ml均勻維持8h,共3~5天測定對照天及刺激天的24h尿UFC或17-OHCS。如連續刺激3~5天后UFC或17-OHCS反應低下,分別<0.552µmol/24h(200µg/24h)或<27.6µmol/24h(10mg/24h)則支持原發性慢性腎上腺皮質功能減退症;而繼發性腎上腺皮質功能減退症UFC或17-OHCS呈低反應或延遲反應。由於ACTH1~39是從動物垂體中提取而得含雜蛋白較多,易有過敏反應;加之本試驗方法繁瑣,靈敏度較差,近年來已被快速ACTH1~24興奮試驗代替。
(5)胰島素低血糖興奮試驗(ITT):靜脈注射胰島素0.1~0.15U/kg;於0、15、30、45、60、90和120min抽取血標本,同時測定ACTH和F。結果判斷:血糖應低於2.2mmol/L(40mg/dl)。正常反應為興奮後血F≥552nmol/L(20µg/dl);在繼發性腎上腺皮質減退症:血ACTH和F不上升。由於本試驗對冠心病和癲癇患者不安全,因此,只在必要時才做此試驗。
(6)簡化美替拉酮試驗:於午夜口服美替拉酮30mg/kg,於次日上午8時測定血漿11一去氧皮質醇(S)和F。結果判斷:血漿F應≤8µg/dl,以明確腎上腺皮質激素合成被抑制。正常反應為興奮後血S上升≥232nmol/L(7µg/dl),ACTH一般>33pmol/L(150pg/ml);而在繼發性腎上腺皮質功能減退症,血S和ACTH不上升。
(7)oCRH1~24刺激試驗:靜脈注射1µg/kg體重或100µgoCRH1~24,分別於0、15、30、45、60、90和120min抽取血標本同時測定ACTH和F。結果判斷:正常反應為刺激後ACTH和F峰值比基礎值增加≥100%,在垂體疾病造成的繼發性腎上腺皮質功能減退症刺激後ACTH和F上升不足。
2.病因和合併症的診斷 原發性和繼發性腎上腺皮質減退症診斷以後,還應確定其病因。進行腎上腺、甲狀腺和胰腺自身抗體測定,腎上腺和蝶鞍CT,MRI檢查以及其他腺垂體葉功能化驗等檢查
(1)腎上腺自身抗體測定:對自身免疫性腎上腺炎的病因診斷有幫助,約有60%陽性,測定自身抗體最經典的方法是用牛或人腎上腺切片做間接免疫螢光染色。有報導用放射標記的重組人21-羥化酶簡單結合分析法測定腎上腺自身抗體敏感性和特異性均較間接免疫螢光方法為高。
(2)影像檢查:胸片檢查顯示心臟影縮小,並可明確有無肺結核。CT,MRI檢查腎上腺鈣化可能提示為結核和真菌感染;腎上腺增大提示為結核或其他感染或浸潤性病變。針對下丘腦和垂體占位病變,可做蝶鞍CTMRI。CT指導下細針穿刺有助於腎上腺病因診斷
3.腎上腺皮質危象的診斷 對具有典型腎上腺皮質危象臨床特點的患者,結合實驗室檢查診斷並不困難。但若發病急劇,臨床表現又不充分,以及其他疾病症狀的交錯和掩蓋,則不易正確判斷。因此,在以下情況下應考慮腎上腺皮質危象的可能:①已診斷為慢性原發性腎上腺皮質功能減退症患者,如出現發熱、厭食、噁心、嘔吐和腹痛腹瀉時應警惕腎上腺危象早期的可能,處理及時則可避免危象的發展,使病情得以及早控制;②對於不明原因的休克或昏迷患者應注意詢問有無腎上腺皮質功能減退的病史和檢查有無色素沉著的體徵並進行血鉀鈉氯、血糖、血氣、皮質醇和ACTH等測定;③在血栓性疾病凝血機制障礙疾病和手術後DIC患者若病情急轉直下,出現血壓下降休克伴胸腹背痛時,應當考慮急性腎上腺皮質出血壞死導致腎上腺皮質危象的可能。
鑑別診斷:
1.原發性垂體性與下丘腦性腎上腺皮質功能減退症的鑑別
(1)血漿ACTH基礎值:原發性腎上腺皮質功能減退症患者清晨(晨8時)血漿ACTH基礎值高於正常,有時可高達4000pg/ml以上。繼發性腎上腺皮質功能減退症患者清晨血漿ACTH基礎值可在正常低限或低於正常檢測ACTH的血標本必須在糖皮質激素治療之前或短效糖皮質激素如氫化可的松治療至少24h之後取樣,否則ACTH水平可因糖皮質激素負反饋抑制作用而降低。對於用糖皮質激素長期治療的患者,檢測血漿ACTH基礎值之前必須以氫化可的松替代治療幾天。如果在合適的時間抽取血標本以及ACTH測定方法可靠,血漿ACTH基礎值可用來進行原發性與繼發性腎上腺皮質功能減退症的鑑別。
(2)連續性ACTH興奮試驗:連續性ACTH興奮試驗亦可用來鑑別原發性與繼發性腎上腺皮質功能減退症。在連續性ACTH興奮試驗中,ACTH連續緩慢刺激下繼發性腎上腺皮質功能減退症萎縮的腎上腺可恢復皮質醇分泌功能;而原發性腎上腺皮質功能減退症患者由於腎上腺被部分或完全破壞繼發性ACTH分泌已達最大值,因此對外源性ACTH刺激無反應。在連續性ACTH興奮試驗過程中或試驗前至少24h,糖皮質激素替代治療可予地塞米松0.5~1.0mg/d這種治療可不影響試驗結果繼發性腎上腺皮質功能減退症皮質醇分泌逐日增加,而原發性慢性腎上腺皮質功能減退症無明顯變化。短時間內鑑別原發性與繼發性腎上腺皮質功能減退症首選48h連續性ACTH興奮試驗。
2.垂體性與下丘腦性腎上腺皮質功能減退症的鑑別 用CRH興奮試驗可鑑別垂體性與下丘腦性腎上腺皮質功能減退症,但對治療指導意義不大垂體性腎上腺皮質功能減退症患者CRH刺激下無明顯ACTH反應而下丘腦性腎上腺皮質功能減退症ACTH反應呈過度和延遲。
3.腎上腺皮質功能減退症病因的鑑別 原發性和繼發性腎上腺皮質功能減退症診斷後,還應確定其病因以指導治療。
(1)原發性腎上腺皮質功能減退症:患者的年齡、有無長期大劑量的抗凝治療病史或其他的自身免疫性內分泌疾病等對於病因的鑑別有一定意義。腎上腺CT掃描有助於病因診斷,如有腎上腺增大或鈣化點則提示腎上腺感染、出血、轉移癌和少見的淋巴瘤侵犯一般可排除自身免疫性腎上腺病變可能。但無腎上腺增大或鈣化點病亦不能排除結核,結核致腎上腺皮質功能減退者通常有活動性結核症候群。胸片、尿結核分枝桿菌培養和皮膚結核菌素試驗有助於結核病的確診。可進行組織胞漿菌補體結合試驗檢查是否有組織胞漿菌感染。檢測抗腎上腺抗體可協助自身免疫性腎上腺皮質功能減退症的診斷原發性自身免疫性腎上腺皮質功能減退症的其他內分泌腺功能障礙的診斷應依據血鈣、血磷、血糖、FT3、TSH和甲狀腺抗體來確定。如果發現血鈣低,應進一步檢測血FTH水平。若有月經稀少或閉經,應測定FSH和LH。對增大的腎上腺行CT引導下經皮細針穿刺抽吸術可明確病因。懷疑ALD/AMN患者應檢測血清極長鏈脂肪酸水平(血清極長鏈脂肪酸水平升高)。
(2)繼發性腎上腺皮質功能減退症:行垂體CT或MRI可明確垂體的病變性質和部位。
4.與其他疾病的鑑別
(1)慢性消瘦:慢性肝炎肝硬化所致消瘦可檢出肝炎病毒、肝功能異常等;結核病、惡性腫瘤有全身消瘦惡病質等,並可找到原發病灶;甲亢是引起消瘦的最常見內分泌疾病之一,根據典型的症狀和體徵及T3、T4可確診;糖尿病致消瘦可根據“三多一少”症狀及FPG和OGTT確診;神經性厭食性消瘦無器質性病變。
(2)低血壓:黏液性水腫性低血壓根據T3、T4、TSH及TRH興奮試驗可確診;嗜鉻細胞瘤所致的低血壓可表現為直立性低血壓或高血壓與低血壓交替出現,血、尿兒茶酚胺及VMA異常,可有冷加壓試驗、胰高血糖素試驗異常,影像學檢查可發現。腎上腺皮質或腎上腺外腫瘤;糖尿病患者易出現體位性低血壓
(3)低血糖:應與胰島素瘤性低血糖、肝源性低血糖、藥源性低血糖等鑑別。
(4)慢性纖維性肌痛症(fibromyalgia):慢性纖維性肌痛症是一種病因不明、常見於年輕婦女的肌肉骨骼疼痛病症,主要臨床表現特點為廣泛的肌肉骨骼疼痛、多發性壓痛點憂鬱、疲乏和失眠、功能性致殘(functional disability),須排除其他疾病所致上述症狀才能確診,且由於其症狀普遍被人忽略和不被理解易誤診。
(5)慢性虛弱綜合徵(chronic fatigue syndrome):慢性虛弱綜合徵常見於20~50歲的婦女,以嚴重的乏力、肌痛、淋巴結病、關節痛、寒戰、發熱、運動後易疲乏為主要臨床表現,其病因不明,可能和感染、免疫、神經及精神因素有關。具有遺傳傾向,主要根據臨床症狀來診斷。
檢查
 腎上腺皮質功能減退症
腎上腺皮質功能減退症 實驗室檢查:
1.一般檢查 可有低血鈉、高血鉀。脫水嚴重者低血鈉可不明顯高血鉀一般不嚴重,如甚明顯需考慮。腎功能不良或其他原因少數病人可有輕度或中度高血鈣(糖皮質激素有促進。腎、腸排鈣作用),如有低血鈣和低血磷則提示合併有甲狀旁腺功能減退症。常有正細胞性、正色性貧血,少數病人合併有惡性貧血。白細胞分類示中性粒細胞減少,淋巴細胞相對增多,嗜酸性粒細胞明顯增多。
2.血糖和糖耐量試驗 可有空腹低血糖,口服糖耐量試驗示低平曲線。
3.激素測定
(1)血漿皮質醇:一般認為血漿總皮質醇基礎值≤3µg/dl可確診為腎上腺皮質減退症,≥20µ/dl可排除本症但對於急性危重病人,基礎血漿總皮質醇在正常範圍則不能排除腎上腺皮質功能減退。有學者提出,在膿毒血症和創傷患者基礎血漿總皮質醇≥25µg/dl時才可排除腎上腺皮質功能不全。
(2)血漿ACTH:原發性腎上腺皮質功能減退症中血漿ACTH常升高值血漿總皮質醇在正常範圍血漿ACTH也常≥100pg/ml。血漿ACTH正常排除慢性原發性腎上腺皮質功能減退症,但不能排除輕度繼發性腎上腺皮質功能減退症因為目前測定方法不能區分血AClH水平較低值和正常低限
(3)血或尿醛固酮:血或尿醛固酮水平在原發性腎上腺皮質功能減退症可能為低值或正常低限,而血漿腎素活性(PRA)活性或濃度則升高;而在繼發性腎上腺皮質功能減退症則血或尿醛固酮水平正常。其水平依據病變破壞的部位及範圍而異,如腎上腺球狀帶破壞嚴重則其含量可低於正常,如以束狀帶破壞為主者則其含量可正常或接近正常。
(4)尿游離皮質醇:通常低於正常。
(5)尿17-OHCS和17-KS:一般多低於正常,少數病人可在正常範圍內應考慮部分性Addison病的可能及部分病態的腎上腺皮質在ACTH刺激下,尚能分泌接近於正常或稍多於正常的類固醇激素。
4.ACTH興奮試驗
(1)ACTH興奮試驗:原發性腎上腺皮質功能減退症由於內源性ACTH已經最大程度的興奮腎上腺分泌皮質醇,因此外源性ACTH不能進一步刺激皮質醇分泌血漿總皮質醇基礎值低於正常或在正常低限,刺激後血漿總皮質醇很少上升或不上升;繼發性腎上腺皮質功能減退症者在長期和嚴重的繼發性腎上腺皮質功能減退症血漿總皮質醇很少上升或不上升。但輕度或初期病人如噴霧吸入糖皮質激素的哮喘病人和Cushing綜合徵者在垂體腎上腺瘤切除術後病人,即使此時已經有美替拉酮(甲吡酮)或胰島素低血糖興奮試驗異常,但ACTH興奮試驗可以正常因為在正常人,5~10µg ACTH就可以刺激腎上腺皮質接近最大分泌量因此試驗所用的250µg ACTH遠遠超過此量。由此,有學者提出,用小劑量ACTH興奮試驗可檢測輕度或初期的繼發性腎上腺皮質功能減退症(如吸入糖皮質激素治療的哮喘病人)
(2)小劑量快速ACTH興奮試驗:正常人的基礎或興奮後血漿皮質醇≥18µg/dl(496.8nmol/L);繼發性腎上腺皮質功能減退症者血漿皮質醇不上升。應注意,當血漿皮質醇基礎值為16µg/dl時要進一步行甲吡酮或胰島素低血糖興奮試驗。
(3)連續性ACTH興奮試驗:採用ACTH靜脈注射法即每天靜脈點滴ACTH 25µg加入5%的葡萄糖液500ml,均勻維持8h,共3~5天;或者靜脈連續滴注ACTH 48h,測定對照日及刺激日的24h尿游離皮質醇或17-OHCS。如連續刺激3~5天后尿游離皮質醇或17-OIHCS反應低下分別<200µg/24h(0.55µmod/24h)或<10mg/24h(27.6µmod/24h),則支持原發性慢性腎上腺皮質功能減退症;而繼發性腎上腺皮質功能減退症尿游離皮質醇或17-OHCS呈低反應或延遲反應。
(4)AClH診斷治療試驗:此試驗用於病情嚴重且高度疑診本病者。同時經予地塞米松(靜注或靜滴)和ACTH,在用藥前、後測血漿皮質醇,既有治療作用又可作為診斷手段
(5)胰島素低血糖試驗:於上午10時,靜脈注射胰島素0.1/kg後;0、15、30、45、60、90和120min抽取血標本同時測定ACTH和皮質醇。正常人血糖應低於40mg/dl正常反應為興奮後血皮質醇≥20µg/dl(55mmol/L)繼發性腎上腺皮質減退症者血ACTH和皮質醇不上升。
(6)簡化美替拉酮(甲吡酮)試驗:於午夜口服美替拉酮(甲吡酮)30mg/kg,次日上午8時測定血漿11-去氧皮質醇、皮質醇和ACTH。正常人血漿11-去氧皮質醇應≤8µg/dl,以明確腎上腺皮質激素合成是否被抑制。正常反應為興奮後血11-去氧皮質醇上升≥7µg/dl,ACTH一般大於150pg/ml;而繼發性腎上腺皮質功能減退症血11-去氧皮質醇和ACTH不上升。
(7)oCRH1~41興奮試驗:靜脈注射1U/kg或100µg CRH1~41後,分別於015、3045、60、90和120min抽取血標本,同時測定ACTH和皮質醇。正常反應為刺激後ACTH和皮質醇峰值≥原基礎值100%。繼發性腎上腺皮質功能減退症刺激後ACTH和皮質醇上升不足。
(8)腎上腺自身抗體測定:測定自身抗體最經典的方法是用牛或人腎上腺切片作間接免疫螢光染色。有報導用放射標記的重組人21-羥化酶簡單結合分析法測定腎上腺自身抗體其敏感性和特異性均較間接免疫螢光方法為高。
其它輔助檢查:
1.心電圖 可示低電壓,T波低平或倒置,P-R間期與Q-T時間可延長。
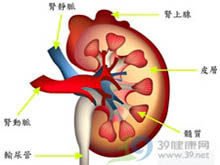
2.影像學檢查 胸片檢查可示心臟縮小(垂直)腎上腺區攝片及CT檢查於結核病患者可示腎上腺增大及鈣化陰影。其他感染、出血、轉移性病變在CT掃描時也示腎上腺增大(腎上腺增大,一般病程多在2年以內)。自身免疫病因所致者腎上腺不增大。針對下丘腦和垂體占位病變,可做蝶鞍CT和MRI。B超或CT引導下腎上腺細針穿刺活檢有助於腎上腺病因診斷。
治療
對腎上腺皮質功能減退症的治療包括腎上腺危象時的緊急治療和平時的激素替代治療,以及病因治療。
1.腎上腺危象的治療
(1)補充糖、鹽皮質激素:當臨床高度懷疑急性腎上腺皮質危象時,在取血標本送檢ACTH和皮質醇後應立即開始治療。治療包括靜脈給予大劑量糖皮質激素;糾正低血容量和電解質紊亂;全身支持療法和去除誘因。可先靜脈注射磷酸氫化可的松或琥珀酸氫化可的松100mg,然後每6h靜點50~100mg,前24h總量為200~400mg。在腎功能正常時,低血鈉和高血鉀症可望在24h後糾正。多數患者病情24h內獲得控制。此時可將氫化可的松減至50mg每6小時1次在第4~5天后減至維持量。若有嚴重的疾病同時存在,則氫化可的松減量速度可減慢。如同時口服氟氫可的松0.05~0.2mg/24h,則氫化可的松用量可減少。不主張用肌注可的松因起效緩慢、吸收不均勻,其血濃度比氫化可的松低得多。
(2)糾正脫水和電解質紊亂:一般認為腎上腺危象時脫水很少超過總體液量的10%,估計液體量的補充約為正常體重的6%。頭24h內可靜脈補充葡萄糖生理鹽水2000~3000ml。補液量應根據脫水程度病人的年齡和心臟情況而定。注意觀察電解質和血氣分析情況。必要時補充鉀鹽和碳酸氫鈉應同時注意預防和糾正低血糖。
(3)消除誘因和支持療法:應積極控制感染及其他誘因病情控制不滿意者多半因為誘因未消除或伴有嚴重的臟器功能衰竭,或腎上腺危象診斷不確切。應給予全身性的支持療法。
2.慢性腎上腺皮質功能減退症替代治療 替代治療通常採用氫化可的松或可的鬆口服。氫化可的松一般劑量為早上20mg,下午為10mg。劑量因人而異可適當調整。可的松只適用於肝功能正常者因可的松本身沒有生物活性,必須在肝臟轉化為氫化可的松後才發揮作用其通常劑量為早上25mg,下午12.5mg有些重體力勞動者需要氫化可的松40mg/d每天應保持10g以上的鈉鹽攝入。如果病人有明顯低血壓,可加用鹽皮質激素,口服氟氫可的松0.05~0.2mg/d。在氫化可的松和可的松均無供應的地方,也可選用相當劑量的潑尼松。判斷糖皮質激素替代治療是否適當,相當程度上依靠病人臨床表現的改善,替代治療後血和尿的皮質醇可上升至正常水平,血ACTH水平雖有所下降,但一般不能降至正常水平,所以不能作為評價治療是否恰當的標誌。當與利福平和巴比妥類藥物合用時,氫化可的松劑量要適當加大,因利福平和巴比妥類藥物可誘導肝微粒體酶的活性使氫化可的松代謝加快。正常血壓、血鉀和血漿腎素活性提示鹽皮質激素替代適宜。病人應當佩戴標誌提示醫生為艾迪生病;應當教育病人遇應激時激素加量。在嚴重應激時,如創傷和手術,則應靜脈套用糖皮質激素。以手術為例,進手術室前應肌注氫化可的松100mg。在麻醉恢復室給予肌注或靜滴氫化可的松50mg,然後每6小時注射1次至24h。次天若情況平穩,氫化可的松減量至25mg每6小時1次,肌注或靜滴,共3~5天,以後逐漸恢復到維持量。繼發性腎上腺皮質功能不全者不需要鹽皮質激素替代。
3.病因治療 腎上腺結核引起的艾迪生病需要抗結核治療。腎上腺結核和其他部位結核可以是陳舊的,也可以是活動的糖皮質激素治療可能使陳舊結核變得活動或使活動結核擴散。因此,即使結核無活動,在艾迪生病初診時仍應常規用半年左右的抗結核治療。自身免疫性腎上腺炎引起的艾迪生病如同時有其他內分泌腺體或臟器受累,則應予以相應的治療。繼發性腎上腺皮質功能減退症常常同時有其他垂體前葉功能低下,如性腺功能和甲狀腺功能低下,應予以相應的治療。甲狀腺素的替代治療應在糖皮質激素治療2周后開始,以免甲狀腺素的早期補充加重病情而誘發腎上腺危象。
預後預防
預後:
注意休息防止過度勞累預防感染或腎上腺危象的發生。
預防:
教育患者了解本病的性質,堅持終身激素替代治療,包括長期生理劑量的替代和短期的應激替代治療平時採用補充適當的基礎量生理需要量;如發生併發症或實施手術等應激狀態時為防止危象,必須增量3~5倍或更高的量劑。教育患者隨身攜帶疾病卡片,註明聯繫人及地址,以方便及時救治。