病因機制
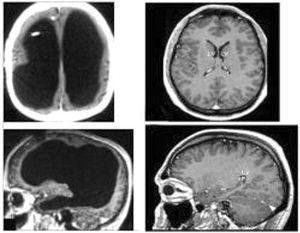
 急性壞死出血性腦脊髓炎
急性壞死出血性腦脊髓炎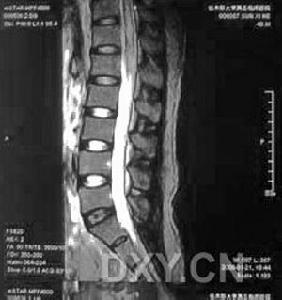 急性壞死出血性腦脊髓炎
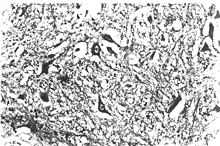
急性壞死出血性腦脊髓炎病理學發現有獨特之處,在大腦切片上,可見一側或兩側大腦半球白質被破壞至幾乎液化的程度。主要影響雙側額葉。受累組織呈粉紅色或灰黃色夾雜多發性小出血斑點。相同的改變也常見於腦幹和小腦臂,偶見於脊髓。組織學檢查發現廣泛的小血管和血管周圍腦組織壞死,伴有大量細胞浸潤、多發性小灶出血和不同程度的腦膜炎性反應,病損分布於血管周圍的病理特點與播散性腦脊髓炎相似,不同之處是增加了廣泛壞死和大腦半球內病損傾向形成大的病灶血管的病灶導致纖維蛋白滲出至血管壁和周圍組織。同樣的壞死性病損可發生於脊髓,而表現為暴發性脊髓炎是完全可能的,但這一推測難以得到病理學的證實。
本病是一種罕見的發展迅速而兇險的疾病,常是敗血性休克、過敏反應(哮喘等)的一種嚴重併發症。可能是一種由於免疫複合物沉積和補體激活所致的超急型急性播散性腦脊髓炎。病變的特點為腦腫脹伴白質點狀出血,與腦脂肪栓塞頗相似。鏡下變化特點為小血管(小動脈、小靜脈)局灶性壞死伴周圍球形出血;血管周圍脫髓鞘伴中性粒細胞、淋巴細胞、巨噬細胞浸潤;腦水腫和軟腦膜炎。與急性播散性腦脊髓炎之區別在於本病的壞死較廣泛,急性炎性細胞浸潤以及血管周圍出血較明顯。病變在大腦半球和腦幹較多見,呈灶性分布。
症狀表現
 急性壞死出血性腦脊髓炎
急性壞死出血性腦脊髓炎應注意繼發的肺部感染,尿路感染、褥瘡等。青年人中進展迅速的“腦脊髓炎”的表現應考慮本病,CT和MRI掃描有利於臨床診斷,腦活檢病理有助確診。本病應與腦膿腫、硬膜下血腫、局灶性血栓性腦軟化和因帶狀皰疹或其他病毒感染引起的急性腦炎鑑別。本病的主要臨床表現為精神運動發育遲緩,嘔吐、驚厥,顱神經及運動神經障礙。少數表現為共濟失調,手足徐動閉。
綜合症狀
 急性壞死出血性腦脊髓炎
急性壞死出血性腦脊髓炎本病可由多種病因引起,大多數病例在發病前先有諸如巨細胞病毒,EB病毒、支原體或HIV的感染,約20%病例的病因不明。本病的發生可能與免疫性損傷有關。以患者血清注射於動物的神經可產生靜脈周圍脫髓鞘病變。此外,患者的神經組織內有C3b免疫球蛋白(主要是IgG或IgM)存在。以上事實提示,本病的發生可能與體液免疫損傷有關。
病變可累及運動和感覺神經根、背根節及周圍神經,主要表現為:①神經節和神經內膜水腫和灶性炎細胞浸潤,②節段性脫髓鞘,崩解的髓鞘為巨噬細胞吞噬,③在嚴重病例,軸索可發生腫脹或斷裂。軸索破壞嚴重時,相關的肌群可發生去神經性萎縮。在反覆發作的慢性病例中,節段性脫髓鞘和受累神經纖維的修復過程反覆進行,病變處神經鞘膜細胞突起與膠質纖維。
檢查確診
 急性壞死出血性腦脊髓炎
急性壞死出血性腦脊髓炎多數病例在2~4天內死亡,少數的可存活長些,但也報導具有相同臨床表現,根據腦活檢認為符合本病診斷的患者完全得以恢復而幾乎無後遺症狀。自身免疫性疾病尚無有效的預防方法,防止感染,感冒,併發症是臨床醫療護理的重要內容。
引發疾病
引發脫髓鞘疾病:其特徵的病理變化是神經纖維的髓鞘脫失而神經細胞相對保持完整。髓鞘的作用是保護神經元並使神經衝動在神經元上得到很快的傳遞,所以,髓鞘的脫失會使神經衝動的傳送受到影響。急性壞死出血性腦脊髓炎疾病的神經髓鞘可以再生,且速度較迅速,程度較完全,雖然再生的髓鞘較薄,但一般對功能恢復的影響不大。急性壞死出血性腦脊髓炎,由於反覆脫髓鞘與髓鞘的再生許旺細胞明顯增殖,神經可變粗,並有軸突喪失,因此功能恢復不完全。急性壞死出血性腦脊髓炎中出現頭痛的機率不高,但急性壞死出血性腦脊髓炎病人也有頭痛發作,歸納原因有兩方面:①神經的刺激性症狀,正常的神經纖維,感覺衝動發生於神經末梢和細胞體,運動衝動發生於細胞體;病變的神經纖維,衝動可發生於軸突的中部而向周圍和中樞傳導,這種異位衝動可以由易患性增高,對機械刺激非常敏感所致,也可是自發的緊隨著同一纖維的正常衝動後發生或某個刺激在病變部位引起反覆興奮,可造成疼痛。②急性壞死出血性腦脊髓炎的同時伴有淋巴細胞、漿細胞、多形核白細胞的浸潤,形成嚴重的炎性反應,刺激腦膜甚則引起顱內壓力增高而導致頭痛。 急性壞死出血性腦脊髓炎分成5類:①病毒性;免疫性;遺傳性(髓鞘形成不良);④中毒性/營養性;⑤創傷性。引發的脊髓炎性脫髓鞘性疾病目前認為是免疫介導性疾病,其臨床特點是:①患者均為兒童和青壯年;②急性起病,病前1個月常有感冒、發熱、感染、出疹、疫苗接種、受涼、分娩或手術史;③全面的神經查體往往能夠在脊髓症狀體徵外找到其它中樞神經系統受累的證據,如脊髓炎多合併視神經炎,脊髓型多發性硬化症常為多發病變;④腦脊液檢查寡克隆區帶陽性;⑤電生理和MRI可發現腦內一些亞臨床病灶,如誘發電位發現視神經、聽神經病變;MRI發現腦內白質異常信號。一些脊髓炎性脫髓鞘病變呈“假瘤樣”表現,其MRI表現出輕度占位效應,周圍有輕度水腫,可能有片狀出血信號,容易誤診為脊髓腫瘤。 內科藥物治療效果不佳。嗅鞘細胞移植為脫髓鞘疾病提供一條新途徑,可治療髓鞘破壞型疾病,包括多發性硬化、急性播散性腦脊髓炎、視神經脊髓炎以及放射性脊髓病。嗅鞘細胞移植治療脫髓鞘疾病的機理是利用嗅鞘細胞能促進神經軸索再髓鞘化的特性,促使脊髓修復,功能恢復。
治療要點
神經細胞有個特點即不可再生,所以任何藥物不能挽回已經死亡的神經細胞,治療的主要要點:讓未壞死的神經細胞賦予新的功能,這種過程最好的方法就是功能訓練,包括主動、被動功能訓練,包括意識喚醒,聲(語言、音樂)光(影像視覺)電(各種脈衝刺激),學習,記憶、情感、進食、語言、肢體等等。需要專業醫師指導。過程非常漫長,進步非常緩慢,費用相當驚人。急性壞死出血性腦脊髓炎多在病毒感染或接種疫苗後的4-14天急性起病,對大多數有熱病或疫苗接種後出現頭痛、嘔吐、神志不清、抽搐、肢體癱瘓等患者要考慮此病。此病發病後多較兇險,應儘早到有條件醫院就診。根據病情輕重及誘因不同,治療效果不盡一致,絕大多數病人經治療後有相當大程度恢復,部分病人可留有運動或智慧障礙。該病死亡率約10-30%。
動物性急性壞死出血性腦脊髓炎急性期靜脈注射或滴注足量的害固醇激素類藥物,還可合併套用硫唑嘌呤(應嚴密觀察周圍血象,如下降較快或低於正常則及時停用)以儘快控制病情發展。對症處理如用甘露醇降低高顱內壓、用抗生素治療肺部感染、肢體被動運動防治關節肌肉攣縮以及預防褥瘡等。恢復期可用腦復新、胞二磷膽鹼和維生素B類藥物.。