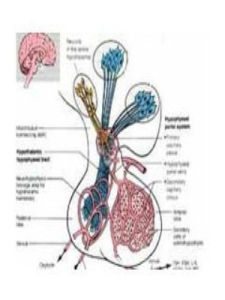
疾病描述
 泌乳素瘤
泌乳素瘤泌乳素瘤(prolactinoma)是常見的下丘腦-垂體疾病。泌乳素瘤是高泌乳素血症最常見的病因,女性居多,男性少見。在垂體腺瘤中泌乳素瘤占50%~55%。120例生前並無垂體疾病症狀的屍檢報告發現27%的人有垂體微腺瘤,無年齡、性別差異。雖然生前大多數人並無內分泌紊亂的表現,但這些微腺瘤經免疫組化分析表明有41%屬泌乳素瘤。臨床上有症狀的泌乳素微腺瘤一般不會長成大腺瘤,血泌乳素(PRL)濃度升高也不明顯,甚至可以下降。部分腺瘤有侵襲性,以後出現腺瘤增大及血PRL增高。
症狀體徵
PRL瘤引起的高PRL血症的臨床表現因年齡、性別、高PRL血症持續時間及腫瘤大小的差異而有所不同。雖然屍檢所發現的PRL。微腺瘤在流行病學上無性別差異,但臨床PRL瘤以女性病人常見,多發生於20~40歲。女性PRL瘤常表現為溢乳-閉經綜合徵。腫瘤大小與患者血清PRL濃度呈正相關,腫瘤越大,PRL水平越高,症狀越明顯。
 泌乳素瘤
泌乳素瘤1.女性PRL瘤多為微腺瘤,見於20~30歲青年。典型症狀為閉經-乳溢-不育三聯征。繼發閉經多見,約占90%。乳溢是本症主要表現,多為觸摸性泌乳,占50%~90%。性功能障礙約占60%,主訴性慾減退或缺如、性感喪失、性高潮缺如、交媾痛等。其他性腺功能減退的症狀有經期縮短、經量稀少或過多、月經延遲及不孕。此外,因血清降低引起乳腺萎縮,陰毛脫落,外陰萎縮、陰道分泌物減少等症狀。女性青少年患者可發生青春期延遲、生長發育遲緩及原發性閉經。流產者約30%。還有伴隨的代謝障礙表現如肥胖、水鈉瀦留等症群。閉經-不育可由於高泌乳素血症對性功能的抑制作用所致,表現於下丘腦水平,由於它干擾了正常的雌激素對促性腺激素釋放激素(LRH)分泌的正反饋作用而致LH高峰與排卵。近來有人提出PRL使內源性阿片多肽(EOP)受體的活性增加,EOP影響DA的變化有關。PRL可能增加了正中隆起外柵區DA釋放,從而抑制LRH釋放,降低了垂體-性腺軸功能;還作用於卵巢水平,PRL競爭制抑卵巢受體對促性腺激素的作用,可致黃體功能不足,使孕酮合成障礙和輕度雌激素合成障礙等,從而導致月經紊亂,閉經。排卵停止又可致低雌激素血症,進而引起陰道分泌減少、性交疼痛以及性慾減退等。月經紊亂有人認為與血清PRL水平有關,與腫瘤大小也有關,當其處於微腺瘤(<10mm)階段時仍有受孕可能,但流產機會比正常人多。部分長期高泌乳素血症患者由於低雌激素血症可發發生骨密度減低,如伴發腎上腺產生去氫異雄酮過多,還可發生輕度多毛、痤瘡。此外,女性泌乳素微腺瘤多在閉經-不育治療中,由於外源性雌激素的刺激而致腫瘤迅速擴大,因而值得臨床注意。
2.男性PRL瘤男性泌乳素瘤診斷時一般較大,常向鞍上發展,但相對少見。主要表現性功能減退的症狀,約占83%,可為完全性或部分性。如程度不等的性慾減退、陽痿,男性不育症及精子數目減少。由於症狀進展緩慢且有較大波動,不易引起患者注意,就診時大多較晚,此時影像學檢查證實已多為大腺瘤,神經壓迫症狀較明顯。體格檢查可發現病人鬍鬚稀疏,生長緩慢,陰毛稀少,睪丸鬆軟。男性青少年患者青春期發育及生長發育停止,體態異常和睪丸細小。此外,男性約69%可肥胖。
3.腫瘤壓迫症群多見於大的或晚期PRL瘤及其他類型垂體腺瘤、下丘腦及鞍旁腫瘤因瘤體巨大向鞍上擴展而阻斷PIF引起高PRL血症者。最常見的局部壓迫症狀是頭痛和視覺異常。頭痛的原因多為大腺瘤引起的顱內壓增高,可伴噁心、嘔吐。男性PRL瘤患者頭痛發生率較女性患者高,約為63%。有些PRL微腺瘤雖然占位病變不明顯,也可出現頭痛(50%),其原因尚不清楚。
垂體腫瘤向上擴展壓迫交叉時;可出現視覺異常症,如視力減退、視物模糊、視野缺損、眼外肌麻痹等。最典型、常見的是由於視交叉受壓引起的雙顳側偏盲。壓迫部位不同,視野缺損形式也各異。壓迫視束時產生同側偏盲,壓迫視神經時出現單眼失明。早期壓迫症狀不重,但由於營養血管被阻斷、部分神經纖維受壓出現視力下降及視物模糊。後期眼底檢查可見視神經萎縮。垂體腫瘤可引起以下5種類型視野缺損及視力減退:
 泌乳素瘤
泌乳素瘤(2)雙顳側中心視野暗點(暗點型視野缺損3):此類型視野缺損約占10%~15%,由於垂體腫瘤壓迫視交叉後部,損害了黃斑神經纖維。遇到這種情況時應同時檢查周邊和中心視野,以免漏診。此類型視野缺損也不影響視力。
(3)同向性偏盲:較少見(約5%),因腫瘤向後上方擴展或由於患者為前置型視交叉(約占15%)導致一側視束受到壓迫所致。患者視力正常。此型和前一類型視野缺損還可見於下丘腦腫瘤,如顱咽管瘤、下丘腦神經膠質瘤及生殖細胞瘤。
(4)單眼失明:此種情況見於垂體腫瘤向前上方擴展或者患者為後置型視交叉變異者(約占5%),擴展的腫瘤壓迫一側視神經引起該側中心視力下降甚至失明,對側視野、視力均正常。
(5)一側視力下降對側顳側上部視野缺損:此型和前一型均很少見,其原因是向上擴展的腫瘤壓迫一側視神經近端與視交叉結合的部位。在該部位有來自對側的鼻側下部視網膜神經纖維,這些神經纖維在此形成一個襻(解剖學稱為Wibrand膝)後進入視交叉內。臨床上,一般出現視野缺損時瘤體已較大,但少數微腺瘤患者出可出現雙顳側偏盲。這種情況是因為視交叉和垂體為同一血液供應來源,視交叉中部的血液供應薄弱而垂體瘤的血流灌注豐富,產生“盜血”而引起雙顳側偏盲。經蝶竇手術切除微腺瘤後可糾正視野缺損。腫瘤向蝶鞍兩側生長可壓迫海綿竇,壓迫第Ⅰ、Ⅲ、Ⅳ、Ⅴ、Ⅵ對腦神經。嗅神經受壓迫時出現嗅覺喪失;第Ⅲ、Ⅳ、Ⅵ對腦神經受壓則可出現眼球運動障礙,眼瞼下垂,瞳孔對光反射消失等;第Ⅴ對腦神經受壓出現繼發性三叉神經痛和頭面部局部麻木症狀。巨大的腺瘤向大腦額葉、顳葉發展可引起癲癇發作及精神症狀等。腫瘤侵蝕鞍底可造成腦脊液鼻漏。巨大的PRL瘤尚可引起單側眼球突出和雙眼瞳孔不等大。當PRL大腺瘤壓迫周圍正常的腺垂體組織時可引起GH、ACTH、TSH、LH、FSH缺乏,出現甲狀腺或腎上腺皮質功能減退表現。
4.骨質疏鬆PRL瘤患者長期高PRL血症可致骨質疏鬆,於1980年由Kibanki等首次報導。本症有時可為首診症狀。男性患者在糾正高PRL血症及性腺功能恢復正常後,橈骨幹骨密度增加而椎骨骨密度無明顯改變;PRL水平正常而性腺功能未能恢復者骨密度不增加。Schlechte等的研究表明,PRL病病人經手術治療後,即使血中PRL水平恢復正常,骨密度仍低於正常對照。提示血清PRL水平增高對促進骨質丟失發揮一定的作用。
5.急性垂體卒中某些生長較快的PRL瘤,也可發生瘤內出血,出現急性垂體卒中,表現為突發劇烈頭痛、噁心、嘔吐及視力急劇下降等腦神經壓迫症狀,甚至出現昏迷和眼球突出,需緊急搶救。搶救成功後患者多出現垂體功能減退症。
疾病病因
 泌乳素瘤
泌乳素瘤2.藥物性高PRL血症能引起高PRL血症的藥物眾多,包括多巴胺受體拮抗劑、含雌激素的口服避孕藥、某些抗高血壓藥、阿片製劑及H2受體阻滯劑(如西咪替丁)等。其中多巴胺受體拮抗劑是一些具有安定、鎮靜或鎮吐作用以及抗抑鬱、抗精神病類藥物。在常用劑量時血PRL一般不超過100μg/L。口服多潘立酮5~7天后所致高PRL血症水平在35~70μg/L之間,偶可明顯升高,被誤診為PRL瘤。由於氯丙嗪和甲氧氯普胺(胃復安)的作用最強,25mg氯丙嗪可使正常人血清PRL水平增加5~7倍,故常用於PRL的動態試驗以協助PRL瘤的診斷。
3.PRL瘤PRL瘤的發病機制曾有過幾種假說。以往認為長期服用雌激素可能是PRL瘤形成的原因,但大規模研究表明口服避孕藥,尤其是低劑量的雌激素和PRL瘤的形成並無聯繫。現認為垂體的自身缺陷是PRL瘤形成的起始原因,下丘腦調節功能紊亂僅起著允許和促進作用。用分子生物學技術在人類腺垂體腫瘤中找到一些候選基因,其中與PRL瘤有關的腫瘤激活基因有肝素結合分泌性轉型基因(heparinbindingsecretorytransforminggene,HST)、垂體瘤轉型基因(pituitarytumortransforminggene,PTTG)。腫瘤抑制基因有CDKN2A基因和MENI基因,後者在家族性多發性內分泌腺瘤綜合徵-I型患者中被發現。由於這些基因的變異,解除了垂體幹細胞的生長抑制狀態,轉化成某種或幾種腺垂體細胞,並發生單克隆增殖。在下丘腦激素調節紊亂、腺垂體內局部形成腫瘤,導致某種或幾種腺垂體激素自主性合成和分泌。特異性腫瘤分子標誌物的發現有助於微腺瘤的早期診斷及治療,並為選擇合適的隨訪方案提供依據,對家族性MEN-I進行家族篩查也將成為可能。
病理生理
PRL瘤的發病機制,自20世紀90年代初分子生物學技術研究取得進展以來,目前認為垂體PRL分泌細胞原發的內在缺陷(primaryintrinsicdefects)是PRL瘤形成的起始原因,下丘腦調節垂體PRL細胞功能紊亂僅起著允許和促進作用。二者均參與了垂體PRL瘤的發生。實驗表明,雌激素可使實驗大鼠形成PRL瘤,認為雌激素的作用是降低了增生抑制因子(PIF),削弱了下丘腦對PRL細胞的調節。臨床上,育齡婦女PRL瘤發病率最高,妊娠使原有PRL瘤明顯增大,約10%的PRL瘤是在妊娠後發生的,以及使用多巴胺激動劑溴隱亭治療使約90%的PRL瘤病人血清PRL水平下降,並可使瘤體縮小等均提示PRL瘤病因上存在著多巴胺即PIF作用的不足。
另一方面,實驗和臨床均顯示PRL瘤有很強的功能自主性,從而認為PRL瘤對下丘腦調節激素反應異常系腫瘤細胞自身的內在缺陷繼發的功能紊亂。近年來,通過利用X染色體失活分析,證實了大多數垂體PRL瘤起源上是來自單個PRL細胞的異常克隆,表明腫瘤起源於垂體PRL細胞自身原發缺陷。這一發現,結合上述臨床和實驗研究,可用分階段理論來解釋PRL的發生,即腫瘤發生的起始階段和促進階段。前者指垂體PRL細胞發生了自發的或獲得性突變,後者構想突變的細胞在內在或外在因子作用下不斷克隆擴展成為腫瘤。
最近幾年來利用分子生物學技術在人類腺垂體腫瘤中找到一些候選基因,其中與PRL瘤有關的腫瘤激活基因有肝素結合分泌性轉型基因(heparinbindingsecretorytransforminggene,HST)、垂體瘤轉型基因(pituitarytumortransforminggerm,PTTC)。腫瘤抑制基因有CDKNA基因無與這些藥物有關的疾病,如高血壓、潰瘍病、精神障礙、失眠、激素治療、月經生育史、哺乳史其與乳溢的關係等。
診斷檢查
診斷:1.臨床特徵
(1)閉經,早期可有月經過多或不規則。
(2)溢乳,約占50%女性患者。
(3)兩性均可有不孕(育)和不同程度的性功能減退。
(4)垂體瘤占位壓迫的臨床症狀與體徵,如頭痛、視野缺損和視力減退等。
(5)除外某些藥物因素。
2.輔助檢查
 泌乳素瘤
泌乳素瘤(2)蝶鞍正、側位片垂體CT或磁共振檢查:可證實腫瘤的存在。視野檢查可協助診斷。
(3)血清FSH、LH、雌二醇(E2)值均可減低。
(4)必要時可作TRH興奮試驗、甲氧氯普胺試驗,對診斷泌乳素瘤有一定的參考價值。
(5)作相關檢查,以排除原發性甲狀腺功能減退和下丘腦、垂體及其他內分泌疾病,除外腦部、乳房疾患。
實驗室檢查:
1.基礎PRL測定血PRL基礎濃度一般小於20μg/L。血清標本抽取時間並無嚴格限制,一般只要不在睡醒前高峰分泌時間即可,也無需禁食。為排除脈衝分泌或靜脈穿刺的影響,應多次重複採取血樣。最好的方法是留置靜脈導管,病人休息2h後採血,多次抽取標本,每次間隔時間約20min,共約6次左右取其平均值(消除脈衝式分泌的影響)。
分析結果要考慮有無生理性、藥物性因素的影響。如血PRL在20μg/L以下可排除高泌乳素血症。大於200μg/L時結合臨床及垂體影像學檢查即可肯定為PRL瘤。如果達到300~500μg/L,在排除生理妊娠及藥物性因素後,即使影像檢查無異常,也可診斷為PRL瘤。血清PRL在200μg/L以下者,以往用各種興奮或抑制(少見)試驗來鑑別是否為PRL瘤。由於這些動態試驗並無特異性,且穩定性差,因而臨床上更多地依賴於高解析度CT和MRI。一般PRL的生理性增加的幅度為20~60μg/L,基礎血清PRL大於60μg/L而小於200μg/L的患者必須結合下丘腦-垂體的影像檢查結果來判斷是否為PRL瘤。少數高PRL血症患者儘管基礎PRL增高,但無明顯臨床症狀,或PRL瘤患者經藥物治療後症狀轉好,而PRL下降不顯著,要注意循環血液中PRL組分不均一性可能。PRL的二聚體及多聚體雖然具有免疫活性,但生物活性很低。雖然大多數PRL瘤像正常PRL細胞一樣以分泌PRL單體形式為主,但少數PRL瘤可產生較多的二聚體及多聚體PRL。必須注意,所有病理性高泌乳素血症患者在懷疑為下丘腦一垂體疾病而作MRI檢查前,必須先詳細詢問病史、體格檢查及常規肝、腎功能檢查以逐一排除藥物性、應激性、神經源性及系統性疾病可能,其中尤其要排除原發性甲減。
2.PRL動態試驗
 泌乳素瘤
泌乳素瘤(2)氯丙嗪(或甲氧氯普胺)興奮試驗:基礎狀態下肌注或口服氯丙嗪30mg或甲氧氯普胺(胃復安)10mg,分別於給藥前30及0min,給藥後60、90、120及180min抽取血標本測PRL。正常人及非PRL瘤性高PRL血症患者的峰值在1~2h,峰值/基值大於3。PRL瘤無明顯峰值出現或峰值延遲,但峰值/基值<1.5。
(3)左鏇多巴(L-dopa)抑制試驗:基礎狀態下口服左鏇多巴(L-dopa)0.5g,分別於服藥前30及0min,服藥後60、120、180min、6h抽血標本測PRL。正常人服藥後1~3hPRL水平抑制到4μg/L以下或抑制率大於50%。PRL瘤則不被抑制。
(4)溴隱亭抑制試驗:服藥當天早8點(空腹)抽血測PRL水平,夜間10~11點口服溴隱亭2.5mg,次晨8點(空腹)再抽取血標本測PRL水平。抑制率大於50%者支持非腫瘤性高PRL血症診斷;抑制率小於50%者符合垂體腫瘤性高PRL血症。正常人的抑制率也大於50%。Nakasu等曾報導1例PRL瘤患者在作溴隱亭抑制試驗時,首次服藥(2.5mg)3.5h後出現休克。這種情況雖極罕見,但服溴隱亭前須注意檢查心血管功能。
3.其他激素測定臨床懷疑PRL瘤者除測定PRL外,還應檢測LH、FSH、TSH、α-亞基、GH、ACTH、睪酮及雌激素。PRL瘤長期高PRL血症導致LH、FSH下降,睪酮或雌激素水平降低。有些混合性腺瘤(以合併GH分泌增多最常見)除PRL增高外,尚有其他腺垂體激素增多。大的PRL瘤可壓迫周圍腺垂體組織引起一種或幾種腺垂體激素分泌減少。此外,PRL瘤患者尿17-酮類固醇和各種雌激素分解代謝產物濃度均增加,這可能是高濃度的PRL降低5α-還原酶和3β類固醇脫氫酶的活性所致。
其他輔助檢查:對所有病理性高PRL血症患者,在懷疑為下丘腦-垂體疾病而做X線、CT或MRI檢查前,必須首先詳細詢問病史、體格檢查及常規肝、腎功能檢查並逐一排除藥物性、應激性、神經源性及系統性疾病可能,其中尤其要排除原發性甲狀腺功能減低症。
1.蝶鞍區X線平片由於PRL瘤微腺瘤多見,常規X線平片多不能發現蝶鞍擴大或侵蝕。垂體瘤增大到一定程度可造成蝶鞍骨質局部破壞的X線表現(如鞍區擴大,骨質變薄或缺損等)。由此可推測垂體瘤的存在,但無法確定腫瘤大小,更無法發現垂體微腺瘤。正常鞍結節角約為110°,隨著PRL瘤增大,此角可漸變為銳角,據此也可推斷垂體瘤的存在。做氣腦造影或腦動脈X線顯影檢查雖然在一定程度上可以顯示垂體瘤的大小等,但是屬有創性檢查且伴有一定的風險。己被CT和MRI的普及套用所替代。
此外薄分層(2mm)多層斷層X線攝片中的鞍底陽性徵象,正位顯示鞍底傾斜,側位顯示鞍底前下壁起泡狀膨脹伴鞍結節角縮小,這兩點可作為PRL瘤的X線重要特徵,其診斷價值遠較平片為高。根據Guiot和Hardy的標準,將垂體微腺瘤的放射學表現分為局限型與侵蝕型。
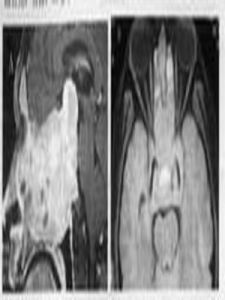
2.蝶鞍區CT及MRI檢查是否存在垂體瘤,蝶鞍CT掃描和MRI顯像是目前普遍使用的影像檢查方法,尤其MRI優於CT而套用更多。
(1)CT檢查:CT掃描克服了大多數常規X線方法的限制,只需較小的X線輻射量和可以直接觀察垂體腫瘤的影像。採用高解析度直接冠狀位連續薄分層並矢狀重建掃描法,同時靜脈注射不透X線的含碘對比劑增強掃描,不僅能直接清楚地觀察垂體大腺瘤,還可能發現3~4mm的微小腺瘤,用於治療後複查準確率高。CT掃描正常成人腦垂體高度,女性<8mm、男性<7mm,密度均勻,上緣稍凹陷,垂體柄居中、左右對稱。CT掃描垂體瘤的陽性所見為:
①未注射造影對比劑(平掃)時,有隱約可見的高密度區。
②注射造影劑後,見鞍區腺垂體組織影像增強、高度超過正常、垂體柄移位。
③垂體腺形態異常、增大、上緣膨隆、兩側不對稱,大腺瘤時可向鞍上、鞍旁擴展,占據鞍上池、第三腦室、海綿竇等。
④非增強或增強掃描時,腺體密度不勻,有低密度區,在微腺瘤時低密度區直徑達垂體腺的1/2或更大。
⑤鞍底骨質傾斜、破壞。
CT掃描有其局限性,對鞍內微腺瘤假陽性和假陰性仍然較高。Swartz等報導,正常生育年齡女性垂體上緣也可以有隆起、密度不均勻和局部低密度區。有報導手術證實為微腺瘤的病例,CT檢出率是85%。對鞍區的囊性腫物和空泡蝶鞍(emptysella)的鑑別有困難時,可用水溶性的甲泛葡胺(metrizamide)做腦池造影CT掃描,以得到明確的診斷。
(2)MRI檢查:MRI檢查比CT掃描更靈敏、更具有特異性。MRI在診斷下丘腦-垂體疾病尤其是垂體瘤時優於CT。雖然MRI和高解析度CT(冠狀位多薄層矢狀重建掃描)可發現直徑小於3mm的微小腺瘤。但MRI可更好地觀察垂體瘤內部結構及其與周圍組織的關係,了解病變是否侵犯視交叉、頸靜脈竇、蝶竇以及侵犯程度,對纖細的垂體柄是否斷裂或被占位病灶壓迫等細微變化的觀察效果也優於CT。
垂體微腺瘤的MRIT1加權像表現為圓形的低密度影,T2加權像的密度更高些。大腺瘤的影像片類似於正常腺組織,但其內可出現囊性變及出血灶。當懷疑垂體有PRL微腺時,可用Gd-DPTA作增強劑進行冠狀位MRI增強掃描,以增加微小腺瘤發現的幾率。MRI還可發現一些非垂體性的鞍內占位病變(如腦膜瘤及頸內動脈瘤)。用MRI診斷PRL微腺瘤時,垂體凸出度的診斷價值不及垂體高度。另外,MRI不能顯示骨質的破壞及鈣化組織。
3.放射性核素檢查用111In-pentertreotide行垂體瘤顯像,在生長激素分泌瘤及無功能大腺瘤較滿意。對PRL瘤,尤其是微腺瘤及手術後殘餘瘤顯像的價值有待進一步研究。
鑑別診斷
 泌乳素瘤
泌乳素瘤PRL瘤的鑑別診斷主要圍繞高PRL血症進行。當血清PIL呈輕至中度升高(未達到200nmol/L)者須與特發性高PRL血症、垂體非PRL瘤、下丘腦腫瘤或鞍區垂體外腫瘤等鑑別。
1.垂體非PPL瘤血PRL一般低於200nmol/L,MRI或CT檢查可發現腺垂體內有占位病變,向鞍上擴展壓迫垂體柄使PIF不能到達腺垂體。腺垂體激素檢測發現除PRL增高外,還有另一種激素增高(無功能腺瘤則無),但其他腺垂體激素多減少。用溴隱亭治療後,PRL降至正常,但垂體瘤的大小很少變化。臨床上遇到此種情況要考慮垂體非PPL瘤可能,以無功能性垂體腺瘤和GH瘤常見。
2.下丘腦腫瘤或鞍區垂體外腫瘤腫瘤類型眾多,其共同點是血清PRL常低於100nmol/L;MRI或CT檢查發現垂體內無占位病變;腫塊與腺垂體無聯繫,多靠近垂體柄區域並壓迫垂體柄造成門脈血流障礙,或者位於下丘腦內干擾多巴胺的合成和分泌。一般患者多有腦神經壓迫、顱內壓增高及尿崩症等症狀。通常下丘腦-垂體區MRI或高分辨率CT檢查可與PRL瘤鑑別。
3.原發性甲狀腺功能減退症一般情況下易將其與PRL瘤鑑別,在少數情況下不但引起高PRL血症,還可導致腺垂體增大,使MRI等檢查誤認為存在垂體腺瘤。近年報導多例原發性甲狀腺功能減退患者MRI檢查揭示有垂體腫瘤,實驗室檢查有高PRL血症,儘管臨床上甲狀腺功能減退症症狀不明顯,但甲狀腺功能檢查表明為原發性甲狀腺功能減退症,用甲狀腺激素替代治療後治癒。
4.特發性高PRL血症病因不明,可能為下丘腦損害(未能發現的病損)引起。特發性高PRL血症必須先排除藥物性、病理性、生理性高PRL血症後才能確立診斷。CT或MRI無異常發現,一般血清PRL僅輕度升高(多小於100nmol/L)。少數患者以後可演變為PRL瘤。用溴隱亭治療可預防PRL瘤的形成,且應定期隨診。
5.其他垂體較大的其他腫瘤和非垂體腫瘤,如顱咽管瘤、生殖細胞瘤、腦膜瘤,壓迫垂體柄時可阻礙下丘腦PIF(DA)的傳遞,也可產生高PRL血症,而稱之為“假泌乳素瘤”,但後者血清PRL對MCP、TRH刺激反應較好摘除腫瘤後血清PRL迅速下降,可資鑑別。本病如伴有GH、ACTH、TSH等其他垂體激素增高及相應臨床表現時,可診斷為含有其他細胞的PRL混合瘤。
總之,以溢乳或閉經為主訴就診患者的診斷應首先考慮高泌乳素血症可能,如血PRL不升高或升高不明顯應進一步做PRL興奮試驗或必要的影像學檢查。
治療方案
 泌乳素瘤
泌乳素瘤1.藥物治療藥物治療為首選治療方法。溴隱亭(bromocriptin)於1971年開始用於臨床。經過20多年的臨床觀察,表明它在降低血清PRL水平、縮小腫瘤、改善視野缺損及腦神經受壓症狀、恢復性腺功能等方面均以取得顯著的療效。目前己有多種新型多巴胺D2受體激動劑問世,對D2受體選擇性較強的有培高利特(pergolide)、喹高利特(八氨苄喹啉)和卡麥角林(cabergoline)等。
(1)溴隱亭:
①作用機制:溴隱亭是一種非激素的半人工合成的麥角生物鹼衍生物(2-溴-α-麥角隱亭甲磺酸鹽)。在受體部位模仿多巴胺的作用。它優先激活D2受體,但在DL和D??位置也有活性,可在體內許多部位興奮多巴胺受體,由此會產生一定不良反應。它可與正常或腺瘤PRL細胞上多巴胺D2受體結合,產生多巴胺一樣的生理作用,抑制PRL的合成和分泌其一是直接興奮垂體PRL分泌細胞上的多巴胺受體,其二是間接興奮下丘腦的多巴胺受體而增加PIF的釋放,從而用來治療由高PRL血症引起的性功能減退、閉經、不育、PRL瘤以及產後泌乳的抑制和一些乳房病變。此外,溴隱亭使多巴胺不足引起的LH增高恢復正常,使增高的GH水平下降。它對大多數PRL瘤患者有效,能降低血清PRL,使腫瘤縮小,從而消除視野缺損和腦神經壓迫等症狀、恢復被抑制的性腺功能。
溴隱亭不僅能抑制PRL細胞合成PRL,還可抑制其DNA的合成、PRL細胞的增殖及腫瘤的生長,這是通過抑制PRLmRNA轉錄和PRL合成實現的。在治療的開始6周內,腫瘤細胞的胞吐現象減少,細胞質內PRL分泌顆粒增加,隨後減少,粗面內質網和高爾基體恢復正常,胞漿容積減少。治療6個月後,腫瘤細胞凋亡、腫瘤組織可見巨噬細胞浸潤、細胞間基質和膠原纖維增多。如在治療早期停藥則腫瘤可重新生長、PRL分泌顆粒增加。但長期治療後停藥,一般較少出現腫瘤復發。腫瘤縮小程度與血清PRL水平下降程度並不平行。
②用量及用法:溴隱亭在胃腸道內吸收率為25%~30%,並與口服劑量及血漿PRL峰值水平有線性關係。單次口服2.5mg,3h血清藥物濃度達到峰值,7h後降到最低點,11~14h後很難測到。溴隱亭的首過效應強,吸收的劑量僅有6.5%不被肝臟代謝。溴隱亭的一般治療劑量為2.5mg,2~3次/d,少數需要更大劑量。有效治療劑量與腫瘤大小及PRL水平無關。2.5mg的溴隱亭可抑制PRL水平14h,在有些患者其生物活性可維持在24h之久。大多數患者對溴隱亭的耐受性好。常見的副反應是噁心和體位性低血壓,偶爾伴有嘔吐。體位性低血壓多在治療開始時出現。與食物同服或開始時服1.25mg/d,並在隨後的7~14天內逐漸增加劑量至2.5mg,2~3次/d,可避免或減輕副作用。陰道放置溴隱亭片可取得和口服相似的療效。前者血循環中溴隱亭水平上升緩慢但最終峰值較高。單次陰道給藥,藥效可持續24h之久,且胃腸道反應較小。每天只需留置2.5mg。溴隱亭-LAR(Parlodel-LAR)是一種長效的注射用溴隱亭製劑,5h內血中溴隱亭達到峰值,副反應很少,12~14h內血清PRL水平降至基礎值的10%~20%,並能維持2~6周,腫瘤也很快縮小。但用量過大時,要注意副作用的發生。
 泌乳素瘤
泌乳素瘤長期溴隱亭治療可引起腫瘤血管周圍纖維化。長期治療微PRL瘤不影響以後手術治療的效果;對於PRL大腺瘤患者長期的溴隱亭治療(療程大於6~12周)可以因纖維化形成而減少以後手術完全切除腫瘤的機會,而且取得療效後如立即停藥可導致腫瘤重新增大,因此大腺瘤患者停藥必須慎重。可以逐漸減量並嚴密觀察血PRL,如每月2.5mg(或更小)時PRL不再增加或腫瘤不再增大時,可考慮停藥。
5%~10%的患者對溴隱亭不敏感(溴隱亭抵抗)。這不僅與腫瘤細胞表面D2受體表達減少有關,可能也涉及到受體轉錄後的拼接缺陷。用放射性標記的多巴胺D2受體配體使患者的腺瘤顯像,顯像程度越低,瘤細胞表面D2受體越小,可以此來預計患者對溴隱亭的反應。定期視野檢查是較靈敏的早期療效觀察方法,在有些大腺瘤的藥物治療早期,即使腫瘤無明顯縮小,視野缺損可先有明顯改善。
④副作用:少見的副作用有指(趾)端血管痙攣、鼻腔充血、頭痛、疲倦、腹痛、便秘等,一般在服藥後1~2個月內發生。此外還可引起如幻聽、幻覺、情緒變化等精神症狀,停藥72h後症狀可緩解。有報導溴隱亭可使原有精神分裂症患者的症狀加重,其他潛在的副作用有白細胞減少、血小板減小、肝炎、水腫、心肌梗死及室上性心動過速等。腫瘤縮小後可偶爾發生腦脊液鼻漏。
 泌乳素瘤
泌乳素瘤(3)其他藥物:
①培高利特(pergolide)主要用於治療Parkinson病,療效長(藥物可持續24h),是多巴胺D??受體選擇性的人工合成的麥角生物鹼衍生物。它與溴隱亭療效相當,每天劑量為50~150μg,每天服藥1次,從小劑量開始逐漸增量。不良反應與溴隱亭相似,部分對溴隱亭抵抗的患者對培高利特也不敏感。
②喹高利特(Quinagolide,商品名諾果寧)是人工合成的非麥角類多巴胺受治療有效。
2.手術治療手術治療包括經蝶竇手術治療和經額開顱手術切除術兩種方式。
(1)經蝶竇式可摘除早期發現的微腺瘤:經口腔或鼻-蝶竇途徑進入蝶鞍區進行選擇性腺瘤組織切除,保留正常垂體組織。手術成功率取決於外科醫師的經驗、操作技巧以及腫瘤的大小與是否存在鞍外侵犯及其程度。手術死亡率1%,手術遠期治癒率微腺瘤為50%~60%,大腺瘤約為25%。經蝶竇手術可在術後第1年內出現復發,術後復發率與腫瘤大小關係不大。Feigenbaum等對採用該術式的患者隨訪(平均期限為9.2年)結果表明,有51.8%的微腺瘤和48.2%的大腺瘤患者在術後不用溴隱亭,PRL可長期正常,手術治療總的復發率為32.7%。手術併發症包括腦脊液鼻漏、尿崩症、顱內感染、視覺系統損傷(較開顱術式少見)以及腺垂體功能減退等。由於手術減少了藥物治療的需求量,患者在術後對藥物治療的耐受性和抵抗性均會得到改善。
(2)經額開顱切除術:經額開顱切除術,其手術併發症多且危險性大,腫瘤不能被充分暴露,不易徹底切除,療效不滿意。由於對良性腺瘤進行外科手術和術後放射治療有可能使腫瘤惡性變或轉移,故藥物治療仍為首選,手術治療僅限於腦神經受壓明顯者及藥物治療效果不佳者。即使是直徑大於40mm的巨大腺瘤,也有60%的病例用溴隱亭治療後取得良好療效。
3.放射治療放射治療僅作為一種術後輔助治療手段。其降低PRL水平的速度慢,且恢復排卵性月經的療效不滿意,但可防止腫瘤進一步增大。垂體放療常用於外科術後未能獲得痊癒者。常用的放射總劑量為45Gy,每天1.8Gy照射垂體。垂體放療的併發症有下丘腦功能不全、腺垂體功能減退、視覺系統損害、腦血管意外、腦壞死、繼發性腦部惡性或良性腫瘤等。腺垂體功能減退中最常見為GH缺乏和繼發性性腺功能減退,次為ACTH缺乏及TSH缺乏。γ-刀或χ-刀治療垂體瘤,其對腫瘤的立體定位準確,療程短,因而對顱腦及下丘腦的損傷較少,臨床觀察表明γ-刀治療垂體瘤是安全有效的,在無周圍壓迫情況時可替代經蝶竇術後。但其療效是否優於常規放療有待進一步觀察確定。
總之,目前對3種治療方法所形成的共識是首選藥物治療,如恢復生育能力為主要治療目的,首選卡麥角林,在藥物治療效果差或有藥物抵抗時考慮經蝶竇手術治療;對於大腺瘤尤其是有腦神經壓迫症狀時也可首先考慮手術治療,術後輔以藥物治療或垂體放療,尤其是出現垂體卒中時,外科手術治療的預後優於保守治療;放療僅作為手術後的輔助治療手段。無論採取何種治療方案,必須定期監測PRL。
4.其他HSV1-TK轉基因治療在活體動物實驗中已獲得成功。用重組腺病毒作為載體使轉染的細胞表達l型單純皰疹病毒胸腺嘧啶激酶(herpessimplexvirustypelthymidinekinase,HSV1-TK)。HSVl-TK可將治療垂體瘤的藥物9-1,3-二羥-2-丙氧甲鳥嘌呤(ganciclovir,GCV)在動物體內轉變成GCV單磷酸鹽,後者被細胞激酶進一步磷酸化成GCV三磷酸鹽,從而發揮殺死垂體腺瘤的作用。GCV三磷酸鹽不但摧毀轉染的垂體瘤細胞,未轉染的瘤細胞也被破壞,正常腺細胞則不受損害。這種治療方法不但可以降低血漿PRL水平,也可使增大的垂體縮小,不影響血循環中其他腺垂體激素的水平。這種方法有望在將來進一步完善而套用於臨床。另外離體實驗發現松果體激素-褪黑素可抑制PRL基因的表達且腺垂體細胞上發現存有褪黑素MT2受體,表明褪黑素(或其類似物)也是一種有希望成為治療PRL瘤及高PRL血症的藥物。
5.PRL瘤患者妊娠期的處理育齡婦女PRL瘤患者,由於高PRL血症、
臨床表現
1.性腺功能減退和泌乳閉經泌乳綜合徵是女性PRL瘤的特徵性表現。患者開始往往表現為月經稀發、經量減少然後逐漸出現閉經。泌乳多為觸發性嚴重時可自發性一般為乳白色乳液。
2.腫瘤壓迫症狀
微腺瘤一般無該症狀巨大腺瘤和侵襲性大腺瘤常常會引起該症狀。頭痛是由於腫瘤壓迫硬腦膜導致。視野缺損、眼外肌麻痹等是侵襲性腫瘤侵犯兩側海綿竇壓迫動眼神經等引起。顳側視野缺損最為常見,是視交叉受壓所導致的。有部分垂體PRL瘤會以視野受損為首要表現。
3.男性PRL瘤
男性PRL瘤占PRL瘤的10%-27.8%。與女性PRL瘤相比,男性PRL瘤多為大腺瘤或巨大腺瘤,呈侵襲性生長,病理性有絲分裂活動相對較高,對手術、藥物及放射治療敏感性低,臨床治癒緩解率低,是垂體PRL腺瘤中的特殊類型。男性泌乳腺瘤患者就診時幾乎均有明顯的臨床症狀,其主要表現為以下幾個方面。①性功能障礙:主要表現為性慾低下、陽痿、不育和性腺機能減退等幾個方面。②視力下降和(或)視野缺損。③頭痛。④男性乳房發育(極少溢乳)。待病人意識到性功能減退而就診時候PRL瘤往往較大。因此就診時頭痛和視野缺損的發病率比女性要高得多。
4.其他症狀
部分患者可能會突然出現劇烈頭痛伴有噁心、嘔吐嚴重病例會出現急性視功能障礙眼瞼下垂和其他腦神經症狀甚至昏迷這是急性垂體卒中的表現需要急救處理。也有部分患者以隱匿性卒中起病單純表現為垂體前葉功能減退。
預後及預防
1.凡有臨床症狀的病人應該用藥物治療,糾正高泌乳素血症,抑制泌乳,恢復月經,預防可能形成的腺瘤或瘤體增大,預防或減輕骨質疏鬆,應定期隨訪。2.停用引起PRL水平升高的各種藥物。
流行病學
 泌乳素瘤
泌乳素瘤臨床上明顯的垂體腺瘤在總人口中的發病率估計為0.02%~0.25%。自免疫組織化學染色開展以來,以前診斷為嫌色細胞瘤的臨床病例中40%~70%為PRL瘤,臨床診斷的垂體PRL瘤,其中2/3是微腺瘤。泌乳素瘤(prolactinoma)和高泌乳素血症(hyperprolactinemia)是常見的下丘腦-垂體疾病。泌乳素瘤是高泌素血症最常見的病因,在垂體腺瘤中占50%~55%,女性居多,男性少見。臨床上,育齡婦女PRL瘤發病率最高,30多歲時為男性的14.5倍,進入絕經期後,男女間的發病率迅速縮小。妊娠使原有的PRL瘤明顯增大,可致頭痛、視交叉壓迫和動眼神經麻痹,且約10%的垂體PRL瘤是在妊娠後發生的。臨床上有症狀的泌乳素微腺瘤一般不會長成大腺瘤,血泌乳素(PRL)濃度升高也不明顯,甚至可以下降。部分腺瘤有侵襲性,以後出現腺瘤增大及血PRL增高,其原因尚不清楚。