原理
 CT
CTCT是用X射線束對人體某部一定厚度的層面進行掃描,由探測器接收透過該層面的X射線,轉變為可見光後,由光電轉換變為電信號,再經模擬/數字轉換器(analog/digitalconverter)轉為數字,輸入計算機處理。圖像形成的處理有如對選定層面分成若干個體積相同的長方體,稱之為體素(voxel)。掃描所得信息經計算而獲得每個體素的X射線衰減係數或吸收係數,再排列成矩陣,即數字矩陣(digitalmatrix),數字矩陣可存貯於磁碟或光碟中。經數字/模擬轉換器(digital/analogconverter)把數字矩陣中的每個數字轉為由黑到白不等灰度的小方塊,即像素(pixel),並按矩陣排列,即構成CT圖像。所以,CT圖像是重建圖像。每個體素的X射線吸收係數可以通過不同的數學方法算出。
相關術語
CT值
某物質的CT值等於該物質的衰減係數與水的吸收係數之差再與水的衰減係數相比之後乘以分度因素。物質的CT值反映物質的密度,即物質的CT值越高相當於物質密度越高。
即CT值=α×(μm-μw)/μw
α為分度因數,其取值為1000時,CT值的單位為亨氏單位(Hu)。人體內不同的組織具有不同的衰減係數,因而其CT值也各不相同。按照CT值的高低分別為骨組織,軟組織,水,脂肪以及氣體。水的CT值為0Hu左右。
空間解析度和密度解析度
前者指影像中能夠分辨的最小細節,後者指能顯示的最小密度差別。
 CT
CT層厚與層距
前者指掃描層的厚度,後者指兩層中心之間的距離。
部分容積效應
由於每層具有一定的厚度,在此厚度內可能包括密度不同的組織,因此,每一像素的CT值,實際所代表的是單位體積內各種組織的CT值的平均數。
窗寬與窗位
由於正常或異常的組織具有不同的CT值,範圍波動在-1000~+1000Hu範圍內,而人類眼睛的分辨能力相對有限,因此欲顯示某一組織結構的細節時,應選擇適合觀察該組織或病變的窗寬以及窗位,以獲得最佳的顯示。
薄層掃描
是指層厚為5mm或更薄層厚以下的掃描,用於觀察病變的細節。
發明
發明背景
 CT機
CT機自從X射線發現後,醫學上就開始用它來探測人體疾病。但是,由於人體內有些器官對X射線的吸收差別極小,因此X射線對那些前後重疊的組織的病變就難以發現。於是,美國與英國的科學家開始了尋找一種新的東西來彌補用X射技術檢查人體病變的不足。
1963年,美國物理學家科馬克發現人體不同的組織對X射線的透過率有所不同,在研究中還得出了一些有關的計算公式,這些公式為後來CT的套用奠定了理論基礎。
1967年,英國電子工程師亨斯費爾德在並不知道科馬克研究成果的情況下,也開始了研製一種新技術的工作。他首先研究了模式的識別,然後製作了一台能加強X射線放射源的簡單的掃描裝置,即後來的CT,用於對人的頭部進行實驗性掃描測量。後來,他又用這種裝置去測量全身,獲得了同樣的效果。1971年9月,亨斯費爾德又與一位神經放射學家合作,在倫敦郊外一家醫院安裝了他設計製造的這種裝置,開始了頭部檢查。1971年10月4日,醫院用它檢查了第一個病人。患者在完全清醒的情況下朝天仰臥,X射線管裝在患者的上方,繞檢查部位轉動,同時在患者下方裝一計數器,使人體各部位對X線吸收的多少反映在計數器上,再經過電子計算機的處理,使人體各部位的圖像從螢屏上顯示出來。這次試驗非常成功。1972年4月,亨斯費爾德在英國放射學年會上首次公布了這一結果,正式宣告了CT的誕生。這一訊息引起科技界的極大震動,CT的研製成功被譽為自倫琴發現X射線以後,放射診斷學上最重要的成就。因此,亨斯費爾德和科馬克共同獲取1979年諾貝爾生理學或醫學獎。而後,CT已廣泛運用於醫療診斷上。
發展階段
1972年第一台CT誕生,僅用於顱腦檢查;1974年製成全身CT,檢查範圍擴大到胸、腹、脊柱及四肢。
第一代CT機採取鏇轉/平移方式(rotate/translatemode)進行掃描和收集信息。由於採用筆形X射線束和只有1~2個探測器,所采數據少,所需時間長,圖像質量差。
第二代CT機將X線束改為扇形,探測器增至30個,擴大了掃描範圍,增加了採集數據,圖像質量有所提高,但仍不能避免因患者生理運動所引起的偽影(Artifact)。
第三代CT機的控測器激增至300~800個,並與相對的X射線管只做鏇轉運動(rotate/rotatemode),收集更多的數據,掃描時間在5s以內,偽影大為減少,圖像質量明顯提高。
第四代CT機控測器增加到1000~2400個,並環狀排列而固定不動,只有X射線管圍繞患者鏇轉,即鏇轉/固定式(rotate/stationarymode),掃描速度快,圖像質量高。
第五代CT機將掃描時間縮短到50ms,解決了心臟掃描,是一個電子槍產生的電子束(electronbeam)射向一個環形鎢靶,環形排列的探測器收集信息。推出的64層CT,僅用0.33s即可獲得病人的身體64層的圖像,空間解析度小於0.4mm,提高了圖像質量,尤其是對搏動的心臟進行的成像。
設備構成
CT儀設備主要有以下三部分:
 CT
CT①掃描部分由X線管、探測器和掃描架組成;
②計算機系統,將掃描收集到的信息數據進行貯存運算;
③圖像顯示和存儲系統,將經計算機處理、重建的圖像顯示在電視屏上或用多幅照相機或雷射照相機將圖像攝下。
圖像特點
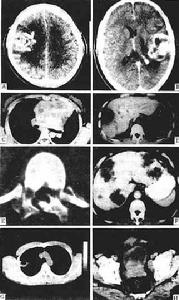 CT圖像
CT圖像CT圖像是由一定數目由黑到白不同灰度的像素按矩陣排列所構成。這些像素反映的是相應體素的X射線吸收係數。不同CT裝置所得圖像的像素大小及數目不同。大小可以是1.0×1.0mm,0.5×0.5mm不等;數目可以是256×256,即65536個,或512×512,即262144個不等。顯然,像素越小,數目越多,構成圖像越細緻,即空間分辨力(spatial resolution)高。CT圖像的空間分辨力不如X射線圖像高。
CT圖像是以不同的灰度來表示,反映器官和組織對X射線的吸收程度。因此,與X射線圖像所示的黑白影像一樣,黑影表示低吸收區,即低密度區,如含氣體多的肺部;白影表示高吸收區,即高密度區,如骨骼。但是CT與X射線圖像相比,CT的密度分辨力高,即有高的密度分辨力(density resolutiln)。因此,人體軟組織的密度差別雖小,吸收係數雖多接近於水,也能形成對比而成像。這是CT的突出優點。所以,CT可以更好地顯示由軟組織構成的器官,如腦、脊髓、縱隔、肺、肝、膽、胰以及盆部器官等,並在良好的解剖圖像背景上顯示出病變的影像。
CT圖像是層面圖像,常用的是橫斷面。為了顯示整個器官,需要多個連續的層面圖像。通過CT設備上圖像的重建程式的使用,還可重建冠狀面和矢狀面的層面圖像,可以多角度查看器官和病變的關係。
檢查方法
普通檢查
 CT檢查
CT檢查常稱為平掃或非增強掃描,指未行靜脈內注射造影劑或造影的掃描。一般常規先行平掃。腹部及盆腔普通掃描通常在掃描前口服一定量的對比劑充盈胃腸道,以增加胃腸等空腔臟器與周圍組織結構的對比度。
造影劑增強掃描
就是在掃描前由靜脈內注入水溶性有機碘造影劑後再行掃描的方法。注入方法可為滴注,也可為推注或兩者合用。增強掃描主要用於:發現平掃未顯示的病變;鑑別水腫與病變組織;進一步明確病變的大小以及與周邊組織的關係,為治療方案的擬定提供信息;為疑難病例提供進一步鑑別診斷的信息。
造影掃描
是先行器官或組織的造影,然後再行掃描的方法。例如向腦池內注入碘曲侖8~10ml或注入空氣4~6ml行腦池造影再行掃描,稱之為腦池造影CT掃描,可清楚顯示腦池及其中的小腫瘤。
臨床套用
診斷價值
 CT
CT由於CT的高分辨力,可使器官和結構清楚顯影,能清楚顯示出病變。在臨床上,神經系統與頭頸部CT診斷套用早,對腦瘤、腦外傷、腦血管意外、腦的炎症與寄生蟲病、腦先天畸形和腦實質性病變等診斷價值大。在五官科診斷中,對於框內腫瘤、鼻竇、咽喉部腫瘤,特別是內耳發育異常有診斷價值。
在呼吸系統診斷中,對肺癌的診斷、縱隔腫瘤的檢查和瘤體內部結構以及肺門及縱隔有無淋巴結的轉移,做CT檢查做出的診斷都是比較可靠的。
在心臟大血管和骨骼肌肉系統的檢查中也是有診斷價值的。
檢查範圍
一、頭部:腦出血,腦梗塞,動脈瘤,血管畸形,各種腫瘤,外傷,出血,骨折,先天畸形等;
二、 胸部:肺、胸膜及縱隔各種腫瘤,肺結核,肺炎,支氣管擴張,肺膿腫,囊腫,肺不張,氣胸,骨折等;
三、 腹、盆腔:各種實質器官的腫瘤、外傷、出血,肝硬化,膽結石,泌尿繫結石、積水,膀胱、前列腺病變,某些炎症、畸形等;
四、 脊柱、四肢:骨折,外傷,骨質增生,椎間盤病變,椎管狹窄,腫瘤,結核等;
五、 骨骼、血管三維重建成像;各部位的MPR、MIP成像等;
六、 CTA(CT血管成像):大動脈炎,動脈硬化閉塞症,主動脈瘤及夾層等;
七、 甲狀腺疾病:甲狀腺腺瘤、甲狀腺腺癌等;
其他:眼科及眼眶腫瘤,外傷;副鼻竇炎、鼻息肉、腫瘤、囊腫、外傷等。
套用局限
CT設備比較昂貴,檢查費用偏高,某些部位的檢查,診斷價值,尤其是定性診斷,還有一定限度,所以不宜將CT檢查視為常規診斷手段,應在了解其優勢的基礎上,合理的選擇套用。
優點
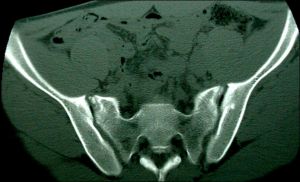 CT成像密度解析度高
CT成像密度解析度高1、密度解析度高,能更好地顯示由軟組織構成的器官。
2、是橫斷面圖,可連續掃描若干層,可作冠狀、矢狀重建。
3、由電子計算機重建的圖像,不與鄰近體層的影像重疊。
4、CT值可提供診斷參考價值。
缺點
1、圖像空間分辨力不如X線圖像高。
2、觀看橫斷面圖要有豐富的斷面解剖知識。
3、有一定的局限性,如累及黏膜層及肌層的胃腸道疾病等CT檢查容易漏診。
4、病變的密度與正常組織密度相近的病變,平掃易漏診,須增強掃描。
5、有X射線輻射影響。 2013年1月,美國權威雜誌《消費者報告》網站披露,一項研究顯示,很多人不重視甚至低估CT掃描的危害。而實際上,CT掃描中的輻射每年或可致2.9萬人患癌症 。