疫苗分類
HIV疫苗是一種生物製品,是指用微生物或其毒素、酶、人或動物的血清、細胞等製備的供預防、診斷和治療用的製劑。HIV疫苗包括HIV滅活疫苗、HIV減毒活疫苗、亞單位疫苗、活載體病毒蛋白疫苗、DNA疫苗等。
HIV滅活疫苗和HIV減毒活疫苗
 愛滋病疫苗
愛滋病疫苗在很多傳染病的預防工作中,都採用了針對病原體的滅活疫苗或減毒活疫苗來實現預防疾病感染的目的,因為此類疫苗能夠模仿具有生物活性的病毒,將整個病毒顆粒呈遞給免疫系統,能引起廣泛的免疫影響。科學家們曾試圖用同樣的方法來預防HIV感染。一些試驗結果亦證明:這種疫苗注入體內,可使病人血清HIV抗原轉陰,減慢疾病進展速度。但有人對這種疫苗的安全性表示懷疑,擔心這種疫苗引起感染,造成不良後果。有研究表明:用一株自然減毒的猴免疫缺陷病毒(SHIV)活毒株接種獼猴可以阻止毒性SIV毒株在成年和新生獼猴中致病,但不能預防病毒感染。至今難以證實HIV滅活疫苗能否有效的誘導機體產生細胞免疫應答。許多研究人員希望通過刪除對HIV的複製必不可少的基因來製備其變異缺陷株,使其在引起強烈免疫反應的同時又不會使人患上愛滋病,但還沒有取得有效的研究成果。
亞單位疫苗
亞單位疫苗即重組的病毒膜蛋白單體或多肽。由一種或一種以上HIV蛋白的非傳染性顆粒構成,有包裝的逆轉錄病毒核酸序列,故安全性良好。美國Vax.Gen公司研製的重組gp120蛋白疫苗是唯一已進入人體Ⅲ期臨床試驗的HIV-1疫苗。但該疫苗由於是單體重組蛋白,刺激產生的中和抗體譜較窄,抗HIV-1野生株的攻擊力有限。因此,為了提高該類疫苗的保護能力,需要繼續研製接近天然HIV-1的重組糖蛋白以及近一步了解膜蛋白結構及免疫侵入機制。
活載體病毒蛋白疫苗
將編碼病毒蛋白的基因插入其他活病毒或細胞基因組中並用之感染動物或人體,使外源基因在宿主細胞表達,可產生對基因產物及載體的免疫應答。活病毒載體包括痘苗病毒、桿狀病毒和腺病毒等。研究較多的是痘病毒疫苗。痘病毒疫苗在感染宿主細胞胞漿中複製,無致癌性,此類疫苗可誘導機體產生細胞免疫和體液免疫且疫苗易於生產和保存。但對其安全性問題仍應加以關注。HIV感染導致機體免疫抑制,若載體在體內變異,威脅患者本身的生命。已報導進入Ⅱ期臨床試驗的金絲雀痘病毒載體疫苗被證明可產生持久的體液免疫和細胞免疫應答。因鳥類痘病毒在人的細胞中沒有完整的複製周期,所以其安全性相對較好。
DNA疫苗
DNA疫苗被稱為繼完整病原體疫苗和基因工程重組蛋白疫苗之後的第3代疫苗,即將插入並表達目的抗原基因之質粒DNA經各種轉移途徑轉入機體細胞,借用宿主細胞的表達加工合成抗原分子。1992年,Tang等首先經鼠皮膚直接接種編碼外源蛋白的質粒DNA,發現這種免疫方式也能使機體產生抗體應答,證實“裸”DNA可以通過抗原表達作為免疫原。裸露的質粒DNA注入機體後,可以進入細胞並持續表達外源蛋白,從而有效地激發體液免疫和細胞免疫。它們在獼猴試驗上的有效性已經得到證實,通常可以阻止SIV引起的AIDS。通過這種直接體內注射的方法,免疫用蛋白質的抗原表位以一種能被宿主受體自然識別的方式產生出來,抗原肽的呈遞與自然感染相似,這一特性對於構象型抗原表位引起的保護性免疫尤為重要。這種疫苗兼有減毒活疫苗的有效性及亞單位疫苗的安全性,既像接種了活的病毒體一樣可以不斷表達抗原蛋白,又可方便的精選所需基因片段,激發理想的免疫應答。這種疫苗由於可以在機體細胞內表達抗原且具有較好的免疫原性,可誘導體液免疫應答和較強的細胞毒反應,同時它又可以製成多價疫苗,易於改造以適應於流行毒株,並且易於製備和保存,特別適合於開發中國家。基於以上種種優點,DNA疫苗是如今愛滋病疫苗研製的熱點,且已有HIV的DNA疫苗進入人體試驗階段。
研究意義
愛滋病簡介
 愛滋病疫苗
愛滋病疫苗愛滋病是一種全球性疾病,蔓延速度快,死亡率高。自1981年首次發現愛滋病以來,HIV的感染在世界範圍內迅速流行。至2002年底世界上至少有193個國家和地區發現有HIV感染者死亡,且其仍以每天感染15000人的速度快速擴展,其中95%以上的HIV感染者生活在開發中國家,中國HIV感染人數現已超過100萬。已造成全球累計6000餘萬人感染,2000餘萬人死於AIDS,愛滋病在非洲是首要死亡病因,而在全球範圍內則是第四大死亡病因。
當前治療水平
HIV/AIDS的流行對社會和經濟產生了極大的負面影響。直到21世紀還沒有針對HIV的特效治療方法,雖然高效抗逆轉錄病毒的治療方法(highlyactiveantiretroviraltherapy,HAART)已經在減輕患者痛苦、延長患者壽命等方面取得了一定的效果,但用於治療HIV感染的藥物只能控制病毒複製,不能徹底清除病毒,而且抗HIV藥物價格昂貴,具有較嚴重的副作用,藥物使用不當,也會誘發耐藥株的產生。因此,研製安全、有效的疫苗是控制HIV傳播的重要手段之一。HIV易感者通過接種愛滋病疫苗,發生免疫反應,從而產生對疾病的特異抵抗力,提高免疫水平,達到預防和治療HIV的目的。
疫苗的作用
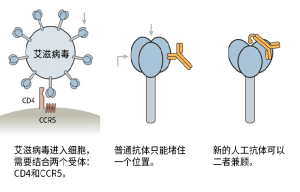
大多數經典疫苗的作用在於防止病原感染而發展成疾病,而不在於防止病原進入,但HIV則不同,因為即使很小量的感染都會導致AIDS,所以要求疫苗能產生高效價的中和抗體並有效地記憶,以清除所有進入的病毒。以下幾種現象表明愛滋病疫苗是可行的。首先,HIV病毒株大多是單一型,這就為疫苗誘導免疫反應提供了機會。另外,病毒有限制性結構和基因特徵,從而可進一步改善保護免疫力的識別機制。來源於高暴露但未感染者和長期無進展的免疫反應顯示HIV疫苗的可行性。在非人靈長類動物模型中有慢病毒感染受被動保護的例子同樣證明HIV疫苗是可行的。
感染日趨嚴重
迄今為止,全球HIV感染和AIDS日趨嚴重,抗HIV疫苗的研製也日益受到人們的重視,並取得了一些可喜的進展。如今在HIV疫苗研製中比較現實的目標是製備出的疫苗能在初始感染時降低其感染水平,並在以後能有效控制病毒複製水平,以減緩臨床病程進展。隨著人們對HIV的深入研究,HIV流行特點、流行株的克隆、測序和重配等基礎工作的完成,以及HIV病毒本身生物學特性尤其是基因變異情況的闡明,將不斷開發出新的更有效的疫苗,最終實現預防和治療AIDS的願望。
疫苗命運
 愛滋病疫苗
愛滋病疫苗最初,由VaxGen公司開發的疫苗AIDSVax,是HIV外膜糖蛋白gp120的重組體,雖然採用了B肝疫苗的成功經驗,但是在志願者中進行的試驗表明,該疫苗不能預防感染的發生,顯然,AIDSVax不能誘導產生廣譜的中和抗體。還有一種組合疫苗,先給予基礎劑量的vCP1521(一種重組的金絲雀痘病毒載體,SanofiPasteur公司開發),再同時給予加強劑量的病毒載體以及VaxGen公司的AIDSVax,從而可以既能誘導T細胞,又能誘導抗體的產生,這種疫苗目前正在泰國進行大規模的臨床試驗,其結果有望在2009年底公布。
一種成功的疫苗,應該能同時誘導產生廣譜的中和抗體以及細胞毒性T淋巴細胞。由於前者還存在很大的困難,所以有幾種研發中的疫苗是誘導細胞毒性T淋巴細胞的。在非人類的靈長類動物模型中發現,這類的疫苗雖然不能預防感染,但是能控制病毒的水平,減少早期胃腸道相關淋巴組織中CD4+T細胞的破壞,並延緩疾病的進展。此外,如果人類在HIV暴露之前就接種該疫苗,可能能夠減低感染的程度,因為疫苗能夠降低病毒的水平,而且,二代傳播的風險也可能會降低。但是有幾點必須注意。
首先,“T細胞疫苗”是否對人類的HIV有作用,尚未得到證明。到目前為止,只有一種T細胞疫苗進行過人體試驗,即Merck公司的MRKAd5HIV-1(gag、pol、nef)三價疫苗。共進行了兩項臨床研究,第一項是STEP研究(臨床試驗註冊號:NCT00095576),是在北美、南美、加勒比海和澳大利亞進行的;第二項是Phambili研究(NCT00413725),在南非進行的。由於STEP研究的數據表明,該三價疫苗不能預防HIV感染,也不能降低接種疫苗的志願者感染HIV後的病毒水平,所以兩項研究均不得不提前中止。出乎意料的是,對STEP研究中的數據進行析因分析還發現,接種疫苗者新發HIV感染甚至還高於安慰劑組。接種者當中,HIV感染的相對風險最高的,是在入組時未割過包皮,而且先天性獲得了病毒載體——腺病毒5的中和抗體的男性,而入組時割過包皮、沒有產生腺病毒5中和抗體的,其HIV感染風險則沒有明顯的增加。
此外,T細胞疫苗的免疫反應還因人而異,可能與HLA單倍型有明顯的關聯。因此,T細胞疫苗可能增強人體對HIV的自然免疫反應,而這要取決於個體的HIV單倍型。換句話說,此類的疫苗只對有“有利”HLA單倍型的個體有效。
第三,傳統的病毒疫苗,比如脊髓灰質炎、天花、麻疹,能夠保護接種者不發生感染,完全清除病毒,而且保護作用能夠一直持續。在人群中廣泛接種,可以減少感染人群的數量以及感染的傳播率。即使只在易感人群中接種,也能大大降低感染的傳播,這就是疫苗的群體保護效應。但是,HIV的T細胞疫苗不能預防感染,只能通過減低病毒的水平來延緩疾病的進展,那么雖然二代傳播的風險會降低,但不會阻斷。而且病毒複製在一定水平上仍然存在,HIV不可避免地會發生變異,從而最終仍會逃脫免疫的控制,增加二代傳播的風險。所以,任何一種T細胞疫苗的群體保護效應都是短暫的。
第一個T細胞疫苗在控制感染風險或病毒水平方面的失敗,迫使HIV疫苗的研發不得不重新尋找方向。
研製希望
2008年03月03日據英國廣播公司報導,HIV(愛滋病病毒)疫苗的研製工作已經有20年歷史了,雖然科學家為此付出了艱辛的努力,但這個世人渴望的疫苗卻遲遲不願上場。甚至有科學家稱,疫苗研製成功的希望“非常渺茫”。在參與疫苗研製工作中的所有科學家中,美國科學促進協會會長大衛·巴爾的摩教授充當了一個領頭羊角色。巴爾的摩在接受媒體採訪時向人們傳遞了一個令人沮喪的訊息。他表示,雖然一直在努力,但研製成功的希望卻“非常渺茫”。“1984年,我們被告知這樣一種觀點:既然已經發現了這種病毒,那對抗它的疫苗一定就躲藏在角落裡。然而,與發現這種病毒時相比,我們幾乎沒有向前前進一步。”
疫苗開發
人體為何不能在自然感染期間產生廣譜的中和抗體,如果能夠回答這一問題,將有助於開發有效的疫苗,誘導產生相應的抗體。而且,通過疫苗誘導的免疫反應必須要比自然感染誘導的免疫反應更為強效。單克隆抗體,也具備廣譜中和抗體的作用,雖然非常少,到21世紀為止還無法獲得,但是誘導單克隆抗體這一途徑對開發HIV疫苗可能是行之有效的。此外,研究者通過X線結晶技術發現了HIV是如何利用CD4受體進入細胞內的,以及廣譜中和抗體是如何結合於CD4的結合部位來有效中和HIV的,這一發現將有助於HIV疫苗的開發。
研究HIV包膜蛋白的三聚體結構是21世紀的一個研究熱點,有望得出一些新的研究思路。還有一個思路是,設計一種新型的包膜抗原,也就是在HIV的包膜蛋白上加上一個支架蛋白,從而可以保證HIV能夠被免疫系統識別並產生抗體。
通過誘導廣譜反應性細胞毒性T淋巴細胞和中和抗體開發的疫苗是不會有用的,除非這種疫苗所產生的效應,能夠在病毒潛伏下來之前這段非常短的時間窗內就能將其消滅。更加深入的了解HIV感染早期的機制,將會有助於闡明先天性免疫應答以及黏膜免疫應答在控制HIV感染中的作用,以及如何對這些作用進行調控,以拓寬根除病毒的時間窗,防止HIV進入胃腸道的淋巴組織。
人們可能無法開發出傳統意義上成功的HIV疫苗,因為有很多的科學難題需要解決。為了解決這些障礙和難題,科學家們必須再回到基礎研究中去,進行一些更深入、到21世紀為止疫苗開發中還未探討過的研究。對於HIV疫苗的開發,還要保持謹慎的樂觀態度,必須還要進行大量的基礎研究。
研究組織
中國愛滋病疫苗聯盟2009年3月,中國愛滋病疫苗聯盟(CAVI)在北京召開的第一屆中國愛滋病疫苗論壇上正式成立。該聯盟由中國國內從事愛滋病疫苗研究的幾十家研發單位自發組成,是中國第一個愛滋病疫苗研究組織。
在隨後舉行的亞洲愛滋病疫苗區域協商會議上,CAVI的發起人之一、中國疾病預防控制中心愛滋病首席專家邵一鳴向《科學時報》記者介紹道:“愛滋病疫苗的研製是一項艱巨的系統工程,不能僅僅依靠個別研究團隊在短時期內解決,要想有所作為,必須加強合作。CAVI就是中國疫苗研究隊伍團結在國家重大科技專項的旗幟下,開展協同攻關和參與國際合作的最佳平台。”
亞洲愛滋疫苗區域協會
亞洲愛滋病疫苗區域協商會議由世界衛生組織、聯合國愛滋病規劃署、全球愛滋病疫苗企業計畫、美國國立衛生研究院愛滋病研究辦公室和中國疾控中心共同舉辦。中國科學院院士曾毅向《科學時報》記者介紹,國際已開發國家都有各種愛滋病研究組織,同時又有全球性組織。他認為CAVI的成立一方面能夠聯合國內科學家,同時也有助於加強國際交流。
系列問題
儘管中國的愛滋病疫苗研究具有一定實力,但也存在一系列問題,如創新研究少、重複研究多、單一團隊研究多、合作攻關少、上游研發和下游開發脫節等,尚未形成國際上出現的大型聯合團隊。CAVI正是為了應對這些情況而成立的。據介紹,CAVI聯合了“十一五”規劃的重大科技專項中所支持的4個課題組和2個研究平台,基本覆蓋了中國研發愛滋病疫苗的主要科研人員。中國藥品生物製品檢定所細胞室主任王佑春向《科學時報》記者介紹,聯盟成立的目的,是確定今後中國愛滋病疫苗研製的發展方向,整合資源、減少重複性工作、開展創新性研究。他表示,聯盟還將建立起客觀統一的評價方法、管理方法和共享機制,保證國家經費的投入能夠獲得更好的效果。
臨床實驗
 愛滋病疫苗
愛滋病疫苗該批准進入二期臨床實驗的預防性愛滋病疫苗,是來自吉林大學、長春百克藥業有限責任公司、中國藥品生物製品檢定所、廣西壯族自治區疾病預防控制中心等單位科研人員從1996年開始著手研究的。
一期臨床實驗從2005年3月12日開始,在廣西進行,共有49名志願者接受了疫苗的注射。
二期臨床實驗仍在廣西進行,將有230名志願者在知情同意、保護受試者合法權益的情況下,開展一系列實驗研究。
研究進展
自然醫學 圖片
圖片2009年8月的《自然-醫學》雜誌上。9月24日,美國和泰國研究人員在泰國首都曼谷聯合宣布,一種新型試驗疫苗可使人體感染愛滋病病毒的風險降低31.2%。這是研究人員在泰國選取1.6萬多名志願者經過6年測試後得出的結果。這項名為RV144的項目,由美國軍、泰國公共衛生部等機構聯手從2003年開始實施。自2007年9月美國默克公司全球愛滋病疫苗人體試驗失敗之後,該項目成為全世界惟一一項萬人以上參與的大規模愛滋病疫苗臨床試驗。
早期試驗
2003年,數十名科學家對研製出的兩種愛滋病疫苗ALVAC和AIDSVAX分別進行了大規模的早期測試,結果兩種疫苗均未起到免疫作用,試驗宣告失敗。隨後,美國和泰國的研究者把兩種失敗疫苗的聯合作為新的研究方式,採用“初免-增強”(Prime-Boost)免疫策略,讓第一株疫苗ALVAC負責刺激免疫系統,使其做好攻擊愛滋病病毒的準備,第二株疫苗AIDSVAX則加強攻擊力度,負責增強免疫發應。RV144試驗正式開始於2003年10月,試驗對象是在泰國選取的1.6萬多名年齡在18歲至30歲的志願者。其愛滋病病毒檢測均為陰性,且其感染風險與普通人群的平均水平相當。其中,一組志願者被注射了聯合疫苗,另一對照組則只被注射了安慰劑。
8197名接受疫苗注射的志願者中,51人感染了愛滋病病毒,而在對照組的8198人中,有74人感染,也就是說,注射疫苗組感染風險降低了31.2%。
人體試驗
2011年加拿大首個愛滋病疫苗獲準開展人體試驗
2011年末,來自加拿大西安大略大學的研究人員表示,他們已經研究出了一種愛滋病病毒疫苗,利用基因改造技術製成的預防愛滋病全病毒滅活疫苗;與其他的疫苗不同,它使用到了整個愛滋病毒,而非其中的某一段基因或蛋白質。
2012年新進展
2012年3月6日[2],古巴專家在哈瓦那宣布,古巴研製的愛滋病疫苗已在老鼠身上試驗成功,並將轉入人體試驗。
研究小組負責人恩里克·伊格萊西亞斯在這裡召開的第29屆生物技術國際會議上向來自38個國家的600多名與會代表介紹古巴這一成果時說,他領導的小組研製的愛滋病疫苗名為HIV-1治療型疫苗,是以一種重組蛋白質為基礎,依靠遺傳工程技術研製成功的,疫苗尋求使肌體細胞對愛滋病病毒產生反應。
這種疫苗在老鼠身上的試驗已獲得成功,將於轉入人體試驗。人體試驗初期規模將“很小,並受到嚴密的監控”,試驗對象為“感染病毒初期”、“抗體呈陽性”的患者。
古巴全國約有1.54萬愛滋病病毒感染者,為世界上感染病毒最少的國家之一。自1986年發現首例愛滋病患者以來,古巴已有2580人死於此病。古巴衛生部官員說,古巴每年都撥款2億多美元,用於愛滋病的預防和宣傳以及愛滋病患者的治療。
指日可待
南非《星期日泰晤士報》稱,這個研究項目以祖魯語命名為“烏哈姆波”,意即“旅程”。項目負責人為威特沃特斯蘭德大學的格倫達·格雷博士。整個項目為期10年,耗資總額達1.25億美元。
疫苗突破
法國的研究團隊開發出一種快速排序HIV病毒的新科技,有望助力HIV疫苗的快速問世,完整的研究報表發表於《細胞化學生物》雜誌中。
產生抗體
2017年7月,強生公司宣布了全球首次HIV人體臨床試驗結果,該多中心,隨機,安慰劑對照,雙盲的I期/IIa期臨床試驗招募了393位健康志願者,這些志願者分別來自美國,盧安達,烏干達,南非和泰國,結果顯示,志願者對其HIV疫苗耐受性良好,並且100%產生了抗體。
猴子實驗
2018年12月27日,美國研究人員最近開發出一種新型愛滋病疫苗,猴子實驗顯示,接種這種疫苗能保護它們免受與人愛滋病病毒相似病毒的感染。他們針對愛滋病病毒蛋白質外殼上的弱點開發了這種疫苗,疫苗會引發免疫系統產生一種抗體,該抗體能夠攻擊病毒相關弱點,從而起到保護作用。
研究人員給一些恆河猴注射了不同劑量的新疫苗,其中一些猴子體內產生了高水平抗體,另一些猴子體內產生了低水平抗體。當面臨與人愛滋病病毒非常相似的猴免疫缺陷病毒時,體內產生高水平抗體的猴子能夠免受感染。這有助於確定今後使用這種疫苗的合適劑量。研究人員接下來計畫開展人類臨床試驗,爭取早日將這種新型疫苗投入套用。
疫苗的種類
| 在人類歷史上,曾經出現過多種造成生命和財產巨大損失的疫症,而在預防和消除這些疫症的過程中疫苗發揮了十分關鍵的作用。 |
| B肝疫苗 | 卡介苗 | 脊髓灰質炎疫苗 | 百白破疫苗 | A群流腦疫苗 | 麻疹疫苗 | 乙腦疫苗 | 麻腮風三聯疫苗 | 風疹疫苗 | 腮腺炎疫苗 | A肝疫苗 | 肺炎疫苗 | 水痘疫苗 | 麻風腮疫苗 | 流感疫苗 | 狂犬病疫苗 | 支氣管炎疫苗 | 流腦疫苗 | 傷寒疫苗 | 痢疾疫苗 | 宮頸癌疫苗 | 霍亂疫苗 | 愛滋病疫苗 | 甲型H1N1流感疫苗 | 風疹疫苗 | 麻疹疫苗 | 百白破疫苗 | 乙腦疫苗 | 流腦疫苗 | 狂犬疫苗 | 腮腺炎疫苗 | HIB疫苗 | 輪狀病毒疫苗 | 風疹疫苗 | B型肝炎疫苗 | 肺炎鏈球菌疫苗 | 肺炎球菌疫苗 | 口服痢疾活疫苗 | 傷寒VI多糖疫苗 | 炭疽活疫苗 | 流行性出血熱疫苗 | 狂犬病疫苗 | 水痘減毒活疫苗 | 流行性感冒疫苗 | 輪狀病毒疫苗 | A肝疫苗 | 風疹疫苗 | 麻風腮疫苗 |