病因
 急性腎小球腎炎
急性腎小球腎炎孕婦合併急性腎炎的原因與非孕婦相同。急性腎炎的發病大多由鏈球菌感染後引起的免疫反應所致。從發病機制上屬於一種免疫複合物型腎炎。一部分病人由其他細菌感染(如肺炎球菌、葡萄球菌、腦膜炎雙球菌等細菌引起的感染)或病毒感染(如腮腺炎病毒、蕁麻疹病毒)引起。
發病機制
 細胞圖
細胞圖(1)腎臟血流及腎血漿流量:腎臟內血液流動在兩個主要部位碰到阻力即腎小球進球微動脈(又稱進球小動脈)和出球微動脈(又稱出球小動脈)。主動脈和進球微動脈之間的壓力差約為4.6kPa(35mmHg),即從13.3kPa(100mmHg)降到8.7kPa(65mmHg)而出球微動脈和腎小管周圍毛細血管之間也有類似的下降,從8.7kPa(65mmHg)降到2kPa(15mmHg)。腎臟皮質血流量占腎臟總血流量之80%~90%,而腎髓質占10%~20%在各種應激情況下腎皮質部的腎血流可以發生轉向,以便調節鈉的排出。在出血、休克情況下,通過進球微動脈的血管收縮增加了腎血管的阻力,以便更多的血液供應生命中樞,而出球微動脈阻力下降以便維持腎小球濾過壓。從妊娠早期開始,腎血漿流量持續增加達足月,整個妊娠期約增加25%。
(2)腎小球濾過率:在妊娠第2個月開始腎小球濾過率即有增加,最高達50%,持續到孕37~38周以後逐漸下降,產後恢復到妊娠前水平。
(3)妊娠期體位和腎功能:正常直立體位時,細胞外液移向下肢激發交感神經系統,使周圍血管阻力增高而維持了血容量。通過交感神經張力及循環兒茶酚胺的增加使中心血容量相對下降這時腎臟進球微動脈的球旁細胞釋放腎素,因而使血管緊張素升高,刺激醛固酮分泌促進腎小管對鈉的再吸收,所以減少了鈉及水分的排泄。Assali等認為孕婦對直立體位的反應更為敏感,使尿流及腎小球濾過率降低。Pritchard等通過側臥及非孕婦女的對照,發現孕婦仰臥位使水、鈉的排泄明顯下降。Baird等研究發現孕晚期孕婦仰臥位使右腎排泄明顯減少,提示了子宮機械性壓迫的危害性。所以在估計腎功能時應考慮孕婦體位的作用當孕晚期要使孕婦利尿及排鈉時,患者應取側臥位。
(4)肌酐和尿素氮:血清肌酐與血尿素氮的水平反映了腎小球濾過率。妊娠期尿素和肌酐的產量沒有很大的改變但由於妊娠期腎小球濾過率增加,血清肌酐和血尿素氮的水平可下降。正常血清肌酐值在非妊娠期為(53.0±12.4)μmol/L[(0.6±0.14)mg/dl],在妊娠期下降到(40.7±11.5)μmol/L[(0.46±0.13)mg/dl]。血尿素氮也有類似的下降,正常值在非妊娠期為(4.6±1.1)mmol/L[(13±3)mg/dl],妊娠期為(2.9±0.5)mmol/L[(8.2±1.3)mg/dl]。因此在非妊娠期為正常值,到妊娠以後即提示為腎功能不全。
(5)尿酸清除率:正常妊娠時腎小球濾過率增加引起尿酸清除率的增加,所以血清尿酸濃度下降到178.5~208.2μmol/L[(3.0~3.5)mg/dl]。
2.目前認為本病系感染後的免疫反應引起理由如下:
(1)鏈球菌感染後的急性腎小球腎炎一般不發生於鏈球菌感染的高峰而在起病1周或2~3周發病符合一般免疫反應的出現期。
(2)在急性腎小球腎炎的發病早期,即可出現血清總補體濃度(CH50)明顯降低,分別測各補體值,發現濃度均有下降,但其後C3、CH50降低更明顯表示有免疫反應存在補體可能通過經典及旁路兩個途徑被激活。血循環免疫複合物常陽性。
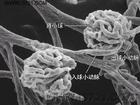
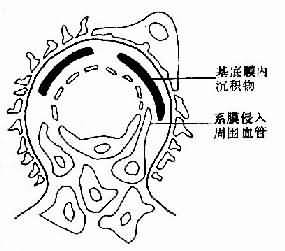
(3)Lange等用螢光抗體法曾發現在腎小球系膜細胞中及腎小球基底膜上有鏈球菌抗原,在電鏡下觀察到腎小球基底膜與上皮細胞足突之間有緻密的塊狀駝峰樣物存在,內含免疫複合物及補體。患者腎小球上IgG及C3呈顆粒狀沉著。患者腎小球中有補體沉著、多形核白細胞及單核細胞浸潤,表明這三類炎症介導物質進一步促進了病變的發展巨噬細胞增殖在病變發展中也起重要作用。NF-κB核轉錄因子在免疫系統的細胞中起關鍵性作用,NF-κB調節涉及腎小球腎炎發病機制中許多致炎性細胞因子和細胞黏附分子基因轉錄。
(4)CosimoStambe等用免疫染色發現感染後腎小球腎炎病人腎小球固有細胞中P-P38增加10倍,有助於中性粒細胞浸潤。
 妊娠合併急性腎小球腎炎
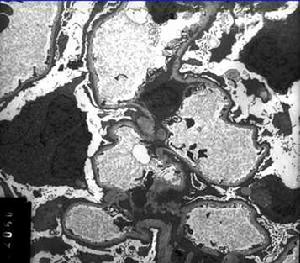
妊娠合併急性腎小球腎炎大部分患者恢復較快,上述變化在短期內可完全消失,少數患者腎小球毛細血管蒂部間質細胞增殖及沉積物消失需歷時數月或更長,少數患者病變繼續發展,腎小球囊上皮細胞增殖較為明顯並可與腎小球毛細血管叢粘連局部形成新月體,巨噬細胞增殖也可形成新月體,逐漸轉入慢性。在嚴重的病例,進球小動脈及腎小球毛細血管可發生纖維素樣壞死及血栓形成,或上皮細胞和巨噬細胞顯著增殖,可轉變為新月體性腎炎,短期導致腎功能衰竭。
病變主要在腎小球引起血尿、蛋白尿、腎小球濾過率下降,導致鈉、水瀦留,而腎小管功能基本正常,表現為水腫、高血壓,嚴重時可致左心衰竭及高血壓腦病。
症狀
 妊娠合併急性腎小球腎炎
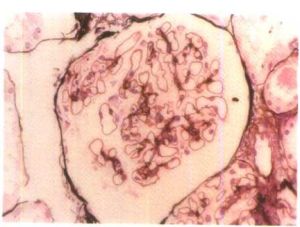
妊娠合併急性腎小球腎炎妊娠期急性腎炎多見於妊娠早期和年輕的孕婦,常於扁桃體炎、鼻竇炎、猩紅熱及癤病後10~20天出現高血壓、水腫和血尿患者主訴乏力、頭痛噁心及嘔吐。可進一步合併急性肺水腫、急性腎功能衰竭或高血壓腦病。
併發症:
1.心力衰竭常發生於急性腎小球腎炎起病後的第1~2周內。起病緩急、輕重不一。少數嚴重病例可以急性肺水腫而突然起病,而急性腎小球腎炎的其他表現可能完全被掩蓋。出現急性肺水腫的原因與正常的肺循環中肺動脈低阻力、低壓力及大流量有關,還與肺組織結構疏鬆、胸腔內負壓等因素有關。急性腎小球腎炎時全身呈充血狀態,血容量增大,而肺循環對容量擴張的儲備能力遠較體循環小。動物實驗證明血漿蛋白正常者則左心房壓力僅需1.33kPa(10mmHg)即可引起肺水腫X線檢查發現早期即可有心影增大,甚至在臨床症狀不明顯者經X線檢查證明也具有此改變,有時也可見少量胸腔及心包積液。心力衰竭病情常危急,但經積極搶救並獲較好利尿效果後可迅速好轉,擴大的心臟可完全恢復正常,唯心電圖T波改變有時需數周才能恢復。
2.高血壓腦病高血壓腦病是指血壓急劇增高時出現的以神經系統症狀,如頭痛、嘔吐、抽搐及昏迷為主要表現的綜合徵其發病機制一般認為在全身性高血壓基礎上腦內阻力小血管自身調節紊亂,導致發生缺氧及程度不等的腦水腫所致。多與嚴重高血壓有關,有時血壓可突然升高而發病,不一定與水腫嚴重程度相平行。在臨床上於發病前後腦血管造影檢查可證實有顯著的動脈痙攣現象,發作時眼底檢查有顯著的動脈痙攣。臨床高血壓的程度與腦症狀的有無或輕重並不完全平行,可以認為全身性高血壓在本症發作中雖起重要作用,但不是唯一的因素腦水腫是一種繼發的改變而不是基本原因,腦水腫一旦形成後則腦缺氧加重,可形成惡性循環,加之急性腎小球腎炎時本已有水、鈉滯留腦水腫更易形成。
高血壓腦病發生於急性腎小球腎炎病程的早期,一般在第1~2周內,平均在第5天。起病較急發生抽搐、昏迷前病人的血壓急劇增高,訴頭痛、噁心嘔吐,並有不同程度鶒的意識改變,出現嗜睡、煩躁等。有些病人還有視覺障礙,包括暫時性黑矇。神經系統檢查多無定位體徵,淺反射及腱反射可減弱或消失,踝陣攣可陽性,並可出現病理反射部分重症病人可有腦疝徵象,如瞳孔變化、呼吸節律紊亂等。眼底檢查除常見廣泛或局部的視網膜小動脈痙攣外,有時或可見到視網膜出血、滲出及視盤水腫等。腦電圖檢查可見一過性火罐網的局灶性紊亂或雙側同步尖慢波,有時節律性較差,許多病例兩種異常同時存在。腦脊液檢查外觀清亮,壓力和蛋白質正常或略增,偶有少數紅細胞或白細胞。
3.急性腎功能衰竭重者每天血尿素氮上升3.6mmol/L每天血肌酐增加44.2μmol/L血肌酐可>309.4μmoL/L,出現急性腎功能衰竭。
診斷:
典型病例於咽峽部、皮膚等處鏈球菌感染後發生水腫血尿、蛋白尿等症狀診斷多無困難一般鏈球菌感染後急性腎小球腎炎火罐網的診斷至少以下列三項特徵中的兩項為依據:①在咽部或皮膚病變部位檢出可致腎炎的M蛋白型β溶血性鏈球菌A組;②對鏈球菌胞外酶的免疫反應-抗鏈球菌溶血素“O”(ASO)、抗鏈球菌激酶(ASK)抗脫氧核糖核酸酶B(ADNAaseB)抗輔酶I酶(ANADase)、抗玻璃酸酶(AH)有一項或多項呈陽性咽部感染後ASO增高,皮膚感染後AHADNAase和ANADase反應陽性;③C3血清濃度短暫下降,腎炎症狀出現後8周內恢復正常。症狀不明顯者必須詳細檢查,特別應反覆檢查尿常規方能確診。
鑑別診斷:
本病應與下列疾病鑑別。
1.其他腎小球腎炎所表現的急性腎炎綜合徵無論是原發或繼發腎小球腎炎,在上呼吸道感染後都可誘發其活動性,出現急性腎炎綜合徵的症狀應與鏈球菌感染後的腎小球腎炎鑑別。非鏈球菌感染後的腎小球腎炎包括感染後心內膜炎、分流性腎炎、敗血症、肺炎球菌性肺炎、傷寒、二期梅毒、腦膜炎球菌血症,病毒和寄生蟲感染後腎小球腎炎。繼發性者包括多系統疾病:系統性紅斑狼瘡、血管炎、過敏性紫癜等。可呈現急性腎炎綜合徵特徵的非原發性腎小球疾病主要包括血栓性血小板減少性紫癜、溶血性尿毒綜合徵、動脈硬化栓塞性腎病和急性過敏性間質性腎炎。繼發性者常有其他系統症狀有疑難時可做腎活組織檢查,可能對診斷有幫助。
2.少數鏈球菌感染後腎小球腎炎表現為腎病綜合徵,應與其他腎病綜合徵鑑別。
3.急進性腎小球腎炎急進性腎小球腎炎起病常和急性腎小球腎炎相似,然而治療及預後均不同,故對症狀嚴重、病情急劇惡化者要高度警惕,需要時做腎活檢以明確診斷。
治療
 妊娠合併急性腎小球腎炎
妊娠合併急性腎小球腎炎1.休息妊娠期急性腎炎孕婦應完全臥床休息。應避免受寒受濕以免寒冷引起腎小動脈痙攣,加重腎臟負擔。
2.飲食控制宜低鹽、低蛋白飲食。每天入量限制在1000ml以內成人蛋白質每天宜在30~40g,以避免加重腎臟負擔。
3.控制感染肌注普魯卡因青黴素,每天80萬U,10~14天。
4.對症處理水腫及少尿者給以利尿劑;高血壓及高血壓腦病者給以肼屈嗪等降血壓藥物;急性心力衰竭時,主要治療是減少循環血量,靜脈注射速尿;如肺水腫明顯者可注射鎮靜劑及嗎啡;有腎功能衰竭時按腎功能衰竭處理。
5.產科處理急性腎炎輕症者可以繼續妊娠;如果腎臟病變繼續發展病程持續2周以上則應終止妊娠。
預後
 |
預防
增強體質,改善身體防禦功能,保持環境衛生,以減少上呼吸道感染、咽峽炎、扁桃體炎等疾患。要注意清潔,減少膿皮病發生。在上述疾病發生時應積極治療,並採用清除慢性感染灶如屢發的扁桃體炎、鼻竇炎等在流行鏈球菌感染時,可使用抗生素預防以減少發病。近年來急性腎小球腎炎發病率已較前下降。
