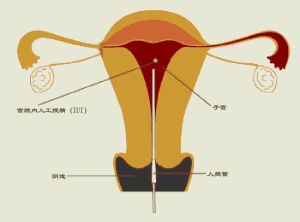
簡要概述
 人工授精
人工授精 歷史發展
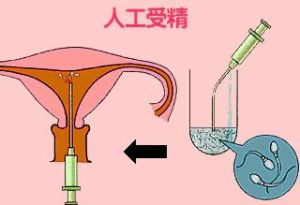 人工授精
人工授精 現狀分析
大致情況
據研究統計,集中在可孕高峰日前後同房,可使75%的婦女在2.76個月經周期內受孕,無生育障礙的夫婦月平均受孕成功率為27% 在醫學技術高速發展的當今,權威文獻上的記載是人工授精的成功率僅為17% 試管嬰兒也就是人工受精(請注意“授”“受”一字之差)的平均成功率才37% 。近來人們熱衷於“宮腔內人工授精”;但效果與結局並不樂觀。“宮腔內人工授精”並不一定能提高受孕率。精液注入宮腔後不僅能引起激烈應激反應以致子宮痙攣性收縮,產生劇烈腹痛、噁心,甚至低血壓等反應,從而導致受孕失敗。還有可能激活免疫反應,造成免疫性不孕症,更加不易懷孕。需要解決的實際問題很多的,小心走彎路。
各國現狀
目前,世界上人工授精已相當普遍。據估計,美國每年約有5000-10000名人工授精的嬰兒誕生。例如,1980年,洛杉磯一位41歲未婚女心理學家用一諾貝爾獎金獲得者貢獻的精液妊娠,產下一男被稱為“諾貝爾嬰兒”。歐美的人工授精已引發了一些社會問題:英國有“缺德醫生、生子三千”的案例;美國也有類似案例:一醫生用自己的精液給數百人授精,被判入獄二百餘年。中國台灣省人工授精已相當廣泛。近年來,中國大陸這方面的工作也越來越多。不過,中國衛生部明確規定:醫務人員不得向單身婦女實施輔助生殖技術,包括利用精子庫。各地的精子庫都必須經過嚴格的檢查,由國家衛生部統一審批並且定期複查。臨床套用
人工授精技術目前是治療由男性原因造成不孕的最好技術,但是此項技術對醫院的資質是有著嚴格要求的。目前在華中地區能開展此項技術的有武漢黃浦,湖北省婦幼、同濟等多家三甲醫院。主要費用
人工授精的費用根據不孕患者的不同情況而定,和 醫院的性質有一定的關係,不過總共費用一般都在幾千元左右,在費用上,一般患者都可以承受。適應人群
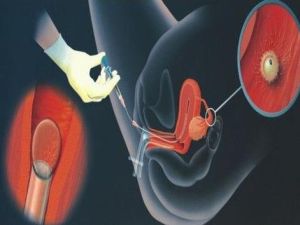 人工授精
人工授精 詳細就診
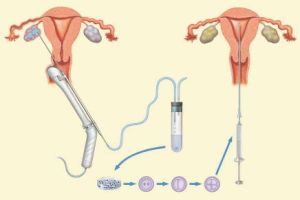 人工授精
人工授精 做人工受精夫婦到醫院門診就診,確定哪些人適合做AIH、哪些人不適合做AIH,男方和女方是否適合做人工受精的情形。 第二步門診就診,由主診醫生指導進行AIH準備
人工受精之前包括男方和女方的檢查;夫婦雙方需準備的材料,如雙方身份證,結婚證,有效生育證明(如 準生證);人工受精之前的注意事項。 第三步醫院就診,安排進行AIH助孕治療簽署治療知情檔案,在進行治療前,夫婦雙方必須攜帶原件及複印件各一份,共同到醫院簽署相關同意書及其他檔案,同時醫生也會告知相關注意事項及治療方案。擬定排卵周期方案及進行AIH助孕治療注意事項。 第四步醫院就診,誘發 排卵
自然周期:一般不用藥物誘發排卵;促排卵周期:在卵泡直徑達到18mm,且尿LH陰性時,注射HCG誘發排卵。 第五步醫院就診,人工授精
1.男方取精:患者夫婦按醫生預約的時間到醫院,男方需攜帶身份證和結婚證原件,經醫生核對後,手淫取精。
2.人工授精:醫生在實驗室中將男方精液處理完畢,女方按醫院要求進入手術室進行人工授精,手術一般10分鐘即可完成,術後在觀察室中臥床休息30分鐘。 第六步生殖中心就診,複查
患者按醫生預約的時間到醫院B超監測是否排卵,若排卵,部分患者會給予黃體支持治療。少數病人可能出現不排卵黃素化,則此周期助孕無效。
具體分類
根據所用精液不同的來源,可分為三類:1.夫精人工授精:用丈夫精液進行的人工授精。2.供精人工授精:用他人的精液進行的人工授精,稱他精人工授或供精人工授精。 根據人工授精貯存時間的長短,可分為二類:1.鮮精人工授精,是指精液離體後儘快進行處理,並進行人工授精。優點是較簡便,成功率較高 ,缺點是有傳染疾病的可能。主要用於夫精人工授精。
2.凍精人工授精,是指精液離體後採用一種特殊的辦法進行超低溫冷凍保存(一般保存在-170℃ 液氮罐中),當需要時將冷凍精液復溫後進行人工授精。缺點是成功率較低,需要較複雜的儀器設備 ;優點是安全。根據授精部位的不同,可分為六類:
1.陰道內人工授精;2.宮頸內人工授精;
3.宮腔內人工受精;
4.腹腔內人工授精;
5.卵泡內人工授精;
6.經陰道輸卵內人工授精。
受精過程
首先,需對接受人工受精的不孕女性做詳細的婦科檢查,檢查內外生殖器是否正常、子宮內膜活檢腺體分泌是否良好、雙側輸卵管是否通暢等,若這些都正常,才具備接受人工受精的條件。然後需要估計排卵日,以選擇最佳的受精時間。
常用的估計排卵日的方法包括測定基礎 體溫、宮頸粘液(一般在排卵前4-5天出在女方估計排卵期前,贈精者或丈夫經手淫取出精液,需對精液進行化驗,若結果顯示精液密度及活動度正常,待其精液液化後,用 注射器或導管將精液注入陰道、子宮頸周圍及子宮頸管內。女方臥床休息2-3小時使精液不致排出現),或接近排卵日連續測定尿黃體生成素的峰值,或連續陰道超音波檢查等。每位女性在一個 月經周期中可進行3次人工受精,即在排卵日前3天開始,若按小時計算,即在排卵日前72小時、24小時和排卵後24小時各進行一次,若在一個月經周期中未能受孕,可連續做幾個周期。必要時可用藥物誘導排卵和調整好排卵期,以提高受孕率。判定人工受精的成敗一般以12個周期為界。
檢查項目
 身體檢查
身體檢查 1.女性內分泌功能檢查:血清內分泌激素的測定:垂體卵泡刺激素(FSH)、黃體生成素(LH)、雌二醇(E2)、孕酮(P)、睪酮(T)、催乳素(PRL)。
2.B超檢查:在婦科檢查的基礎上,必須還要檢查產歸的陰道B超檢查,以便進一步了解子宮和雙附屬檔案的情況。
3.子宮腔鏡檢查:如果B超檢查中發現宮腔內有異常回聲者,必須進行宮腔鏡檢查,以備確診是否病變;曾經有反覆刮宮、 清宮、 人工流產術等這些反覆的宮腔操作史的,儘量在進行IVF前進行宮腔鏡檢查,以排除異常繼發性宮腔疾患。
4.傳染性疾病的檢查:包括各種 病毒性肝炎、B肝兩對半、生殖器官的支原體、衣原體,感染五項綜合症,其中還包含弓形蟲、風疹病毒、巨細胞病毒、單純皰疹(Ⅰ、Ⅱ型病毒),梅毒篩查(如RPR),愛滋病篩查(如抗HIV)等。
5.重要器官功能的檢查:其中包括血常規、 尿常規、 肝功能、 腎功能檢查、胸 透或胸部X光照片、子宮頸塗片等檢查。
女性檢查
人工授精前女方要做的檢查:除了進行常規體檢外,一般要進行排卵檢測,以了解排卵功能、確定人工授精的最佳時機;生殖激素的檢測可以幫助診斷多囊卵巢、卵巢早衰、高泌乳素血症、低促性腺激素導致的無排卵,聯合尿LH檢測方便而可靠;檢查輸卵管的通暢性的簡單而初步的方法是輸卵管通液術;免疫因素的檢查包括精子與宮頸粘液接觸實驗、血清抗精子抗體的檢測、抗卵巢抗體、抗子宮內膜抗體和抗HCG抗體等。男性檢查
人工授精前男方要做的檢查:男方需行全面的體格檢查,醫師將要求男方提供幾份精液進行分析或進行其它試驗如精子抗體試驗和精子活動力測定,也可能給男方檢查人類免疫缺陷病毒(HIV)、乙型和C型肝炎病毒及性病等。最佳時間
提高人工授精成功率的關鍵之一是選擇準確的授精時間:排卵前48小時至排卵後12小時內人工授精最容易成功。 常用的檢測方法有:1.基礎體溫(BBT)測定:即機體在靜止狀態下的體溫。將月經周期每日測量的基礎體溫記錄,畫成曲線,進行觀察。卵泡期基礎體溫較低,排卵日最低,排卵後至下次月經前1~2天,或月經當天,體溫恢復正常。
2.宮頸粘液檢查:排卵時,宮頸粘液稀薄透明,粘液絲可拉長達10cm以上。排卵後宮頸粘液變得渾濁、粘稠,拉絲度降低。排卵前宮頸粘液塗片可見羊齒樣結晶。
3.激素測定預測排卵:排卵前的黃體生成素峰值可預測排卵時間。
4. B超監測卵泡的發育和子宮內膜厚度。
精液來源
原配丈夫的精液 精子
精子 供者精液與原配丈夫精液混合在一起。主要用於患 少精症的丈夫。由於有原配丈夫精液,可以在夫婦的心理上有所安慰。不過,我國各大醫院均不開展混合精液人工授精。精子懸液
將精子標本特殊處理,使之體積減少,活動精子數量增高,炎症細胞、抗精抗體等抑制生育力物質以及前列腺素含量下降,以適合特殊授精需要。
基本過程
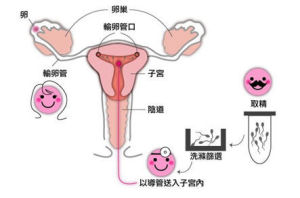
1.首先需對接受人工授精的不孕女性做詳細的婦科檢查,檢查內外生殖器是否正常、子宮內膜活檢腺體分泌是否良好、雙側輸卵管是否通暢等,若這些都正常,才具備接受人工授精的條件。2.然後需要估計 排卵日,以選擇最佳的授精時間。常用的估計排卵日的方法包括測定基礎體溫、宮頸粘液(一般在排卵前4-5天出現),或接近排卵日連續測定尿黃體生成素的峰值,或連續陰道超音波檢查等。 3.在女方估計排卵期前,贈精者或丈夫經手淫取出精液,需對精液進行化驗,若結果顯示精液密度及活動度正常,待其精液液化後,用注射器或導管將精液注入陰道、子宮頸周圍及子宮頸管內。
4.女方臥床休息2-3小時使精液不易被排出。
採集順序
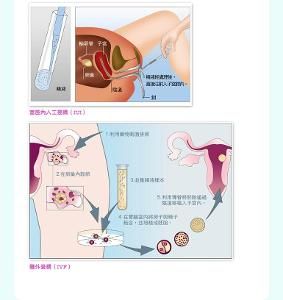 人工授精
人工授精 (2)丈夫的精液未採集時,就要在醫院採取。如果丈夫存在少精、弱精的情況,需要將活力低、畸形的精子過濾除去,將優質精子保留,與妻子卵子結合。
(3)採集了丈夫的精液後,妻子和接受 妊娠時的定期檢查一樣,仰躺在內診台上。 (4)醫生使用內診用的器具擴大陰道。然後用人工授精注射器吸取精液,由子宮頸管慢慢地將精液注入子宮內(目前醫院在進行人工授精時,會先採取一系列方法,再注入子宮,以減少感染及子宮抽痛的副作用,很少有人直接將精液注入子宮)。
以上就是人工授精的順序,精液注入子宮內只需2-3分鐘,當然不會感覺痛苦。 提高人工授精成功率的關鍵之一是選擇準確的授精時間:排卵前48小時至排卵後12小時內人工授精最容易成功。 常用的檢測方法有:
1、基礎體溫(BBT)測定:即機體在靜止狀態下的體溫。將月經周期每日測量的基礎體溫記錄,畫成曲線,進行觀察。卵泡期基礎體溫較低,排卵日最低,排卵後至下次月經前1~2天,或月經當天,體溫恢復正常。
2、宮頸粘液檢查:排卵時,宮頸粘液稀薄透明,粘液絲可拉長達10cm以上。排卵後宮頸粘液變得渾濁、粘稠,拉絲度降低。排卵前宮頸粘液塗片可見羊齒樣結晶。 3、激素測定預測排卵:排卵前的黃體生成素峰值可預測排卵時間。
4、B超監測卵泡的發育和子宮內膜厚度。
成功因素
 人工授精
人工授精 人工授精的成功率取決於以下幾個因素:
第一、不育的原因是非常重要的,有良好的精子計數和活動力但不能性交的男性,其人工授精成功的機會明顯高於精子有異常的男性。第二、女方的年齡因素也起著重要作用。如果女方超過35歲,其懷孕機會顯著降低。
第三、排卵的可預見性也很重要。月經越規律,懷孕的成功率越高。
第四、子宮內膜異位症或盆腔感染史或 輸卵管疾病減少成功率,但既往曾懷孕者成功率較高。
總而言之,在每月進行的人工授精中 ,每一周期的懷孕成功率大約在10%到15%。
相關指導
如何提高成功率
 人工授精
人工授精 必要時可通過 B超檢查,以了解排卵情況。人工授精最適宜的時機是宮頸粘液分泌最多的排卵前期,一般每個月經周期中進行3次人工授精,即在排卵日前3天開始,隔一天做一次,若按小時計算,即在排卵日前72小時、24小時和排卵後24小時各進行一次,若在一個月經周期中未能受孕,可連續做幾個周期。必要時可用藥物誘導排卵和調整好排卵期,以提高受孕率。
男方在做人工受精前最好調理一段時間,提高一下精子質量,對提高受精的成功率有非常大的幫助。
研究發現, 微量元素尤其是鋅、硒兩種元素對男性的生殖健康有著舉足輕重的作用,有效合理的補充對提高精子質量、改善男性不育症能起到很好的預防和輔助治療的效果。鋅元素可以維持和助長男性性機能、提高精子數量。缺鋅會使男性性激素分泌減少,從而使性功能不全、睪丸縮小,從而影響精子的生產、成熟,最終使得精子數目減少、活力下降、精液液化延遲。
硒元素是精漿中過 氧化物酶的必需組成成份,當精液中硒含量減低時,這個酶的活性降低,不能抑制精子細胞膜質過氧化反應,造成精子損傷,死精增多,活力下降。
醫學實驗對比證明,通過服用育之緣片補充鋅、硒元素後,精子成活率明顯提高,精子質量也得到顯著改善。所以,男性在做人工受精前適當補充鋅、硒可提高成功受孕的幾率。
注意事項
1、對贈精者必須做全面檢查,包括B肝表面抗原、血型,並除外其它傳染病,還應對其外貌及智力有所了解。同一供精者的精液致妊娠5例以後即不能再用,以避免其後代互相通婚的可能性。2、如果女方有全身性疾患或傳染病,嚴重生殖器官發育不全或畸形,有嚴重 子宮頸糜爛不能接受人工授精。
3、供精者精液人工授精因不是夫妻雙方的精卵結合,可能引起倫理學和法律上的一些問題。一方面,供精者精液人工授精解決了由於男性因素而引起的不孕,也可以避免將男方的遺傳病帶給後代,起到了優生的作用;但另一方面因人工授精使用了“第三者”的精子,有可能破壞婚姻家庭的統一性或夫妻之間的愛情以及對兒女的照料。因此,在接受之前請做好足夠的思想準備。
事後注意
1、事後要避免精液流出
人工授精在2-3分鐘內就會結束,這時如果立刻離開診台,則好不容易注入的精液就會從陰道流出。結束後,女性應緊閉雙膝,稍微抬高腿部,在這種狀態下靜躺十幾分鐘(審註:目前人工授精的精液,經洗滌濃縮成0.3ml左右後,才注入子宮深處,流出的機會不多,不須久躺)。進行人工授精最應注意的就是注入的精液不可流出。
2、禁止劇烈運動
人工授精結束後,可以直接回家,回家後不必躺在床上,可和平常一樣做家事.但是,當天一定要避免跑跳等劇烈運動。當天可進行沐浴,但不可以泡在浴自由缸里洗澡。
解酶的缺失直接導致了精子不液化。首先將精子取出,進行液化後,在注入到女方的輸卵管當中。
相關診斷
表現症狀
 人工授精
人工授精 適應症
同源人工受精(AIH)適應症:丈夫有尿道上裂、尿道下裂、頑固性不射精、嚴重早泄、逆向射精,或心理、生理因素造成的陽痿。 異源人工受精(AID) 適應症:丈夫有嚴重的遺傳缺陷或Rh因子不合,可引起流產、早產及新生兒畸形或嚴重的胎兒溶血症。對贈精者必須做全面檢查,包括血B肝表面抗原、血型,並除外其他傳染病,還應對其外貌及智力有所了解。同一供精者的精液致成妊娠5例以後即不能再用。以避免其後代互相 通婚的可能性。副作用
1.會發生早期的流產。因為宮腔內的精液已經遠遠越過了宮頸粘液,因此在選擇過程中會造成一定的變化,從而引發早期流產的現象。2.可能會引發女性的出血或是損傷。 3.會引發女性對精子的敏感程度更為強烈。
4.人工授精會造成女性在心理上有一定的壓力和緊張感,因為進行人工授精的患者本來就是迫切想要孩子的,這樣就會使得精神的緊張壓迫神經系統,從而造成排卵規律受到了影響。
禁忌症
1.女方因輸卵管因素造成的精子和卵子結合障礙。
2.女方患有生殖泌尿系統急性感染或性傳播疾病。
3.女方患有遺傳病、嚴重軀體疾病、精神心理障礙。
4.有先天缺陷嬰兒出生史並證實為女方因素所致。
5.女方接觸致畸量的射線、毒物、藥品並處於作用期。
6.女方具有酗酒、吸毒等不良嗜好。
孕產醫學術語
| 懷孕生子對很多人來說都是頭等大事,有關孕產的醫學術語是否大家都熟知呢?本任務帶大家一起來熟悉孕產相關的醫學術語。 |
醫學術語分類導航
| 醫學術語浩如煙海,最為廣泛套用的莫過於中醫、西醫了。讓我們一起來梳理一下常見的醫學術語。 | |||
| 疾病名稱 | 質控菌株 | 精神病學 | 流行病學 |
| 神經病學 | 急診醫學 | 醫學名詞 | 婦產醫學 |