流行病學
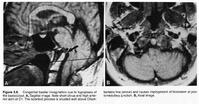 顱底陷入CT圖
顱底陷入CT圖病因:顱底陷入的主要發病原因為先天性骨質發育不良所致,少數可繼發於其他疾病。
發病機制:顱底陷入可分為兩種類型:
1.先天型 又稱原發性顱底陷入伴有第1頸椎與枕骨融合枕骨變扁枕大孔變形齒狀突向上移位甚至進入枕骨大孔內,致使枕骨大孔前後徑縮小。在胚胎髮育2~3周時胚胎分節的局部缺陷寰椎不同程度地進入枕骨內有時與之融合等有人發現顱底陷入與遺傳因素有關,即同一家族兄弟姐妹中可有數人發病。
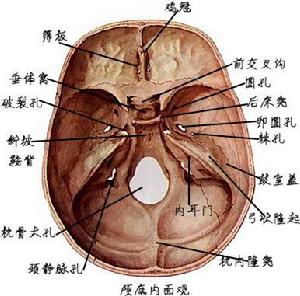 顱底內面觀
顱底內面觀2.獲得型 又稱繼發性顱底陷入,較少見,因顱底變軟所造成,常繼發於畸形型骨炎、成骨不全維生素D缺乏病、軟骨病、類風濕性關節炎或甲狀旁腺功能亢進等。變軟的顱底常受到頸椎壓迫而內陷,枕大孔升高,有時可達岩骨尖,且變為漏斗狀同時頸椎也套入顱底,為了適應寰椎的後弓在枕大孔後方可能出現隱窩,而寰椎後弓並不與枕骨相融合。
顱底陷入除有上述骨質改變外,局部軟組織還可產生增厚和緊縮,枕骨大孔附近的筋膜韌帶硬腦膜蛛網膜的粘連、增厚呈束帶樣,從而壓迫小腦延腦、腦神經、上頸髓、頸神經和椎動脈等,產生臨床症狀。晚期常出現腦脊液循環障礙而形成梗阻性腦積水,出現顱內壓增高。
臨床表現
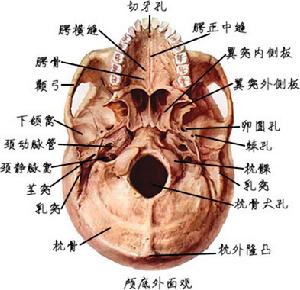 顱底外面觀
顱底外面觀病人可有先天性顱底骨畸形,但不一定出現臨床症狀。神經功能障礙的出現除因骨發育異常外,常與下述諸因素有關:①骨組織和神經組織生長過程中相對關係的變化。②頭部負重或輕微外傷的累積,使骨發育異常逐漸加重。③腦膜繼發變化特別是蛛網膜發生肥厚、粘連,壓迫血管引起血循環障礙。上述變化在先天性顱骨畸形基礎上逐漸引起嚴重的神經功能障礙而發病。
病人可因畸形的類型程度及合併症的不同,症狀與體徵差異較大。一般症狀可有頭痛、眩暈、耳鳴、復視和嘔吐等。病人可有頭頸部偏斜、面頰不對稱頸項粗短、後髮際低、頸部活動受限且固定於特殊的角度位置正常的頸椎前突消失及外貌異常。病人常訴頸部強直多以進行性下肢無力和行走困難為首發症狀起病一般為隱匿,逐漸加重,亦可在頭部外傷後突然發病或加重,即在頭部輕微外傷或仰頭或屈頸過猛後出現肢體麻木無力,甚至發生四肢癱瘓和呼吸困難等。症狀可反覆多次發作,整個病情呈進行性加重神經系統症狀及體徵主要表現為枕骨大孔區綜合徵。
1.上頸神經根刺激症狀 主要是由於顱底畸形骨質刺激和壓迫寰枕筋膜、韌帶和硬脊膜,發生增生、肥厚或形成纖維束帶,壓迫上頸神經根。病人常常訴說枕區慢性疼痛,頸部活動受限感覺減退,一側或雙側上肢麻木、疼痛、肌肉萎縮腱反射減退或消失,強迫頭位等。
2.後組腦神經障礙症狀 常因腦幹移位、牽拉或蛛網膜粘連,使後組腦神經受累,而出現吞咽困難、嗆咳聲音嘶啞面部感覺減退、聽力下降舌肌萎縮、言語不清、咽反射減弱、角膜反射減弱等。
3.延髓及上頸髓受壓體徵 主要因小腦扁桃體下疝、局部病理組織壓迫延髓及上頸髓和繼發脊髓空洞症所致。病人表現為四肢無力、感覺障礙、錐體束征陽性、尿瀦留、吞咽呼吸困難、手指精細動作障礙、位置覺消失;有時出現單側或雙側上肢節段性痛、溫覺消失,而觸覺和深感覺存在,這種分離性感覺障礙為脊髓空洞症的特徵表現
4.小腦功能障礙 以眼球震顫為常見,多為水平震顫,亦可為垂直或鏇轉震顫。晚期可出現小腦性共濟失調,表現為行走不穩,說話不清,查體可見指鼻試驗不準跟膝脛試驗不穩。閉目難立征陽性等。
5.椎動脈供血障礙 表現為發作性眩暈、視力障礙、噁心嘔吐、共濟失調、面部感覺障礙、四肢癱瘓及假性延髓性麻痹等,並可反覆發作。
6.顱內壓增高症狀 早期病人一般無顱內壓增高,一旦出現說明病情危重,而且多為晚期。系發生梗阻性腦積水所致,個別出現較早的病人可能為合併顱內腫瘤或蛛網膜囊腫的原因。病人表現為劇烈頭痛噁心嘔吐、視盤水腫,甚至發生枕骨大孔疝出現意識障礙呼吸循環障礙或突然呼吸停止而死亡顱底陷入病人出現顱內高壓並不多見。
併發症:
顱底陷入在進行手術治療時,由於手術在延髓和上頸髓區進行該處又有畸形,空間相當小,手術危險性比一般枕肌下減壓術大得多,手術操作也困難。術中可發生突然呼吸停止,發生率為3%~5%。
1.術中及術後出現呼吸紊亂或衰竭的主要原因
(1)顱後窩的蛛網膜下腔及腦池受壓甚至閉塞,可緩解空間太小,如術中頸部牽拉扭動頭部過度屈曲,推壓硬腦膜,會直接或間接壓迫延髓,引起呼吸障礙。
(2)枕骨大孔區畸形,骨結構長期壓迫神經組織束縛其發育,當手術減壓後,神經組織驟然松解,容易發生腦幹和上頸部脊髓的水腫,從而造成中樞性呼吸功能障礙。
(3)在充分切除枕骨鱗部,枕骨大孔後半寰椎後弓及第2、3頸椎椎板後剩下的變形、變性的骨關節及軟組織薄弱,局部穩定性差,可發生頸椎脫位而壓迫高頸髓。
(4)術前及術後病人常發生不同程度的上頸椎關節滑脫,加重了延髓及上頸髓的壓迫。
2.為了防止發生上述危險,應採取以下相應措施
(1)術中勿過度屈頸,操作要輕柔細心在咬除寰椎後弓和枕大孔後緣時尤應小心謹慎。
(2)術前術中及術後禁用呼吸抑制劑。
(3)對於有腦積水或顱內壓增高者術前可行腦室引流術。
(4)術中、術後靜滴20%甘露醇、激素等藥,以防止腦幹和上頸髓水腫,必要時套用呼吸興奮劑及人工輔助呼吸,一旦術中發生呼吸驟停,應立即行頭頸牽拉,人工輔助呼吸等。
(5)術中術後應固定頭頸部,不得隨意扭曲以免進一步壓迫上頸髓,危及生命,術後1~2周才能逐漸開始活動。
(6)術後應取仰臥位,保持頭頸與脊椎不扭曲頭脊柱行軸位翻身,轉頭要輕柔。
(7)必要時術後行頭部牽引或給頸托等,以保證頭頸部穩定。
診斷:根據發病年齡、病程進展緩慢,臨床表現為枕骨大孔區綜合徵及特有的頭部外貌,藉助X線檢查多可診斷。但是,值得提出的是上述各種測量值,在男女之間、小兒之間存在著差異因此,測量數值不是絕對準確,故診斷顱底陷入時,應全面觀察顱底枕骨大孔區有無骨質改變及臨床體徵等綜合分析做出診斷。CT掃描和MRI的臨床套用,對診斷顱底陷入有了突破性進展尤其是MRI對於下垂的腦結構和合併的其他畸形,可以將其清晰地顯示出來,有助於顱底陷入的早期診斷其中對下疝的小腦扁桃體和合併脊髓空洞症顯示清晰,是常規X線檢查所不能做到的。
治療
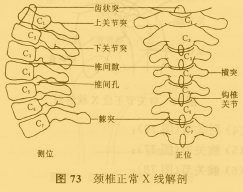 頸椎正常X線解剖圖
頸椎正常X線解剖圖手術的目的是解除小腦及延髓和脊髓的壓迫,擴大後顱窩的體積,達到小腦、延髓和脊髓的減壓。
手術準備同其他一般的後顱窩及上頸髓探查手術。麻醉可採用全麻或局麻。對需要行氣管內插管時應特別小心,因病人頸短,又有小腦和延髓的壓迫,頸部過度後仰可因局部受壓造成呼吸困難甚至呼吸停止。因此可經鼻插管或做氣管切開。
有一部分病人延髓壓迫主要來自腹側面的枕大孔前緣,向後移位的樞椎齒狀突主要表現為錐體束損害。在MRI檢查的矢狀點陣圖像上可以明確地看到壓迫是來自腹側。這樣只做後枕部減壓無明顯效果,可以經頸部或口腔咽部前入路行減壓術。去除枕大孔前緣,環椎前弓和齒狀突。手術中不要打開硬膜,以防止腦脊液漏。對於腹側受壓迫行前減壓術後可取得良好的效果。對寰枕區穩定性差的病人,在前入路手術後還需要從後入路再行減壓和枕骨頸椎植骨融合術。
預後:
一般認為病史越短,年紀越輕,手術效果越好反之,療效越差。文獻中報導手術治癒好轉率為67%死亡率為0%~7.1%加重率為0%~8.1%。術後隨訪1年以上者,症狀消失能參加工作的可達60%,30%生活自理有人將其手術遠期效果分為4級。甲級:術後健康情況良好,能全天工作,占68.1%;乙級:身體狀況較好,但時有輕度麻木或乏力感,偶有頭暈,只能做輕工作或半天工作占21%;丙級:術後症狀好轉能自行走路生活部分或不能自理,占7%;丁級:術後加重並死亡,占3.5%。
