流行病學
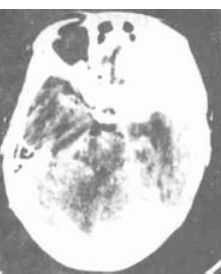
 腦結核瘤CT圖
腦結核瘤CT圖腦結核瘤發病率因地區而異,過去統計約占顱內占位性病變的10%~30%。新中國成立後由於加強了對結核病的防治,以及抗結核藥物的廣泛套用此病的發病率也隨之下降。在發展中中國占顱內占位性病變的5%~8%,發達中國如美國,僅占0.2%。中國大城市的統計,腦結核瘤約占顱內占位性病變的1%~2.5%,但又有增高的趨勢。腦結核瘤可發生於任何年齡,但以30歲以下的青少年和兒童最多見男女差別不大。兒童多發生於小腦幕下,成人幕上、幕下各半。
病因
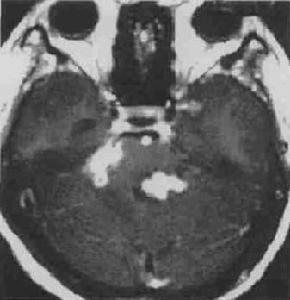
 腦結核瘤CT圖
腦結核瘤CT圖發病機制
原發性結核發生血行播散停止後,在中樞神經系統內可有許多結核菌存留一旦細胞介導的免疫發生變化,結核菌即可形成小結節,這些結節並不擴散破入蛛網膜下腔,故不形成腦膜炎,而是在腦實質內發展,形成外圍有緻密纖維的大小不等的結核球一般直徑小於1cm。這些結核球呈黃白色或灰黃色,與周圍腦組織分界清楚中心為乾酪樣壞死組織或肉芽組織,機體防禦能力強者可完全形成鈣化極少中心液化形成單純性膿腫。腦膜上的結核結節可擴大形成扁平狀結核球。
病灶以單發者多見,可發生於顱內任何部位,幕下以小腦半球為主,小兒患者多見;幕上則以額、頂葉多見,其他腦實質內少見,如腦幹、胼胝體松果體,亦可見於腦室內和腦池內,如鞍區、枕大池橋小腦角,尚可見於腦膜。多發者可同時匯集在同一腦葉內或同時在左右大腦半球及幕下,有時可成堆局限在腦表面。結核球病變區常有腦膜粘連,特別是顱後窩更多見,有人統計高達80%。結核球在腦內多位於腦表層,也可位於腦深部其包膜較硬,與周圍界限清楚,周圍的腦組織有水腫,血供少。
臨床表現
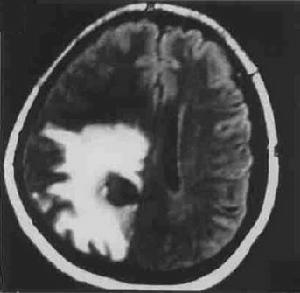
 腦結核瘤CT圖
腦結核瘤CT圖1.全身型。病人同時存在其他臟器的活動結核性病灶,表現為全身情況差、發熱盜汗、乏力消瘦等。若為肺結核,可有咳嗽、咯血胸痛等。其他如淋巴結腫大,甚至粟粒性結核伴結核性腦膜炎,此型少見,一般病情較重。
2.局限性。無其他臟器明顯活動性結核病灶,臨床上以顱內病變為主。表現為顱內壓增高和局灶性症狀顱內壓增高表現為頭痛嘔吐、視盤水腫(早期發生率約為10%~27%)幕上半球病變以癲癇發作最為常見,發生率達85%;尚可有偏癱、失語、視力改變等。幕下病變可先出現顱內壓增高征,隨後出現眼震、共濟失調等局灶症狀。腦幹病變可先出現腦神經功能障礙,以後出現交叉性癱瘓等。總之,可因結核球的單發、多發大小及所在部位的不同而臨床表現也不同。
併發症:腦積水是腦結核瘤最常見的併發症,它可以是並存的結核性腦膜炎或腦結核瘤梗阻腦室系統所引起,在治療腦結核瘤的同時對腦積水應同時行腦室腹腔分流術以緩解顱內壓增高。
診斷
根據病史和臨床表現,配合輔助檢查多可明確診斷。診斷要點為有顱外結核病灶史;慢性病容;30歲以下的青少年和兒童多見;病程多為亞急性;有顱內增高征和局灶性神經系體徵,尤其有癲癇發作。腦結核瘤應與顱內其他感染性疾病和顱內其他占位性病變相鑑別結核性腦膿腫,即使通過CT和MRI檢查,也不能與其他細菌性腦膿腫相鑑別。
檢查
部分患者紅細胞沉降率加快。腦脊液檢查壓力可有不同程度升高,其他指標多正常或輕微改變。結核菌素試驗陰性並不能排除結核球,只表明其可能性小。其它輔助檢查:
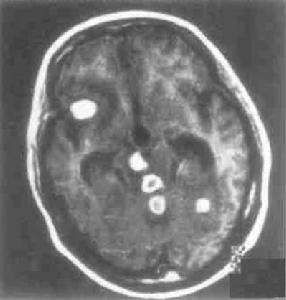
1.CT檢查結核球的分期及結果如下:
(1)早期(炎症反應期):膠原纖維少呈等密度,不顯示腫塊,周圍為低密度腦水腫,在額葉呈“漏斗狀”,在顳枕頂區呈“三手指狀”,強化不均勻。
(2)中期(炎症消退期):膠原組織增殖內含乾酪樣物質,呈小盤狀高密度周圍是低密度腦水腫,呈明顯環狀強化。
(3)晚期(結核球鈣化結節期):病變呈圓形或卵圓形平掃為高密度影,無腦水腫;增強後呈現“靶征”,即環形強化包繞著中心結節狀鈣化或增強的病灶這是典型的結核球的表現。
(4)硬腦膜結核球可導致顱骨過度骨化與腦膜瘤相似。
(5)結核性腦膿腫,中心區表現為典型的低密度區。
2.MRI掃描結核球在T1加權像上為低或略低信號,在T2加權像上大多信號不均勻,表現為低等或略高信號。結核球中心乾酪樣壞死在T2加權像上呈高信號,也可呈模糊不清的同心圓狀分層像,周圍包膜呈低信號,並有高信號的水腫帶環繞。這種有水腫帶包繞者,表明結核球尚未成熟。MRI比CT掃描更能顯示病變的範圍。腦幹的結核球與神經膠質瘤兩者在MRI都表現長T1和短T2,同樣病灶周圍水腫在T2加權像上均高信號,因此,兩者在MRI圖像上不易鑑別。
治療
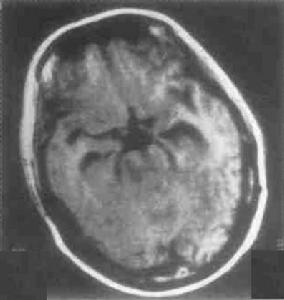
 腦結核瘤CT圖
腦結核瘤CT圖藥物治療抗結核藥物的選擇原則與結核性腦膜炎相同,即異煙肼、利福平、乙胺丁醇和鏈黴素聯合套用,多能獲得理想的療效。
常規治療方案:以異煙肼為主聯合鏈黴素、利福平或乙胺丁醇,或異煙肼、利福平和乙胺丁醇三聯療法,如經治療後症狀好轉3個月後可改為異煙肼和乙胺丁醇二聯療法,總療程為1.5~2年。二線抗結核藥物有吡嗪醯胺對氨基水楊酸乙硫異煙胺、環絲氨酸、卡那黴素丁胺卡那黴素(阿米卡星)等。由於抗結核治療的耐藥情況有逐漸增加的趨勢,因而採用3~4個一線藥物聯用或一、二線藥物合用。
在治療過程中個別病例在症狀改善的同時,反而出現病變體積增大,並伴有表淺淋巴結增大,稱為“反常性膨脹”,可能是免疫功能異常及腎上腺皮質激素調理了結核桿菌的敏感性,以及在治療過程中肽聚糖和黏肽、異物蛋白等自結核桿菌細胞膜壁上釋放,從而引起顱內病灶和體表淋巴結膨脹出現這種情況時治療方案可以不變,只需停用激素,但有時這種情況可持續1年左右。
預後
現代技術的發展,腦結核瘤經抗結核藥物治療大多數可治癒,尤其對位於腦功能區和腦幹部位者藥物治療更為重要。不論哪種手術術後抗結核藥物治療同樣重要,因此,無論藥物治療還是手術治療,都必須繼續抗結核藥物治療,在總的療程結束後,採用CT或MRI檢查,隨訪6個月,複查病人是否有復發現象。
預防
加強了對結核病的防治,對於結核病患者,應採取及時有效的抗結核藥物治療。