疾病名稱:慢性篩竇炎
 慢性篩竇炎
慢性篩竇炎藥物療法:血管收縮劑;抗生素;負壓置換術;物理療法;鼻內篩竇切除術;鼻外篩竇切除術;經上頜竇篩竇切除術;外鼻掀翻法雙側頜篩竇根治術;功能性內窺鏡下篩竇切除術
病理改變
1.增生性骨病變因黏膜下層充血刺激,骨壁發生增生性骨炎,使篩房骨壁變硬。
2.萎縮性骨病變
因篩房骨壁受息肉和肥厚黏膜長期壓迫,供血不足,而導致骨壁變薄或消失。
3.潰瘍性骨病變
因黏膜發生血栓性小靜脈炎,向骨壁擴散,而致篩房骨壁壞死,各篩房可融合成為一個大的空腔,腔內有膿液。若感染嚴重,可發生眶內或顱內併發症。
臨床表現
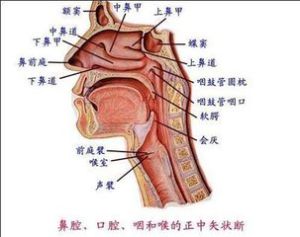
慢性篩竇炎很少單獨發生,症狀也不典型,以神經痛、精神鬱抑、注意力不集中等症狀較多見。當竇口阻塞時,可有鼻根或眼眶脹悶感及鼻塞,嗅覺障礙,鼻後孔流涕基本概述
在鼻竇中,以篩竇解剖最為複雜,特別是前組篩竇開口處的半月裂孔及其附近的鉤突和篩漏斗等,是中鼻道內的小突起和溝狀間隙,稱為竇口鼻道複合體。該處是鼻腔吸入氣流衝擊之處,也是細菌、病毒、吸入性抗原(變應原)最易侵入的部位。無論感染或變態反應,開始都是表現為該處黏膜腫脹,纖毛運動停止,篩竇通氣和引流受阻,然後才波及到其他鼻竇。由於篩竇引流不暢,若有炎症不易消散,很易遷延成為慢性。
診斷方法
臨床檢查可見息肉阻塞中鼻道,中鼻甲和鼻中隔結節部肥厚,嗅裂,中鼻道有膿性分泌物。
1.X線鼻額位可見篩竇陰影模糊和病變範圍。
2.CT冠狀面掃描可見篩竇黏膜增厚及篩頂有無骨質破壞,軸位掃描可見病變前後範圍及紙樣板有無缺損或骨質破壞。
3.試驗穿刺 先用含1‰腎上腺的1%的卡因棉片使中鼻道收縮,並行黏膜表面麻醉,再用5號長針頭刺入篩泡,注入少量滅菌生理鹽水,抽出,檢查是否混濁,也可做細菌培養和抗生素敏感試驗。此法有一定難度和危險性,須由有經驗的醫師操作。
治療措施
一.非手術治療
包括鼻腔滴用黏膜血管收縮劑和抗生素,負壓置換術,物理療法等。適用於兒童及身體衰弱、有全身疾病的患者。
二.鼻內篩竇切除術
1.適應症
(1)慢性篩竇炎,經保守法無效者。
 慢性篩竇炎
慢性篩竇炎(2)篩竇區多發性息肉,經多次鼻內手術摘除後仍復發者。
(3)篩竇炎已有或疑有眶內或顱內併發症者。
(4)用作額竇手術或蝶竇手術的先行步驟。
(5)原發於篩竇的腫瘤和囊腫。
(6)黴菌性篩竇炎。
2.禁忌症
急性上呼吸道感染及血液病患者。
3.手術操作
(1)鼻腔頂壁為篩板,此篩竇頂略低,篩板外緣與篩竇內側壁之間的交角處很易受到手術損傷,因而手術中器械不應超過中鼻甲附著處平面太多,以免誤入顱內引起腦脊液鼻漏和腦膜炎。
(2)在篩竇和蝶竇的外上角薄層骨壁之處有視神經和頸內動脈,如果損傷可致嚴重併發症,應予注意。
(3)篩竇外側壁極薄,稱為紙樣板,有時呈自然缺損,有時已被上次手術者造成缺損,手術中應予注意,不可誤入眶內,以免引起眶內併發症。
(4)前組篩竇的鼻骨氣房與淚竇窩相隔,手術操作中可用小鐮狀刀在鼻丘處行弧形切開,做成黏膜瓣並向下翻轉,然後用銳匙向外壓進入鼻丘氣房,再用匙刀向後輕壓,自上而下,從前向後,由內向外,逐步刮碎所有病變氣房,碎骨片、息肉、殘留的黏膜,可以用吸引器或匙鉗取出,直至能看到白色篩竇頂壁和紙樣板為止。此時可以看到蝶竇口,探針亦可進入額竇。
(5)中鼻甲病變術後可望恢復,故應予以保留,可將其用作進入後部的標誌。若中鼻甲過於肥厚或含有氣房(泡性中鼻甲),可在最後連同內壁一併咬去。
(6)在操作過程中,照明必須充分,應隨時吸淨腔內血液,也可用浸有腎上腺素的棉片或紗條試淨或壓迫止血,絕對禁止盲目操作或用力撕拉組織。取出的組織需經過術者檢查,如果有黃色柔軟的脂肪組織,應立即停止在該處操作,以免使眶內受到更大的損傷。術後鼻腔可不填塞,若有滲血可用明膠海綿壓迫止血,如需填塞也不宜填壓太緊。
三.鼻外篩竇切除術
1.適應症
①X線鼻竇發育好,有蝶上篩房、上頜篩房者;②慢性篩竇炎並發額竇炎者;③篩竇黴菌病;④篩竇異物;⑤篩竇腫瘤;⑥篩竇炎合併眶內或顱內併發症;⑦外傷性腦脊液鼻漏修補術。
2.手術操作
(1)體位與麻醉 取仰臥位,用鼻黏膜表面麻醉,另以1%~2%普魯卡因(內加少許腎上腺素)行切口皮下浸潤麻醉,並向眶內側壁骨膜下深入2cm,對篩前神經行阻滯麻醉。
(2)切口 由內眥與鼻根中線之間的眉下緣起,至眶下緣,做一長約2.5cm的弧形切口。
(3)剝離 沿骨壁彎度剝離皮下組織,顯露上頜骨額突及部分鼻骨,再暴露淚骨及篩骨紙樣板,然後切開骨膜,剝離暴露骨面,注意保護內眥韌帶和淚囊。
(4)鑿開 自淚骨處鑿開進入篩房,咬除淚骨、部分上頜骨額突及紙板,擴大前組篩竇創口,在直視下咬去氣房骨隔,清除全部篩竇內的病變組織。因篩竇頂壁及紙板皆在明視之下,故不易損傷。中鼻甲應予保留。此手術向後延伸可看到蝶竇前壁及其開口,必要時可進行探查。
(5)填塞及縫合 完成清理術野及止血後,用含有抗生素的細紗條填塞術腔和鼻腔,切口分兩層縫合,加壓包紮。
(6)術後第2天抽由填塞物,第6日拆線。
3.手術意事項
鼻內篩竇根治術既要求徹底開放全部氣房,又要避免損傷鄰近器官和組織,以免引起併發症,這就構成一定難度。因此有必要注意下列手術重要解剖標誌。
(1)劉清明、朱世傑等認為,中鼻甲可以作為鼻內篩竇切除術的重要標誌。它附著於篩骨迷路的上部內側面,懸垂於鼻中隔和篩竇氣房之間,手術是在中鼻甲和紙樣板之間進行。中鼻甲的前端至蝶竇口的距離平均為34mm,可以作為篩竇切除的前後界限。中鼻甲下緣中點至篩板的距離平均為22mm,可以作為防止損傷篩板的參考數據。
(2)紙樣板的定位 雙側紙樣板間的距離是上窄下寬(上緣平均前部為24mm,中部為26mm,後部為28mm;下緣平均前部為32mm,中部為35mm,後部為37mm)。紙樣板在篩骨冠狀面上呈梯形,位於鼻腔外側壁(上頜竇內側壁)的垂直面上,或在該垂直面的內側,但不在其外側。因此,手術中利用鼻腔外壁作為標誌,可以避免損傷紙樣板,或者誤入眶內傷及重要神經及血管。
(3)前鼻棘可以作為外部解剖標誌,該棘至視神經孔的距離平均為70mm,兩點聯線與正中線的夾角平均為11.7°,可提示篩竇切除術的最適範圍。
篩竇解剖變異甚多,上述數據僅供參考。
四.經上頜竇篩竇切除術
該手術是一種以上頜竇和篩竇為主的多鼻竇手術。其優點是可以一次手術治療多發性鼻竇炎,面部不遺留瘢痕,手術併發症少,比鼻內篩竇切除術安全。缺點是前組篩竇氣房不易徹底切除。
1.適應症
經鼻竇X線攝片或上頜竇穿刺證實為慢性篩竇炎或息肉,且伴有慢性化膿性上頜竇炎者。
2.手術操作
首先常規完成上頜竇根治術。徹底止血後,在該竇後內上角稍偏外側鑿開內壁進入篩竇,用刮匙或圓頭咬鉗逐步清除篩竇內病變,並向外側用刮匙擴大尋找紙樣板,以作為手術標誌。繼續向後刮除可達蝶竇前壁,必要時還可探查。前組篩竇氣房及鼻額管開口附近病變,可以經鼻內清除之。
五.外鼻掀翻法雙側頜篩竇根治術
此法系1959年由Maniglva首先介紹。可在一次手術中開放雙側篩竇和施行上頜竇根治術,有手術野擴大、視野清楚、病變清除徹底、減少手術次數和面部不遺留瘢痕的優點。
1.手術操作
(1)麻醉 同柯陸手術麻醉。
(2)切口 沿上唇齦溝自中線向兩側切至第三磨牙,長約6cm。
(3)暴露梨狀孔並切開其黏膜,將骨膜向上分離,外側達上頜骨前後壁的移行部,向上接近眶下孔,內側暴露梨狀孔邊緣,在中線處剝離大翼軟骨內腳。在梨狀孔邊緣,從鼻底部切開鼻腔黏膜,沿梨狀孔邊緣向上剪開達鼻骨下緣。
(4)切開鼻中隔全層 自大翼軟骨下方與鼻棘分離處插入下鼻甲剪,向上剪斷鼻中隔全層,達篩骨垂直板,要求一次剪齊。
(5)暴露鼻腔頂部並清理鼻腔 用拉鉤將鼻唇和頰部軟組織連同鼻中隔上部向上拉起,整個梨狀孔即可全部暴露。用咬骨鉗咬除部分上頜骨額突,鼻腔頂前部與中、下鼻甲即清晰可見,若鼻腔內有鼻息肉或中鼻甲息肉性變,應予去除。
(6)開放篩竇 用篩竇刮匙在鼻丘或篩泡處壓迫篩房,由前向後,自上而下,刮除所有篩房,並用吸引器吸去血液,清除碎骨片。對無息肉樣變的中鼻甲可以保留,或將其壓向內上方,作為解剖標誌。按鼻內篩竇開放術的要領完成後組篩竇開放術。
(7)清理上頜竇 鑿開手術野內暴露出來的犬牙窩,按常規鑿開上頜竇前壁,根據竇腔黏膜病變程度行部分或全部剝離去除,並行內側壁對孔鑿開。後組篩竇氣房,可經上頜竇內上角後方予以鑿開和清除,與鼻內篩竇開放術相配合,以達到不遺留殘餘感染灶之目的。
(8)手術完成後,復位鼻頰部軟組織。梨狀孔處黏膜不需縫合。鼻中隔切口需復位對正,用鼻腔紗條行兩側固定,不需縫合,只在唇齦溝切口處縫合數針即可。加壓包紮、術後處理,同柯陸手術。第6日拆線。
六.功能性內窺鏡下篩竇切除術
此手術是1978年由Messerklinger總結前人經驗並加以理論化而創用的鼻科新技術,以後由Kennedy Stammberger等加以改進推廣。該手術目的是把傳統的根治性手術(破壞性手術)改進為功能性手術(重建性手術),從而徹底治癒鼻竇炎並恢復其原有功能。按照鼻腔呼吸氣流的特點,氣流進入鼻腔後首先衝擊中鼻甲、中鼻道和前組篩竇,因此該區最受到感染和變應原的攻擊。現代理論認為篩竇發病率最高,而且也是其他各竇發病的源點。功能性內窺鏡鼻竇手術的重點是篩竇手術。過去認為不可逆的上頜竇、額竇和蝶竇炎症,若行手術清除前組篩竇病灶,恢復其正常鼻竇通氣與引流功能,其他各鼻竇炎症也可逐漸消退,不需另行手術。
1. 術前準備
(1)器械準備 選用0、30、70、90、120度視角鼻內窺鏡,不但照明度強,而且視野無盲區,多種彎曲度的篩竇鉗數把,直形和變形吸引器各1把,鼻中隔手術器械1套,鼻圈套器1把,鼻刀1把,注射器和長針頭(5號)各一個,鼻鑷1把,剪刀1把,鼻鏡1個,電凝固止血器1台,電視及錄象系統1台。
(2)病人準備
①詢問有無鼻內手術史,對有鼻息肉手術史者應予重視,對有服醋柳酸製劑者應延期手術。
②全身系統檢查 包括血尿常規化驗及心電圖檢查。
③眼部檢查 注意視力、視野、眼壓、眼肌力能和眼球突出度。
④鼻部處理 剪鼻毛,行負壓置換術,用抗生素藥液滴鼻。
⑤備血500ml,對二次手術者需多備血。
 慢性篩竇炎
慢性篩竇炎⑥鼻竇X線攝片及CT片,注意篩竇頂及紙樣板情況。
⑦手術前數日開始鼻分泌物細菌培養及藥物敏感試驗。鼻竇炎的致病菌中常有厭氧菌,故厭氧菌培養甚為必要,若為陽性,應在術前二日內服甲硝唑200mg,每日3次。
⑧做好病人及其家屬的解釋工作,應客觀分析與估計手術效果和可能發生的併發症,尤其在手術將涉及前顱底、蝶竇和眶周時,更需說明有一定的危險性,不宜忽略簽署手術同意書。
⑨手術前半小時肌注魯米那0.1g。
2.手術體位與麻醉
(1)體位 取平臥位或30°仰臥位。
(2)麻醉 若用局部麻醉,行雙側鼻竇手術,可用2%地卡因25ml,加0.1%腎上腺素2~3ml,混勻,放入棉片浸透,再取出輕度擠壓至不滴藥液為度,分兩次麻醉鼻腔黏膜,每次間隔5分鐘。中鼻甲和鼻丘處需用5號長針頭另行黏膜下浸潤麻醉,藥物可用1%利多卡因5ml加0.1%腎上腺素2~3滴。若用氣管插管全身麻醉,局部黏膜也需用腎上腺素棉片處理,以減少術中出血量。
3.手術者位置和職責
術者位於病人右側;第一助手位於術者身旁,負責器械、敷料、麻藥等直接與手術有關的工作;第二助手位於病人左側,負責管理錄象監視系統,按術者指示進行攝影和錄象;巡視護士一名,負責輸液、輸血、注射,提供術者要求的各種手術用品。
4.手術操作
(1)面部消毒 使用75%酒精行面部消毒,鼻孔內可用紅汞消毒。硫柳汞能損傷黏膜,不宜使用。鋪手術巾時不要遮蓋患者眼部,以便術中隨時檢查患者視力與眼外肌。
(2)切口 若中鼻道無息肉,可採用中鼻道前方相當於中鼻甲前緣的縱切口,或在其前下緣做半月形切口。若中鼻道有息肉或中鼻甲有息肉性變,應在中鼻甲內側面與息肉間切開,使用雷射刀可以避免出血,用0度窺鏡引導操作。
(3)用鼻中隔剝離器分離中鼻道黏膜,顯露篩泡,用剝離器輕壓或用直鉗打開篩泡。對骨壁很厚者可以鑿開。為了充分開擴進路,可將中鼻甲推向鼻中隔。篩泡的大小可由術前影象學檢查提供參考。
(4)清理中組篩房篩竇頂在內窺鏡下呈淡黃色。在該處操作應特別小心,通常採用30度或70度鏡配合刮匙,不用息肉鉗。
(5)清理前組篩房和眶上篩房 使用70度鏡配合大開口息肉鉗,清理前組篩房和眶上篩房,上達額竇底,外達紙樣板,與中篩區紙樣板相連續,前達上頜骨額突。有時可見沿顱底走行的篩前動脈,應注意勿使損傷。在清理前組篩房時,注意勿損傷淚囊和鼻淚管。
(6)清理後組篩房 使用4mm的0度廣角鏡配合大開口直鉗,在進入最後組篩房時改用開口直鉗,清除全部後組篩房,上達篩頂,外達紙樣板,後達蝶竇前壁,內至中鼻甲,使整個篩竇成為一個空腔。
(7)開放並探查額竇 使用70度 鏡配合刮匙或吸引器,在額竇底部探查,找到額竇開口後再用刮匙沿竇口周邊予以擴大。在額隱窩與前組篩頂之間有一骨隆起,為重要標誌,其前方為額竇底和額竇開口,其後方為篩頂,即前顱底,不能在此骨隆起之後操作。擴大額竇開口的範圍不應小於0.5cm,以便充分引流並防止術後竇口閉塞。除非竇有息肉或新生物,一般不處理額竇內黏膜。
(8)開放並探查上頜竇 在70或90度鏡引導下,使用反向咬骨鉗擴大上頜竇開口約1.0cm,並用不同角度之內窺鏡觀察竇內情況,若發現息肉或囊腫,應予清除;若仍有黏膜肥厚,可不必處理;若竇內膿性分泌物較多,可在下鼻道造孔,使該竇有兩個開口,以便促進通氣引流。本法也稱聯合造孔法。
(9)開放並探查蝶竇 也清理後組篩房之後,若蝶竇開口位置較低,可用刮匙沿其周圍擴大之;若位置較高,可用銳利篩竇鉗壓開蝶竇前壁,用探針判明其位置,再用咬骨鉗擴大之。蝶竇前壁至前鼻孔的距離為7.5~7.8cm,很少有小於7.2cm者,可作為尋找竇前壁的參考。據許庚觀察100例成人顱骨,有蝶上篩房者約占20%,不可誤認為蝶竇,以免發生併發症。術前鼻竇冠狀面CT掃描,可用作手術中參考,術中若遇疑點,還可用0度鏡觀察或抽出窺鏡進行大體觀察。
全部手術完成之後,用鹽水沖洗篩竇,檢查腔內有無殘餘的病變黏膜和碎骨片並予清除,刮除篩房間的骨質,銼平各個開放的竇口。若有活動性出血,需用雙極電凝固止血。最後用明膠海綿或凡士林紗條輕輕填塞術腔。
5 手術後處理
 慢性篩竇炎
慢性篩竇炎(1)手術後局麻患者取半坐位,注意後鼻孔有無血液流出,應囑患者將血吐到彎盤內,少量滲血可不作處理,若出血量大,應重新進行填塞。
全麻患者醒前應注意呼吸道通暢,經常吸出口咽部分泌物和血液,醒後第二日可以下床,具體處理方法同局麻病人。
(2)靜脈點滴5%或10%葡萄糖,每500ml加先鋒黴素4~6g,進半流質食物。
(3)常規檢查眼部,包括眼瞼、球結膜、眼肌、眼壓、視力、視野、眼球突出度等,並與術前相比較。一般術後會出現眼瞼輕度充血和水腫,這是因為眶周靜脈回流受阻之故,抽出紗條後會逐漸消退。若有球結膜充血、眼球運動障礙、視力減退、眼球突出,則提示眶內受累,應立即抽出紗條並予及時處理。
(4)抽出紗條的常規時間為術後1~2日,注意有無腦脊液鼻漏。若有腦脊液漏則禁止患者擤鼻,並用足量抗生素預防顱內感染。每日用含抗生系的生理鹽水沖洗術腔,連續5~7天。
(5)清理術腔 此項工作是關係手術成敗的長期處理,需要在內窺鏡下進行,分為三個階段。
①術後近期(7~10天)每日吸淨術腔內的血塊,用息肉鉗清理殘留的病變組織,並用1%的麻黃素棉片收縮鼻黏膜,注意前篩頂各個竇口及中鼻道前端,如果術腔閉塞不能引流,手術即告失敗。術後可能產生新的肉芽或結痂,也應予以清除乾淨,並用鹽水沖洗。痂皮可於2~3周內消退。
②術後3個月內,每隔1~2周來院複查一次,可按上述方法收縮、清理、沖洗術腔,注意有無二次感染、息肉再生、竇口縮窄、中鼻道粘連等,並應予以及時處理,以便術腔纖毛生成功能得以恢復。
③術後半年內,每1~2個月來院複查一次,處理方法同前,以便鞏固手術效果。一般前鼻鏡檢查可見中鼻甲恢復正常形態,中鼻道光滑通暢。內窺鏡檢查如果發現竇口閉塞或發生粘連,應行第二次手術,但是由於鼻腔解剖標誌已被破壞,第二次手術難度較大,最好由原手術者進行操作。
併發症狀
篩竇手術常見併發症 在鼻竇手術中,篩竇手術最容易發生手術併發症,因為篩竇是諸鼻竇中體積最小者。據Rice(1989)報導,正常發育的篩竇前後長4~5cm,前篩高2.5cm,寬0.5cm,後篩寬1.5cm,篩頂寬0.3cm。在這樣狹小的範圍內進行手術,如果出血或照明不佳,就易損傷外側壁紙樣板和篩竇頂部的篩板。在上述各種篩竇切除術中,以鼻內篩竇切除術最易發生眶內和顱內併發症,Lima手術次之,鼻外篩竇切除術最少。近年來開展的功能性內窺鏡鼻竇手術,雖然有先進的手術設備,但因手術者經驗尚不豐富,國內外都有有關併發症的報導。
1.顱內併發症 有生命危險。
(1)顱底骨質損傷 腦脊液鼻漏,顱內積氣(氣腦),常因手術器械操作過於向上,超越中鼻甲附著處,外觀高於內眥平面所致。
(2)顱內出血 硬腦膜下血腫,額葉血腫,海綿竇一頸內動脈瘺,是因銳鉗過於向上鉗取篩竇頂部組織,或在蝶竇側壁鉗取組織損傷血管所致。若為頸內動脈破裂,患者可很快死於鼻出血。
(3)顱內感染 常見者有腦膜炎、硬腦膜下膿腫、腦膿腫。
2.眶眼併發症 有失明危險.
主要表現為眼球突出,視力障礙,眼肌麻痹(斜視、復視),流淚等。有下列原因:
(1)紙樣板損傷 輕者只有眶部氣腫、瞼部皮下瘀血,重者篩前動脈破裂造成眶內血腫,很快即可失明。若損傷內直肌,可出現眼睛向外斜視及復視。
(2)視神經損傷 包括視神經管段及球後段損傷。手術中取出的組織如果含有黃色軟的眶內脂肪,可能傷及視神經、眶內血管及內直肌,可引起反射性網膜痙攣或栓塞,而導致失明。
(3)淚道損傷 包括淚囊及鼻淚管,主要體徵為流淚。
(4)眶內感染 有眶骨膜炎、眶內蜂窩炎、眶內膿腫等,可在手術後數日發生,主要症狀有發熱及眼痛。
3.鼻內併發症
(1)嗅覺減退或喪失,常因嗅區黏膜損失過多所致。
(2)鼻道竇粘連 中鼻道口複合體粘連,可導致功能性內窺鏡鼻竇手術失敗。