病因
 小腸腺癌
小腸腺癌相關危險因素和地理分布傳統的觀念認為與結腸癌相似,但近期歐洲多中心的研究表明,其發生可能與飲酒和某些職業有關而與吸菸無關。常見危險因素包括克羅恩病、乳糜瀉(celiac disease)、神經纖維瘤病(neurofibromatosis)、尿轉向術(urinary diver-sion procedtlres)[如迴腸膀胱成形術(ileocystoplasty)]小腸腺癌的發生與結腸癌的腺瘤-腺癌序列相似,腺瘤是常見的癌前疾病,其中家族性腺瘤性息肉病(FAP)癌變最為多見。
但臨床觀察發現65%的十二指腸腺癌發生於Vater壺腹周圍區域,22.5%發生於十二指腸乳頭近側的壺腹上部,亦以降部為主。壺腹部癌發生率高的原因未明但壺腹區域標誌著前中原腸交接部位很可能此交接區域黏膜對發生疾病的抵抗力不如十二指腸的其他部位。也有人認為十二指腸和空腸近端的腺癌或許與膽汁中的某些膽酸(如脫氧膽酸、原膽酸等)在細菌作用下的降解產物與致癌作用有關。
長期Crohn病可以發生腺癌(發生率3%~60%),部位以迴腸為主,Crohn病的癌變危險性比正常對照人群高出300~1000倍。據報導,有30%左右的病例鶒,腫瘤發生於因Crohn病進行旁路手術的腸段內乳糜瀉和大腸癌切除術後的病例小腸腺癌的發生率比正常對照人群明顯增高。家族性結腸息肉病及Gardner綜合徵的病例發生十二指腸腺癌的可能性亦比正常對照人群明顯增高。
小腸腺癌的發生常伴有基因改變,如癌基因的激活、抑癌基因缺失等。Sutter報告6例小腸腺癌中有5例存在K-ras基因第12密碼子的點突變;Hidalgo發現5%~10%的腺癌細胞有p53蛋白過表達,且表達強度與小腸癌的分化程度、浸潤、轉移及預後明顯相關。
發病機制
 小腸腺癌
小腸腺癌1.病理形態 小腸腺癌原發於小腸黏膜,由黏膜經黏膜下向肌層、漿膜層發展同時向周圍擴展。小腸腺癌侵犯腸管的長度一般僅4~5cm很少超過10cm的,故臨床上很少出現因腹部包塊就診者。
(1)大體形態:大體病理標本可分為三種類型:
①環狀浸潤的腺癌鶒:亦稱為狹窄型病變沿腸管橫軸環形生長,最後形成環形病變,腸腔縮窄,腸壁增厚變硬,易於引起腸道的狹窄梗阻
②息肉狀的乳頭狀癌:較多見,向腸腔內突出,易於引起腸套疊,並可逐漸浸潤腸壁造成環狀狹窄。
③潰瘍型癌:隨著病變向深層發展時,黏膜出現糜爛,繼而破潰,形成潰瘍。此型易引起慢性消化道出血甚至穿孔引起腹膜炎;亦可能在穿孔前,鄰近腸管間已經粘連,故穿破後與之相通形成內瘺。
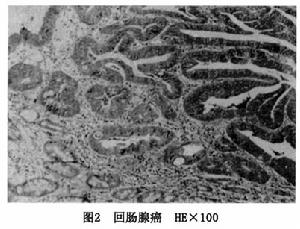
(2)組織形態:鏡下特點是形成大小不等、形狀不一的腺體結構。增生的腺體有時非常密集,以致互相貼近,其間難以見到間質的存在。腺體的細胞體積較大,染色較深核大小不一,極性紊亂,核分裂象多見。
2.組織類型 根據細胞形態和分化程度可分為高、中、低分化腺癌,黏液腺癌及未分化癌其中以分化較好的腺癌為最多見。
3.轉移途徑 癌瘤擴散可通過直接浸潤或區域淋巴管,向腸系膜淋巴結及肝臟、腹膜、其他腹腔臟器轉移。十二指腸腺癌可向幽門下、胰頭、肝門、腹主動脈旁等淋巴結轉移。晚期癌灶可穿透腸壁侵犯鄰近器官。
4.病理分期 按照Astler Coller修訂的Duke’s分期法小腸腺癌分為四期六級:
A.癌腫限於黏膜層及黏膜下層,無淋巴結轉移
B1.癌腫浸潤固有肌層,無淋巴結轉移。
B2.癌腫穿透固有肌層,無淋巴結轉移。
C1.癌腫浸潤固有肌層,區域淋巴結轉移健康搜尋。
C2.癌腫穿透固有肌層,區域淋巴結轉移
D.遠處轉移(包括血行轉移、腹主動脈旁淋巴轉移、腹腔種植及廣泛浸潤鄰近臟器組織)。
臨床表現
 小腸腺癌
小腸腺癌臨床表現多與腫瘤所在部位有關,常見表現有腹痛、消化道出血、腸梗阻,可有體重下降、噁心、嘔吐、貧血、發熱等。十二指腸腺癌尚有黃疸腹部腫塊少見。
1.腹痛 一般為慢性腹痛,與飲食關係不密切。早期較輕易誤診為“胃痛”,疼痛多在上腹正中或偏右,呈持續性鈍痛脹痛、隱痛,並逐漸加重,致食慾減退、消瘦、乏力。並發腸梗阻、腸穿孔時腹痛劇烈。
2.梗阻症狀 常是病人就診的主要原因之一,環形狹窄病變常以慢性不全性腸梗阻為主要表現,腫塊呈浸潤性生長,使腸腔僵硬、狹窄,出現腸梗阻。病人常有嘔吐,腹脹,嘔吐物為胃內容物,帶有膽汁或血液。
3.消化道出血 較常見,潰瘍型腺癌表面因血管糜爛、破潰可出現陣發性或持續性的消化道出血。多數為慢性失血,以黑便為主,病變累及較大血管時,可有大量出血,表現為嘔血或便血大便呈現黑便或暗紅色,甚至出現低血容量性休克。長期慢性失血則有貧血。
4.腹部腫塊 小腸腺癌的體積一般不大很少出現腫物有報導約1/3的病人就診時可捫及腹部腫塊,可能為梗阻近端擴張增厚的腸管。向腔外生長者有時也可捫及腫塊,可有壓痛,消瘦者腫塊界限清楚。
5.黃疸 十二指腸降部腫瘤80%是以黃疸為主要症狀。腫塊壓迫膽總管或十二指腸乳頭部而引起膽管阻塞發生阻塞性黃疸。早期呈現波動性,後期呈持續性並逐漸加深。
6.體徵 病人可呈現消瘦貧血貌腹部可有壓痛,壓痛部位常為腫塊所在部位,至晚期可觸及腹部腫塊。並發腸梗阻者有腸型及蠕動波,腸鳴音亢進。腸穿孔者可有腹膜刺激征。有肝臟轉移者有時可觸及腫大的肝臟。
併發症
1.消化道出血 較常見,多數為慢性失血,以黑便為主長期慢性失血則有貧血。
2.黃疸 腫塊壓迫膽總管或十二指腸乳頭部而引起膽管阻塞發生阻塞性黃疸。
慢性不全性腸梗阻失血性貧血是小腸腺癌的常見併發症,腺癌發生在十二指腸乳頭部,亦可導致膽管阻塞。
診斷
小腸腺癌的臨床表現缺乏特異性凡60歲以上具有慢性腹痛史、消化道出血史,近期出現食慾減退消瘦、乏力,或有不完全性腸梗阻表現和貧血症者應想到本病的可能。消化道鋇劑檢查、內鏡檢查等可協助診斷。內鏡鉗取活組織進行組織病理學檢查可明確診斷。CT、MRI檢查可協助判斷有否遠端轉移。
鑑別診斷
1.十二指腸潰瘍 本病呈慢性病程,周期性發作及節律性上腹痛等典型表現,X線鋇餐和內鏡檢查即可確診。
2.Crohn病 是病因未明的胃腸道肉芽腫性炎性疾病,病變多位於末端迴腸和鄰近結腸,常呈節段性局限性、跳躍性分布臨床主要表現以腹痛、腹瀉、腹塊、瘺管形成及腸梗阻為特點伴有發熱、貧血等。發病年齡多為青壯年。其具有特徵性X線徵象:迴腸末端腸腔狹窄、管壁僵直呈一細條狀稱線樣征。纖維結腸鏡檢見腸壁殘存黏膜在大潰瘍之間突出呈鋪路石狀外觀,呈節段性,病變之間的腸管黏膜正常。病理活檢是非乾酪樣肉芽腫性改變。
實驗室檢查:
1.組織病理學檢查 對於十二指腸腺癌可作十二指腸液細胞學檢查,但因十二指腸引流成功率不高,費時,病人痛苦大難以合作目前少用。
2.血常規檢查 可發現小細胞性貧血。
3.大便隱血試驗 可為陽性。
4.血清膽紅素檢查 十二指腸壺腹部腫瘤可出現血清結合膽紅素增高
其它輔助檢查:
1.消化道鋇劑造影 消化道鋇餐檢查陽性率較低,需口服大量鋇劑且通常因受小腸袢重疊影像干擾影響結果判斷口服法或導管法低張十二指腸造影可以清楚地顯示十二指腸損害的黏膜像及其性質對於十二指腸腫瘤頗有診斷價值,正確率為53%~62.5%全消化道氣鋇雙對比造影可以觀察黏膜的細緻結構及其異常改變,對小腸癌診斷有一定幫助有經驗的醫師能查出較早期的病變。小腸鋇灌注檢查是將十二指腸導管置於十二指腸空腸曲的遠端,連續注入稀鋇並注氣以顯示小腸輪廓、管腔和黏膜皺襞情況。
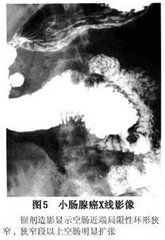
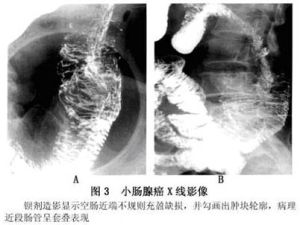
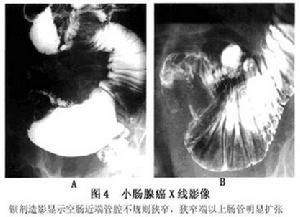
X線影像表現為:
 小腸腺癌
小腸腺癌(1)腫塊型腺癌腸腔內不規則的分葉狀或菜花狀充盈缺損,並常可引起套疊,若有潰瘍形成,則顯示不規則腔內龕影。
(2)浸潤狹窄型腺癌,腸腔呈環形向心性狹窄,狹窄段的近遠側兩端有病變突出於腸腔內、使病變段腸腔呈“蘋果核”樣形態,核心則為癌潰瘍。
(3)病變近側的腸腔常有不同程度的擴張,有時在病變的一端或兩端可出現“反壓跡征”這是由於病變區腸管與其上下的正常腸管截然分界,鋇劑不能通過病變區,此時蠕動頻繁增強的正常腸管覆蓋在腫塊上而造成。
(4)病變部位黏膜皺襞破壞消失,管壁僵硬,蠕動消失。
2.纖維內鏡檢查 十二指腸腺癌可用纖維十二指腸鏡,確診率為90%~100%不僅可確定腫瘤位置、大小,還可取活檢以確診,但對黏膜下腫瘤,可能活檢為陰性,應予以注意。近端空腸可用小腸鏡末端迴腸可用電子結腸鏡檢查。
3.B超 對於十二指腸腺癌超聲可顯示腫瘤大小、部位特別是對梗阻性黃疸有鑑別診斷意義,能與胰頭癌、膽管癌、膽道結石相鑑別。
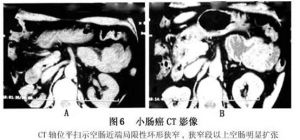
4.CT掃描 表現為不規則軟組織腫塊,向腔內外生長,增強後腫塊呈輕至中度強化鶒,局部腸壁不規則或環形增厚,腸腔狹窄,少數小腸腺癌僅單純表現為局限性腸壁增厚。有時壞死的腫塊內有氣體或造影劑進入,則提示有潰瘍形成。並常有腸系膜或腹膜淋巴結轉移,其轉移的淋巴結通常不如淋巴瘤波及的淋巴結大。
5.MRI 表現為腸壁明顯增厚及突向腸腔內的軟組織腫塊影腸腔環形狹窄,T1WI上呈等低信號,T2WI上呈略高信號;中心的壞死在T1WI上呈低信號,T2WI上呈明顯高信號,增強掃描後病灶呈均勻或不均勻強化,中心的壞死灶不強化(圖7)。
6.選擇性腹腔動脈造影 小腸癌消化道出血較常見,造影可顯示病變部位有異常的動脈,病理性腫瘤血管網,對於腺癌、肉瘤及其他腫瘤有分辨意義可判斷外科切除的可能性及了解血管異常情況。
治療
小腸腺癌對放療不敏感,對化療亦不敏感。僅少數病例化療可控制進展,緩解症狀。可給予氟尿嘧啶(5-Fu)、絲裂黴素(MMC)或順鉑(DDP)。因此,小腸腺癌以手術治療為主,放療及化療效果欠佳。手術治療的原則鶒是進行腫瘤所在腸段及相應的腸系膜和區域淋巴結的整塊切除,有時需切除受累的相鄰臟器。切除腸段的範圍需根據結紮血管後的血運而定,但至少需切除腫瘤邊緣的近側和遠側各10cm以上正常腸段。
十二指腸腺癌應進行胰十二指腸切除術和胰空腸吻合,膽管空腸吻合及胃空腸吻合。有人認為對於十二指腸第一、三、四段的早期腺癌可作該腫瘤節段腸管的切除術鶒,此手術範圍小,影響小。反對者認為切除不徹底,如病人條件較好,年齡不超過70歲,體質能耐受胰十二指腸切除術,以作胰十二指腸切除術根治效果好。空腸和迴腸腺癌應清掃腸系膜上動靜脈周圍的脂肪淋巴組織。末端迴腸腺癌應行根治性右半結腸切除術。
小腸腺癌的治療以手術為主。手術的基本原則是整塊切除腫瘤所在腸段、相應腸系膜及所屬淋巴結。小腸癌不同於平滑肌肉瘤,其浸潤性強常累及腸系膜上動脈或靜脈的主幹,或固定於腹主動脈或下腔靜脈上,無法分離僅能做姑息性的短路手術。故腫瘤晚期無法切除者可行旁路手術以緩解症狀,並作介入治療,以控制腫瘤的生長。
對於空迴腸腺癌,應距癌灶邊緣近端和遠端各10cm以上做腸段切除,須鶒在該段腸管的血管根部(腸系膜上動靜脈分出該段血管的起始部)結紮,清除該段腸系膜,並清掃腸系膜上動靜脈旁淋巴脂肪組織。由於必須保護腸系膜上動靜脈,清掃範圍受到限制。遠端迴腸的淋巴引流是沿回結腸動脈回流至腸系膜根部保留回結腸動脈就難以徹底清掃該區域淋巴結,為此需行右半結腸切除術。術中探查已有較廣泛轉移者,若腫瘤局部條件允許可作姑息性切除。無法切除且有梗阻者行旁路手術。
對於分化較差的小腸癌化療和放療有一定作用,故術後應輔以適當的化療和放療等綜合治療措施。
預防
小腸腺癌確診時往往已有區域淋巴結及肝轉移,多無法行根治性切除術,預後較差有報導298例小腸腺癌的手術治療,能進行根治性切除術者僅占50.7%,姑息性切除術占10.7%旁路手術為16.8%,其餘只能單純開腹探查。國內報告小腸腺癌切除術後的5年生存率為19%~31%,根治性切除術後的5年生存率為34%~41%ZAR綜合923例小腸腺癌,位於十二指腸者5年、10年生存率分別為39%、37%,空迴腸者分別為46%41%女性5年生存率稍高於男性。