 小兒急性腎小球腎炎
小兒急性腎小球腎炎病因
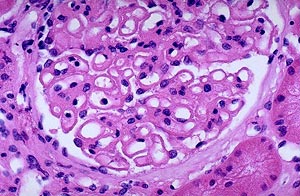 細胞圖
細胞圖1.β溶血性鏈球菌A組
2.非鏈球菌(包括其他的葡萄球菌、鏈球菌革蘭陰性桿菌等)、病毒(流感病毒、柯薩奇病毒B4、EB病毒)、肺炎支原體及原蟲等。
在A組β溶血性鏈球菌中,由呼吸道感染所致腎炎的菌株以12型為主,少數為1,3,4,6,25,49型引起腎炎的侵襲率約5%。由皮膚感染引起的腎炎則以49型為主,少數為2,55,57和60型侵襲率可達25%
發病機制
 小兒急性腎小球腎炎
小兒急性腎小球腎炎細菌感染多是通過抗原-抗體複合物在腎小球沉積後激活補體,誘發炎症反應而發病,而病毒、支原體等則是直接侵襲腎組織而致腎炎。
關於A組β溶血性鏈球菌感染後導致腎炎的機制,一般認為機體對鏈球菌的某些抗原成分(如胞壁的M蛋白或胞質中某些抗原成分)產生抗體,形成循環免疫複合物,隨血流抵達腎臟,並沉積於腎小球基膜,進而激活補體,造成腎小球局部免疫病理操作而致病但近年還提出了其他機制,有人認為鏈球菌中的某些陽離子抗原,先植入於腎小球基膜,通過原位複合物方式致病:致腎炎鏈球菌株通過分泌神經氨酸酶改變了機體正常的IgG,從而使其具有了抗原性,導致抗體產生,沉積在腎臟而發病。還有人認為鏈球菌抗原與腎小球基膜糖蛋白具有交叉抗原性,此少數病例屬腎抗體型腎炎。沉積在腎臟的鏈球菌抗原一直不甚清楚,原以為是其細胞壁抗原(M蛋白)但在腎小球內未發現M蛋白沉積。後發現在患者的腎小球內沉積有內鏈球菌素(endosfrcptosin)、腎炎菌株協同蛋白和前吸收抗原(preadsorbing antigen)等鏈球菌成分,但是否APSGN是由上述抗原所誘發的免疫機制致病尚未完全肯定。
2.病理改變 APSGN的早期腎活檢主要為瀰漫性毛細血管內增生性腎小球腎炎。光鏡下可見腎小球腫大,內皮細胞及系膜細胞增生(稱為毛細血管內增生),中性多形核白細胞和單核細胞在腎小球內浸潤,使毛細血管壁狹窄乃至閉塞,但毛細血管壁通常無壞死。沿毛細血管壁基膜外側,偶有不連續的蛋白質性沉積物(駝峰)健康搜尋,即沉積火罐網的免疫複合物,在電鏡下表現為上皮側大塊狀的電子緻密沉積物。在少數腎小球,可見局限性毛細血管外增生(新月體),但很少有瀰漫性新月體形成。腎小球之外的血管和腎小管間質區一般正常。在遠端小管腔內常見紅細胞,可形成紅細胞管型。免疫螢光檢查可分系膜型、星空型花環型三種在毛細血管襻周圍和系膜區可見IgG顆粒樣沉積,常伴有C3和備解素沉積,但較少見有G1q和C4沉積。血清補體成分的改變和腎小球毛細血管襻明顯的C3、備解素的沉積,表明補體激活可能主要途徑是替代途徑。
症狀
 搶救
搶救1.典型病例
(1)前驅病史:發病前10天左右常有上呼吸道感染、扁桃體炎等鏈球菌前驅感染史;以皮膚膿皰瘡為前驅病史者,前驅期稍長,約2~4周。
(2)水腫:常為最先出現的症狀。初期以眼瞼及顏面為主,漸下行至四肢,呈非凹陷性,合併腹水及胸腔積液都極為少見。
(3)尿量:尿量減少與水腫平行尿量越少水腫越重。少尿標準為學齡兒童每天尿量<400ml,學齡前兒童<300ml,嬰幼兒<200ml或每天尿量少於250ml/m2;無尿標準為每天尿量<50ml/m2。
(4)血尿:疾病初期50%~70%患兒可出現肉眼血尿,1~2周后轉為鏡下血尿,輕症病人多數無肉眼血尿。尿的改變是本病必不可少的臨床表現。
(5)高血壓:見於70%的病例。不同年齡組高血壓的標準不同:學齡兒童≥17.3/12kPa(130/90mmHg);學齡前期兒童≥16/10.7kPa(120/80mmHg);嬰幼兒≥14.7/79.3kPa(110/70mmHg)為高血壓。
(6)其他:部分患者可出現腰痛及尿痛症狀高血壓明顯時常伴有頭暈、頭痛、噁心、嘔吐和納差等。
2.嚴重病例 見於患病初期(1周內),除上述表現外,還可出現下列之一的臨床表現即為嚴重病例。
(1)急性腎功能不全:表現為嚴重少尿甚至無尿,血肌酐及尿素氮明顯升高,血肌酐≥176µmol/L(2mg/dl),出現高鉀血症及代謝性酸中毒患兒噁心嘔吐、乏力呼吸增快、水腫加重等。
(2)嚴重循環充血:高度水鈉瀦留可引起嚴重循環充血及心衰、水腫等。表現為明顯水腫、持續少尿乃至無尿心慌、氣促、煩躁、不能平臥、發紺、兩肺囉音、心音低鈍、心率增快、奔馬律和肝臟進行性增大。
(3)高血壓腦病:血壓急驟升高達21.3/14.7kPa (160/110mmHg)以上,超過腦血管代償收縮功能,使腦血流灌注過多而出現腦水腫表現,如劇烈頭痛、頻繁嘔吐、視力模糊乃至失明嚴重神志不清昏迷、驚厥等。
3.非典型病例
(1)腎外症狀性腎炎:又稱尿輕微改變腎炎雖有典型的鏈球菌感染前驅病史、水腫、高血壓及血清補體的降低,有或者無尿少但尿中往往無蛋白、紅細胞及白細胞,或呈一過性異常。
(2)表現為腎病綜合徵的急性腎小球腎炎:蛋白尿明顯的急性腎炎可出現低蛋白血症、高脂血症和凹陷性水腫。通過尿檢動態觀察及血清補體檢測可與腎炎性腎病綜合徵相鑑別。
併發症:
急性期重症病例常並發嚴重循環充血高血壓腦病和急性腎功能衰竭常致患兒死亡極少數發展成慢性腎炎等。
診斷:
1.臨床特點 典型急性腎小球腎炎診斷並不困難鏈球菌感染後,經1~3周無症狀間歇期出現水腫、高血壓、血尿(可伴有不同程度蛋白尿),再加以血C3的動態變化即可明確診斷。
2.實驗室檢查 但確診APSGN則需包括下述3點中的2點:
(1)檢出致病菌:在咽部或皮膚病損處,檢出致腎炎的β溶血性鏈球菌。
(2)檢出抗體:對鏈球菌成分的抗體有一項或多項呈陽性,如ASO、anti-DNAaseB抗體、anti-Hase抗體、anti-ADPNase抗體等。為了使診斷的準確率達到90%,必須進行多種抗體測試。值得注意的是早期使用抗生素治療能阻止上述抗體的產生,並使咽部細菌培養為陰性但不能阻止APSGN的發生。
(3)補體降低:血清補體C3降低。
鑑別診斷:
由於多種腎臟疾病均可表現為急性腎炎綜合徵還有一些腎臟病伴有血C3下降,因此需要進行鑑別診斷。
1.其他病原體感染後的腎小球腎炎 已知多種病原體感染也可引起腎炎,並表現為急性腎炎綜合徵。可引起增殖性腎炎的病原體有細菌(葡萄球菌肺炎球菌等)病毒(流感病毒、EB病毒、水痘病毒、柯薩基病毒、腮腺炎病毒、ECHO病毒、巨細胞包涵體病毒及B型肝炎病毒等)、肺炎支原體及原蟲等。參考病史原發感染灶及其各自特點一般均可區別,這些感染後腎炎患者往往C3下降不如APSGN顯著
2.其他原發性腎小球疾患
(1)膜增生性腎炎:起病似急性腎炎,但常有顯著蛋白尿、血補體C3持續低下病程呈慢性過程,必要時行腎活檢鑑別。
(2)急進性腎炎:起病與急性腎炎相同常在3個月內病情持續進展惡化,血尿、高血壓、急性腎功能衰竭伴少尿持續不緩解,病死率高。
(3)IgA腎病:多於上呼吸道感染後1~2天內即以血尿起病,通常不伴水腫和高血壓。一般無血清補體下降,有時有既往多次血尿發作史。鑑別困難時需行腎活體組織檢查。
(4)原發性腎病綜合徵腎炎型:腎炎急性期偶有蛋白尿嚴重達腎病水平者,與腎炎性腎病綜合徵易於混淆。經分析病史、補體檢測甚至經一階段隨訪觀察,可以區別困難時需行腎活體組織檢查。
3.繼發性腎臟疾病 也可以急性腎炎綜合徵起病,如系統性紅斑狼瘡、過敏性紫癜溶血尿毒綜合徵、壞死性小血管炎Goodpasture綜合徵。據各病之其他表現可以鑑別。
4.急性泌尿系感染或腎盂腎炎 在小兒也可表現有血尿但多有發熱、尿路刺激症狀,尿中以白細胞為主,尿細菌培養陽性可以區別。
5.慢性腎炎急性發作 兒童病例較少,常有既往腎臟病史,發作常於感染後1~2天誘發,缺乏間歇期且常有較重貧血,持續高血壓、腎功能不全有時伴心臟、眼底變化,尿比重固定,B超檢查有時見兩腎體積偏小。
治療
 小兒急性腎小球腎炎
小兒急性腎小球腎炎本病主要治療為清除體內殘餘病原、對症及保護腎功能,防止併發症。
1.一般治療
(1)休息:無論病情輕重早期均應臥床休息直至水腫顯著消退、血壓正常及肉眼血尿消失,通常需要2~3周。血沉正常後可上學,但尿Addis計數正常前應控制活動量。
(2)飲食:急性期宜限制水、鹽及蛋白質攝入量。一般採用低鹽或無鹽、低蛋白飲食,用糖提供熱量。鹽攝入量控制在1~2g/d水平,伴腎功能不全時用優質蛋白質攝入量以0.5g/(kg·d)為宜。水腫重且尿少者限水。
2.抗生素 主要目的為清除殘餘病菌,可用青黴素20萬~30萬U/(kg·d)或紅黴素30mg/(kg·d)靜脈滴注治療2周。疑有其他病原時,可加用其他抗生素。對青黴素過敏者可用紅黴素。
3.對症治療 包括利尿、消腫、降壓等。
(1)利尿:輕度水腫者可選用氫氯噻嗪(hydrochlorothiazide,DHCT)2~3mg/(kg·d)口服,尿量增多後加用螺鏇內酯(spironolactone,antisterone)2mg/(kg·d)口服口服利尿劑效果差或重度水腫病人可靜脈滴注或肌注呋塞米(furosemide,速尿)每次1~2mg/kg還可採用新型利尿合劑即多巴胺和酚妥拉明各0.3~0.5mg/kg呋塞米2mg/kg,健康搜尋一起加入10%葡萄糖100~200ml中靜滴,利尿效果優於單用呋塞米。
(2)降壓:首選硝苯地平(nifedipine,心痛定),每次0.25~0.5mg/kg,3~4次/d口服或舌下含服如血壓仍不能控制可用尼卡地平(nieardipine,佩爾地平,perdipine)每次0.5~1mg/kg,2次/d;卡托普利(captopril,巰甲丙脯氨酸)1~2mg/(kg·d)2~3次/d;哌唑嗪(prazosin)每次0.02~0.05mg/kg,3~4次/d,口服。
4.重症病例治療
(1)急性腎功能不全:急性腎小球腎炎患者多於起病第1~2周尿量減少可有氮質血症,以後隨腎臟病變的好轉而尿量增加,BUN、Cr亦隨之降至正常。但有少數患兒病變嚴重,腎小球毛細血管內血栓形成,纖維素樣壞死或上皮細胞增生、纖維蛋白沉積,很快形成大面積新月體,可在短期內導致嚴重少尿甚至無尿腎功能衰竭亦有可能發展為急進性腎炎。
①少尿期:維持水電解質及酸鹼平衡,加強利尿。
A.嚴格控制水分入量火罐網:“量出為入”僅補充不顯性失水按400ml/(m2·d)或[嬰兒20ml/(kg·d),幼兒15ml/(kg·d),兒童10ml/(kg·d)]及前一天尿量和異常失水量。
每天液量=尿量+不顯性失水-食物代謝和組織分解所產生的內生水。
體溫升高1℃,按75ml/(m2·d) 增加水。補充不顯性失水用不含鈉液體,經末梢輸注可用10%~20%葡萄糖,經中心靜脈,可用30%~50%葡萄糖內生水按100ml/(m2·d)。異常丟失包括嘔吐、腹瀉胃腸引流等用1/4~1/2張液體補充。
每天應注意評估患者含水狀態,臨床有無脫水或水腫;每天測體重如入量控制合適體重每天應減少10~20mg/kg。血鈉不低於130mmol/L以下血壓穩定。
B.熱量和蛋白質入量:供給足夠熱量以減少蛋白質分解,早期只給碳水化合物供給葡萄糖3~5mg/(kg·d)靜滴,可減少機體自身蛋白質分解和酮體產生。情況好轉能口服時應及早給予基礎代謝熱卡[兒童30kcal/(kg·d),嬰兒50kcal/(kg·d)]。飲食可給低蛋白、低鹽、低鉀和低磷食物蛋白質應限制在0.5~1.0mg/(kg·d)為宜,且應以優質蛋白為主,如雞蛋肉類、奶類蛋白為佳。為促進蛋白質合成可用苯丙酸諾龍25mg肌注,每周1~2次對有高分解狀態或不能口服者可考慮用靜脈高營養。
C.高鉀血症的治療:血鉀>6.5mmol/L為危險界限,應積極處理。如有明顯EKG改變時,可予10%葡萄糖酸鈣0.5~1ml/kg,靜脈緩慢注射15~30min;或5%NaHCO3 3~5ml/kg靜注,或20%葡萄糖(0.5g/kg)加胰島素(0.2U/g葡萄糖)2h滴注。經以上治療無效或血K+>6.5mmol/L時,應考慮透析治療
a.重碳酸鹽:可糾正酸中毒,形成細胞外液輕度鹼中毒,使鉀由細胞外轉移至細胞內同時也擴大細胞外體積,稀釋血鉀濃度。可用5%碳酸氫鈉2ml/kg,在5min內靜注。如未恢復正常,15min後可重複1次。鈉溶液作用迅速,但持續時間短,僅維持30~90min。
b.葡萄糖酸鈣:鈣可拮抗鉀對心肌的毒性,10%葡萄糖酸鈣10ml靜點,5min開始起作用,可持續1~2min每天可用2~3次火罐網,但用洋地黃者宜慎用。
c.高滲葡萄糖和胰島素:促進鉀進入細胞內,每3~4mg葡萄糖配1U胰島素,每次用1.5mg/kg糖可暫時降低血鉀1~2mmol/L,15min開始起作用,可持續12h或更長,必要時可重複。
以上三種療法在高鉀急救時可單獨或聯合使用,有一定療效,但鶒不能持久。因此在治療同時可開始準備透析。
d.陽離子交換樹脂:經以上搶救EKG趨於正常,但血鉀仍在5.5~7mmol/L之間可給陽離子交換樹脂口服或灌腸0.3~1mg/(kg·次)此藥易引起便秘,可和10%~20%山梨醇混合口服或灌腸,山梨醇有滲透腹瀉作用。灌腸後30~60min開始起作用,每天重複2~4次,也可放在膠囊內吞服。陽離子樹脂每吸收1mmol鉀同時釋放出1mmol其他陽離子,如鈉應注意鈉瀦留。
e.透析:血透或腹透均有效,前者作用較快,能在1~2h內使血鉀從7.5~8mmol/L降至正常範圍以內,而腹透需4~6h降至正常。
防治高血鉀要減少機體蛋白質的高分解代謝,供給足夠熱卡,限制含鉀較高的飲食和藥物及不輸庫存血等。
D.低鈉血症:應區分是稀釋性或低鈉性。在少尿期,前者多見,嚴格控制水分入量、利尿,多可糾正一般不用高滲鹽進行糾正。這會引起容量過大導致心衰。低鈉性者,當血鈉<120mmol/L,且又出現低鈉綜合徵時,可適當補充3% NaCl 1.2ml/kg可提高血鈉1mmol/L,可先給3~6ml/kg可提高2.5~5mmol/L。
E.代謝性酸中毒:輕症多不需治療。當血HCO3-<12mmol/L時應給予碳酸氫鈉。5%碳酸氫鈉1ml/kg可提高HCO3- 1mmol/L。給鹼性液可使血容量擴大和誘發低鈣抽搐。
F.高血壓、心力衰竭及肺水腫:多與血容量過多水中毒有關。治療應嚴格限制水分入量限鹽及利尿。利尿可用呋塞米2~3mg/(kg·次),2~3次/d。如有高血壓腦病可用硝普鈉靜點可將硝普鈉10~20mg加在5%葡萄糖100ml內根據血壓調節滴數1~8µg/(kg·min)使血壓穩定在一定水平。擴張血管可用多巴胺及酚妥拉明各10mg加在10%葡萄糖100ml內靜滴,1次/d,連用7天。兩藥合用可擴張腎小動脈,改善腎血流量。
G.心力衰竭的治療:由於心肌缺氧水腫及少尿,對洋地黃製劑非常敏感,即使少量套用,也易產生中毒,應慎用。其主要治療應以利尿、限鹽、限水及擴張血管為主如出現肺水腫,除利尿及擴張血管外應加壓給氧,可用嗎啡0.1~0.2mg/kg皮下注射、放血或止血帶扎四肢,必要時透析。
H.低鈣抽搐:可靜脈給10%葡萄糖酸鈣10ml,1~2次/d。可適當加鎮靜劑如安定。
②多尿期治療:
A.低鉀血症的矯治:尿量增多鉀從尿中排出易致低鉀,可給2~3mmol/(kg·d)口服,如低鉀明顯可靜脈補充,其濃度一般不超過0.3%,用10% KCl 3ml加在100ml液體中。隨時檢測血鉀濃度或心電圖改變,防止血鉀過高。
B.水和鈉的補充:由於利尿水分大量丟失,應注意補充但如尿量過多應適當限制水分入量,以尿量1/2~2/3為宜補液過多會延長多尿期。
C.控制感染:約1/3病人死於感染,應積極控制,可選擇敏感抗生素,但應注意保護腎功能。
D.透析治療:早期透析可降低死亡率,根據具體情況可選用血透或腹透透析指征:
a.血生化指標:BUN>28.56mmol/L(80mg/dl);Cr>530.4µmol/L;血鉀>6.5mmol/L或心電圖有高鉀表現;CO2CP<12mmol/L。
b.臨床有明顯尿毒症症狀少尿2~3天頻繁嘔吐有周圍神經或精神症狀者。
c.明顯水鈉瀦留表現。
d.化學毒物或藥物中毒。
(2)嚴重循環充血:以利尿劑為主。伴明顯高血壓時,也可試用血管擴張劑,如硝普鈉1~2µg/(kg·min)。一般不用洋地黃,心力衰竭明顯時,可小劑量套用毛花苷C(西地蘭)0.01mg/(kg·次),一般1~2次即可不必維持用藥。上述治療無效時可用血液濾過血液透析或腹膜透析治療。
嚴重循環充血、心力衰竭:應臥床休息嚴格限制水、鈉攝入儘快利尿降壓。
強力利尿劑:呋塞米(速尿)2mg/kg靜注,4~6h後可重複如仍無尿可加大劑量至3~4mg/kg。患者多於病程第7~10天開始利尿。但若繼續無尿,BUN 24h內上升7.2~18mmoL/L(20~50mg/dl)或Cr 24h內上升176.8~265.2µmol/L(2~3mg/dl)或有心臟負荷過重或高鉀血症、酸中毒不能糾正者,應採用透析療法
明顯肺水腫者可予擴血管藥硝普鈉(用法同高血壓腦病)或酚妥拉明0.1~0.2mg/kg加入5%~10%葡萄糖液10~20ml中靜脈緩慢注射以減輕心臟負荷。煩躁不安時予鎮靜劑如哌替啶(度冷丁)(1mg/kg)或嗎啡(0.1~0.2mg/kg)皮下注射經觀察此類患者心排血量不低,動靜脈血氧差減少,射血分數不低,故一般不主張用洋地黃製劑。經上述治療仍難控制的循環充血可用腹膜透析或血液濾過治療。
(3)高血壓腦病:首選硝普鈉(sodium nitroprusside)靜脈滴注,劑量為1~5µg/(kg·min)最大量<8µg/(kg·min),需新鮮配製,>4h後不宜使用,輸液中需避光主要不良反應有噁心、嘔吐、頭痛肌痙攣、血壓過低等。也可用二氮嗪(diazoxide)3~5mg/(kg·次)或尼卡地平(佩爾地平)0.5~6µg/(kg·min)靜脈注射。對驚厥者可用地西泮(diazepam;安定,valium)0.3mg/(kg·次)靜注或苯巴比妥(phenobarbital)5~8mg/(kg·次)肌注治療。
5.腎上腺皮質激素治療 一般病人禁用腎上腺皮質激素,以免加重水鈉瀦留及高血壓。對於持續大量蛋白尿者或臨床病理有慢性化趨勢的患兒可口服潑尼松(prednisone)治療劑量1~2mg/(kg·d),並逐步減量,療程以1~2月為宜。對於腎活組織檢查有大量新月體的病人可先以甲潑尼龍(甲基潑尼松龍)20~30mg/(kg·次)衝擊治療,然後改為潑尼鬆口服治療。
6.恢復期治療 在肉眼血尿、水腫、高血壓消失後,可用中藥如六味地黃丸(6g/次3次/d)或白茅根(20g/次,煎服)等治療鶒,直至鏡下血尿消失。
預後
小兒急性腎小球腎炎預後良好,大多數可完全恢復急性期死亡主要與嚴重併發症有關絕大多數患兒2~4周內肉眼血尿消失,尿量增多,水腫消退,血壓逐漸恢復,殘餘少量蛋白尿及鏡下血尿多於6個月內消失,少數重症病人可遷延1~3年,甚至發展成慢性腎炎或慢性腎功能不全。
預防
根本的預防是防治鏈球菌感染。平時應加強鍛鍊,注意皮膚清潔衛生,以減少呼吸道及皮膚感染如一旦感染則應及時徹底治療感染後2~3周時應查尿常規以及時發現異常。
