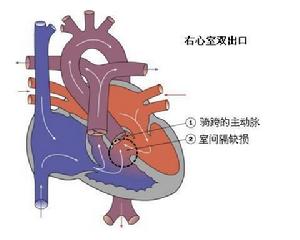
疾病介紹
隨著右室雙出口外科手術治療技術的發展,其解剖學診斷標準被重新評估。由於在病理解剖研究中比較容易準確判斷騎跨的大動脈瓣與下方室間隔的相互連線關係,因此其診斷標準為當兩根大動脈根部一半以上的周邊均連線至同一心室時,即診斷為右室雙出口。因此,右室雙出口可與雙心室、單心室或任何大血管相互關係及任何房室連線類型同時存在。
發病原因
由於胚胎髮育時圓錐動脈乾鏇轉不完全,使之與左、右心室對位連線發生程度不同的偏離。在胚胎髮育心襻形成期就出現圓錐,右背側及左腹側嵴融合後分隔成前外側和後內側2個圓錐,連線右心室小梁部原基,以後後內側圓錐融合於左心室而成為其流出道。右心室雙出的形成與圓錐部鏇轉和吸收異常有關。主動脈與肺動脈之間的關係,半月瓣之間的關係,分別取決於圓錐間隔及動脈乾的發育。
導致心臟畸形的因素有如下幾個:
遺傳因素:很多染色體異常和遺傳綜合徵均合併心臟畸形,而我們在產前發現有心臟畸形的胎兒中有25-30%屬於染色體異常
外界因素:妊娠期接觸某些物質或藥物,如酒精、鋰、維生素A、抗驚厥藥、反應停、類固醇、苯丙胺、麻醉藥及口服避孕藥或大劑量接受輻射等,胎兒心臟畸形的機會約1:50
生物因素:宮內感染風疹病毒、巨細胞病毒、柯薩奇病毒可能造成胎兒心臟畸形
免疫因素:孕婦為糖尿病患者其胎兒心臟畸形機會是原有基礎的5倍。
遺傳學
先天性心臟病主要與母孕期病毒感染、接觸放射線等有關,而與遺傳關係不大。絕大多數患者的親屬都沒有患先天性心臟病。但也有少數報導稱家族聚集性的存在先心病的案例。
發病機制
病理解剖右心室雙出口可發生在心房位置正常,反位或對稱位。在手術的病例中,房室連線一致的占86%,不一致的占11%。右心室雙出口主要是圓錐部(漏斗部)畸形。漏斗部(流出道)間隔完全在解剖右心室之上,而不是室間隔的流出道部分。在delaCruz組的資料中,前後位漏斗部伴大動脈關係正常的占54%,主動脈位於右側並列的占37%,主動脈前位的占9%。大動脈關係正常時,流出道間隔與室間隔垂直。在右心室雙出口中,漏斗部呈並列位的約占26%,肺動脈幾乎均自鄰近室間隔的內側漏斗部發出,主動脈與肺動脈平行,主動脈位於右側。
主動脈下室間隔缺損:為最常見的類型,在右心室雙出口手術病例中約占50%。漏斗部呈前後關係,缺損均位於隔緣小梁的前支與後支之間,大部分為膜周型,主動脈瓣葉為缺損的上緣,二尖瓣環與三尖瓣環的連線為缺損的後下緣,其他邊緣為隔緣小梁,漏斗隔及心室漏斗褶。少部分缺損與半月瓣及三尖瓣之間被心室漏斗褶肌性組織分隔,缺損的邊緣均為肌肉。主動脈左位時,室間隔缺損往往為主動脈下缺損,缺損部位較主動脈右位更趨向空間隔的前上部。屍檢資料中,右心室雙出口伴主動脈下室間隔缺損病例伴雙圓錐的占77%,單獨肺動脈下圓錐占23%。
肺動脈下室間隔缺損:在右心室雙出口手術病例中約占30%。絕大部分肺動脈下室間隔缺損不伴肺動脈狹窄,即為Taussig-Bing類型。漏斗部呈並列關係。缺損位於隔緣小梁前支與後支之間。如果肺動脈下圓錐存在,缺損與肺動脈瓣之間為肌肉組織分隔,肺動脈瓣與二尖瓣直接連續則肺動脈瓣騎跨在室間隔缺損上,成為其上緣。流出道間隔朝向右心室前壁,將主動脈下區域與室間隔缺損分隔開來。流出道間隔肥厚可引起主動脈下狹窄。在Taussig-Bing類型中,雙側圓錐或單獨主動脈下圓錐約占50%。
雙動脈下室間隔缺損:約占10%。缺損位於隔緣小梁前支與後支之間。因為漏斗部間隔發育不良或缺失,缺損直接在主動脈瓣及肺動脈瓣之下,主動脈瓣及肺動脈瓣成為缺損的上緣,主動脈瓣與肺動脈瓣連續。隔緣小梁成為缺損的前、下及後緣。雙側圓錐均缺如。
遠離大動脈室間隔缺損:占10%~20%,缺損不在隔緣小梁前支與後支之間,離開主動脈瓣和肺動脈瓣遠,位於小梁間隔,流入道部間隔,或膜周缺損並向流入道延伸。主動脈下狹窄少見,主要發生在肺動脈下室間隔缺損的右心室雙出口。主動脈下狹窄常由於左室(主動脈下)流出道發育不良,也可因房室瓣組織或肥厚肌肉束引起。右心室雙出口伴房室連線不一致時,通常心房位置正常,主動脈與肺動脈起自左側的解剖右心室。主動脈位於肺動脈左側,並列或左前方。室間隔缺損為主動脈下或肺動脈下。
在國際先天性心臟病命名及資料庫項目中右心室雙出口分類為:①室間隔缺損型(主動脈下缺損,雙動脈下缺損)。②法洛四聯症型。③大動脈轉位型(肺動脈下缺損伴或不伴肺動脈狹窄)。④遠離大動脈室間隔缺損型(根據是或不是完全性房室間隔缺損,伴或不伴肺動脈狹窄分成4種亞型)。⑤室間隔完整型。合併其他心臟畸形有房室瓣(狹窄、閉鎖、騎跨等)、動脈導管未閉、心室發育不良、主動脈狹窄、主動脈間斷、冠狀竇隔缺損、肺靜脈連線異常、心耳並列、房間隔缺損及右位心等。
右心室雙出口的血流動力學與室間隔缺損大小及其與大動脈關係、合併畸形等有關,可以分別類似於室間隔缺損合併肺動脈高壓、法洛四聯症及完全性大動脈轉位。左心室血液經室間隔缺損分流無限制時,左心室與右心室壓力相等。肺動脈流出道及主動脈流出道均無狹窄時,肺動脈壓力與主動脈壓力相似。體循環血液氧飽和度取決於肺血流量,右心室內不同氧飽和度血液混合及血流狀況。肺血流量受肺動脈狹窄及肺血管梗阻性病變的影響。伴有肺動脈下室間隔缺損時,肺動脈血氧飽和度高於主動脈血,不論是否存在肺動脈狹窄或肺血管梗阻性病變。伴主動脈下室間隔缺損時,肺動脈血氧飽和度高於主動脈血仍占40%。右心室雙出口不伴肺動脈狹窄時,較早發生肺動脈高壓及肺血管病變。
疾病症狀
病情嚴重的患兒可有青紫、充血性心力衰竭的症狀,若病情較輕亦可毫無症狀。
充血性心力衰竭(congestiveheartfailure,CHF)系指在有適量靜脈血回流的情況下,由於心臟收縮和(或)舒張功能障礙,心排血量不足以維持組織代謝需要的一種病理狀態。充血性心力衰竭的詳細症狀查看這裡。
臨床表現類型及症狀出現時間取決於其病理類型及其伴發畸形的嚴重程度。在法四型右室雙出口,如果存在嚴重的肺血供不足,可在新生兒期即有青紫表現。其他類型的右室雙出口體肺循環平衡良好,往往在新生兒期後才逐漸出現青紫或缺氧發作。伴主動脈下室間隔缺損的右室雙出口的典型臨床表現是在出生近1個月時充血性心力衰竭而無青紫表現,與單純大型室間隔缺損臨床表現相似,如果生後早期出現心力衰竭則應考慮是否同時伴有水腫。伴肺動脈下室間隔缺損的右室雙出口常表現為安靜時輕度青紫,哭吵後青紫加劇。右室雙出口無特異性的體徵。
1、主動脈下室間隔缺損伴肺動脈狹窄:臨床表現與法洛四聯症相似。不同程度的肺動脈狹窄可伴有不同程度的青紫,可在生後1歲以內即出現。當狹窄嚴重時,早期即可出現青紫、乏力、活動後氣促、蹲踞及高血紅蛋白血症。體格檢查可發現有青紫和杵狀指(趾),心前區搏動彌散,左側胸骨旁2~4肋間可及4~5/6級的噴射性收縮期雜音,高位左側胸骨旁可及震顫。第1心音正常,第2心音單一,有時在心尖區可及第3心音。
2、肺動脈下室間隔缺損伴或不伴有肺動脈狹窄:臨床表現與完全性大血管轉位伴室間隔缺損相似。通常在嬰兒期即表現為青紫和充血性心力衰竭。如伴有肺動脈狹窄時,青紫出現時間更早但常無心力衰竭表現。在伴有水腫時,嬰兒早期即可有心功能衰竭、青紫和股動脈搏動減弱或消失。體格檢查可發現典型的青紫和杵狀指(趾),身高、體重明顯落後於同齡人。心前區隆起且心尖搏動彌散,在左側胸骨旁可及高調IR2~3/6級收縮期雜音,當伴有肺動脈狹窄時則可及3~4級響亮的收縮期雜音,第2心音通常響亮而單一。肺血流量增加者可在心尖部聞及滾動樣舒張期雜音。
3、主動脈下室間隔缺損不伴肺動脈狹窄:臨床表現與大型室間隔缺損伴肺動脈高壓類似。通常青紫輕微但氣急和充血性心力衰竭表現明顯,有反覆的上呼吸道感染。左側胸骨旁可及3~4/6級的全收縮期雜音伴震顫,心尖區可及舒張期雜音及第3心音。
4、主動脈下室間隔缺損伴肺血管阻塞性疾病:如上組類型伴有器質性肺高壓時,此時肺動脈血流減少,心功能衰竭及反覆呼吸道感染少見。可出現青紫和杵狀指(趾)。體格檢查常無雜音聞及,第2心音響亮而單一,同時可及肺動脈反流所致的舒張期雜音。主要依靠超聲心動圖、心導管檢查和心血管造影確診。
疾病鑑別
小兒右室雙出口因臨床表現多樣,應與巨大型室間隔缺損、法洛四聯症相鑑別,依賴於影像學檢查進行鑑別。
巨大型室間隔缺損:缺損小,可無症狀。缺損大者,症狀出現早且明顯,以致影響發育。有心悸氣喘、乏力和易肺部感染。嚴重時可發生心力衰竭。有明顯肺動脈高壓時,可出現紫紺,該病易罹患感染性心內膜炎。可以通過X線檢查、心臟檢查、心電圖檢查、超聲心動圖檢查、心導管檢查確診。
法洛四聯症:主要是自幼出現的進行性青紫和呼吸困難,易疲乏,勞累後常取蹲踞位休息。嚴重缺氧時可引起暈厥,長期右心壓力增高及缺氧可發生心功能不全。患者除明顯青紫外,常伴有柞狀指(趾),心臟聽診肺動脈瓣第二心音減弱以致失,胸骨左緣常可聞及收縮期噴射性雜音。腦血管意外、感染性心內膜炎、肺部感染為該病常見併發症。根據臨床表現、X 線及心電圖檢查可提示本症,超聲心動圖檢查基本上可確定診斷。
疾病檢查
病史臨床表現取決於主動脈和肺動脈開口與室間隔缺損之間的關係,注意有無肺動脈狹窄。有漏斗部及肺動脈狹窄者,類似法洛四聯症,可有缺氧性昏厥,蹲踞及杵狀指趾。無肺動脈狹窄者肺血增多,易發生肺動脈高壓,類似巨大室間隔缺損。
體格檢查心前區隆起,胸骨左緣3、4肋間粗糙收縮期雜音,伴震顫,肺動脈第二音減輕或消失。
實驗室檢查血常規檢查:外周血可有紅細胞增多、血紅蛋白濃度增高;並發肺部感染時,白細胞計數和中性粒細胞增高。
輔助檢查1、心電圖:常表現為竇性心律、電軸右偏及不同程度的右心室肥大。右胸前導聯QRS波常表現為qR型。左心室常不擴大,如果有明顯的左心室大則提示有可能合併限制性的室間隔缺損。
2、胸部X線:無特徵性的改變,心臟大小及肺血多少取決於當時的血流動力學狀態,可為小心臟,肺血減少,也可表現為大心臟,肺血明顯增多。
3、超聲心動圖:劍突下掃查對診斷右室雙出口非常有用,診斷標準為兩根大血管全部或大部分發自右心室,雙圓錐常見但並不是診斷的必須條件。胸骨旁長軸及短軸可檢測大血管的相互關係及動脈下圓錐。由於右心室雙出口的解剖類型變化較多且伴發畸形多樣,必須進行全面的循序分段診斷。
4、心導管造影:在心外手術以前,通常需要通過心導管及造影證實,超聲心動圖診斷,並獲得詳細的血流動力學信息。其血流動力學表現可類似於大分流量的左向右分流、右心室型單心室、法洛四聯症、完全性大血管轉位及肺動脈狹窄。超聲心動圖所獲得的信息可用於選擇合適的透照位置以明確大血管的起源及室間隔缺損的位置。
5、CT和MRI:CT和MRI檢查對右心室雙出口診斷有一定的幫助,MRI自旋迴波T1W圖像可顯示左、右心室的大小及室間隔缺損的大小,通過逐層觀察MRI自旋迴波T1W橫斷點陣圖像,對判斷室間隔缺損的部位是位於主動脈下還是位於肺動脈下也有較大的幫助。造影增強磁共振血管成像和多層螺鏇CT對右心室雙出口可能存在的肺動脈狹窄,左上腔靜脈、肺靜脈異位引流,主動脈弓的發育不良等,對手術有影響的異常,則可很好地顯示。
6、心血管造影:右心室雙出口心血管造影需做右心室造影和左心室造影。右心室造影導管可用NIH等右心造影導管,如用豬尾巴左心造影導管由主動脈逆行插管達右心室效果更好,造影劑儘可能快速注射,投照位置選左側位和坐觀位。左心室造影的導管選擇,造影劑注射均與右心室造影相同,投照位置則為長軸斜位。部分患者需加做升主動脈造影。
心血管造影檢查須注意主動脈和肺動脈發出的部位,左心室發育情況,室間隔缺損部位、大小、與大血管的關係,二尖瓣與主動脈間有無圓錐,肺動脈的發育情況,冠狀動脈的起始和走向,主動脈弓的發育以及房室連線關係等。通常主動脈和肺動脈均起自右心室,或絕大部分起自右心室,大血管下均有圓錐。判斷室間隔缺損的部位是位於主動脈下,還是位於肺動脈下是右心室雙出口心血管造影診斷的難點之一。觀察主動脈和肺動脈的位置關係,對診斷有一定的幫助。
心血管造影診斷注意事項也與其病理類型有關,主動脈下室間隔缺損不伴肺動脈狹窄的右心室雙出口,其注意事項與大的室間隔缺損相類似。主動脈下室間隔缺損伴肺動脈狹窄的右心室雙出口,其注意事項也與法洛四聯症相類似,要注意觀察外周肺動脈狹窄情況,冠狀動脈的走向。肺動脈下室間隔缺損不伴肺動脈狹窄的右心室雙出口,也與完全性大動脈轉位相類似,要注意觀察冠狀動脈和主動脈弓的發育。
治療預後
治療1、內科治療:主要是控制心衰和糾正缺氧和酸中毒。
2、外科治療:一般主張在2歲以後才作根治術,手術的目的是:
1、建立左心室與主動脈間的通道用Dacron補片在室間隔缺損與主動脈瓣下流出道間建立人工隧道,注意避免此連線的梗阻,有時需擴大室間隔缺損。
2、建立右心室與肺動脈間的通路可通過右心室流出道擴大補片、肺動脈瓣切開或在右心室與肺動脈間用人工帶瓣管道連線。
3、修復伴發畸形最近報導,右心室雙出口在新生兒期行根治術的死亡率可低至4%~8%。
3、治療方案:右室雙出口有室間隔缺損而不合併其他心臟畸形者,手術指征同室間隔缺損合併肺動脈高壓,應儘早手術,特別是室缺位於肺動脈下方發生肺動脈高壓更早,應在2歲以內手術。如為Taussig-bing畸形,病情不允許根治,可先行姑息手術,即肺動脈環縮術,患者術後4~5年可再行Rastellii手術或心房內轉流加室缺修補手術。如病情允許,應儘可能於半歲前行室缺修補加大動脈調轉(Switch)手術。如右室雙出口合併肺動脈瓣和右室流出道狹窄,亦應儘早手術,手術指征同法洛四聯症。如合併其他畸形如完全性心內膜墊缺損、主動脈畸形等,也應儘量一期矯治。
不同的類型臨床表現多樣,不能及時得到手術治療,患兒常死於併發症。根據不同類型,選擇不同的手術方案,以降低死亡率。
據文獻報告,手術死亡率仍較高,可達20%~50%,與心臟畸形複雜程度和手術技術有關,如缺損位於主動脈瓣下方,手術成功率高。缺損遠離主動脈、合併房室管畸形,嬰幼兒時期手術,使用外管道,左室發育差,手術死亡率高。患者行矯治術後仍需注意心功能的維護,只要心功能允許,可正常生活學習,一般不宜從事重體力工作,可成家生子。
注意事項
在治療以前必須考慮以下幾點:雙心室修補是否可能?心室發育是否正常?是否僅可進行Fantan一類的手術如果有可能進行雙心室修補,是否存在肺動脈狹窄是否需要人工帶瓣管道?在小嬰兒,由於生長發育較快,一般須避免使用人工帶瓣管道。此時寧可採用需以後關閉的分流手術而不採用以後必須更換的人工帶瓣管道。在室間隔缺損關閉後,是否有可能進行循環的轉換手術,如有可能,是否可進行大動脈轉換術(如冠狀動脈是否適合做大動脈轉換術)有時關閉室間隔缺損可使患兒得到生存,而有時關閉室間隔缺損並解除肺動脈狹窄可得到良好的效果。手術的即刻效果與其解剖有直接的關係。
疾病護理
1、環境對小兒右室雙出口的影響
詢問家族史了解遺傳情況,調查環境因素的影響以探求先天性心臟病發病的病因。Shaw通過對住址的調查來了解孕母可能受到的環境致畸因素。母親生產時的地址有時被用來代表早期妊娠的地址以估計環境因素。有調查數據稱懷胎及生產時母親的地址,大約有24.8%的母親在開始懷孕與生產之間搬了家。因此觀察生產地址可能降低先天性畸形與母親接觸環境的關聯的陽性結果。應要調查懷胎時住址的環境。
2、染色體異常對小兒右室雙出口的影響
Schwanitz主張生前檢出心臟畸形可作為染色體檢查的指征。作者提到對588個胎兒出生前診斷有生長遲緩及(或)先天性畸形者進行了染色體檢查,在這些病例中有116例(19.7%)被證明有染色體異常。在這些出生前診斷的畸形胎兒中,有心臟畸形的胎兒為102個(17.3%),因此,心臟畸形為最常見的畸形。在此組出生前被診斷為心臟畸形的胎兒中,41胎兒(40.2%)有染色體異常(以18及21三體為最常見)的綜合徵。
3、孕婦身體狀況對小兒右室雙出口的影響
除了對胎兒進行監測外,對母親的疾病也應進行監測。Breton報導了母親有苯基酮尿症者,在孕期血漿中苯氨基丙酸持續增高,其所生小兒有心臟畸形。Breton報導了一個小孩的冠狀動脈異常起源於右肺動脈、室間隔缺損、胎兒生長遲緩及面部畸形,其母親血漿中苯氨基丙酸在妊娠期間持續增高。心臟畸形在生後8個月得到診斷。其發育遲緩是由於母親苯基酮尿症所致,後者也可導致室間隔缺損及冠狀動脈畸形。
4、孕期膳食治療對小兒右室雙出口的影響
如果在懷孕前對母親開始進行膳食治療,可能預防對胎兒的損傷。因此,如果對病因有深入了解,則自妊娠前、妊娠中可對孕母及胎兒進行母親疾病及胎兒畸形的監測,如有可能則應做到盡最大努力預防胎兒先天畸形發生。但是,從遺傳學角度及環境致害的角度來看,先天性心臟病的病因還不完全清楚,大部分在預防方面無能為力,因此解釋病因及從根本上預防先天性心臟病的發生還是一個極其艱巨的任務,尚需臨床及基礎方面的學者共同努力探索。