流行病學
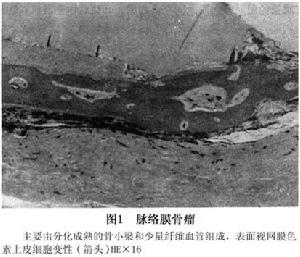 脈絡膜轉移癌
脈絡膜轉移癌脈絡膜轉移癌多見於40~70歲的患者,好發於女性。男性患者原發癌主要為肺、支氣管,其次為腎、前列腺。女性則多繼發於乳腺癌, 次為肺或支氣管癌。
病因
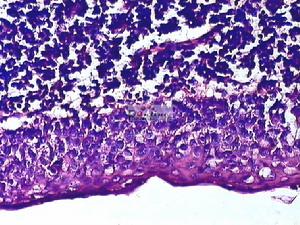 脈絡膜轉移癌
脈絡膜轉移癌大多數患者具有身體其他部位或器官惡性腫瘤的病史。女性患者原發癌多為乳腺癌,其次為肺癌或支氣管癌。男性患者原發癌主要為肺癌、支氣管癌、 其次為腎癌、前列腺癌。其他一些癌瘤,如胃腸道癌瘤、胰腺癌、甲狀腺癌、腎細胞癌、皮膚惡性黑色素瘤等轉移到眼內或葡萄膜內者亦有報導。少數病例眼內轉移癌病變先於其他器官原發癌被診斷之前, 但有極少數病例原發癌病灶不清,尤其是男性患者。
發病機制:
血流中的瘤栓是經頸內動脈、眼動脈及其分支包括睫狀後短動脈、睫狀後長動脈或視網膜中央動脈進入眼內。10~20條睫狀後短動脈遠遠超過其他動脈的數量,因此轉移到脈絡膜的機會最多,且多集聚於眼的後極部,故患者早期即有視力下降。
脈絡膜轉移癌發生於一眼或雙眼,約25%雙眼發病。雙眼者常有先後, 偶有同時受累者, 早期報導單眼者左眼多於右眼,因左頸總動脈直接從主動脈弓分支,不像右頸總動脈要經過無名動脈,因而瘤栓易進入左眼,但後來的報導發現兩側發病無差異。多數脈絡膜轉移癌病例能提供惡性腫瘤或手術治療史,尤其是乳腺癌。對肺或腸胃、泌尿道的惡性腫瘤,眼內轉移癌可先於原發癌被診斷之前。眼科醫生對轉移癌的認識可能最早做出全身惡性腫瘤的診斷。也有一些病例原發癌始終不明,尤其是男性患者。
臨床表現
轉移癌最常通過視神經周圍的睫狀後短動脈進入後極部脈絡膜,在此浸潤生長形成病灶,故病人主訴有視力下降, 可伴閃光感或飛蚊症;如腫瘤生長在後極,也可能出現進行性遠視及中心暗點。隨著腫瘤增長,中心暗點也不斷增大。轉移癌常伴滲出性視網膜脫離,相對脫離區出現視野缺損。視野缺損區往往比視網膜脫離的範圍為小,因脈絡膜轉移癌只沿脈絡膜浸潤生長,並不破壞視網膜的錐、桿體細胞, 故視網膜還保留一定的功能, 腫瘤若向前發展或腫瘤增長引起廣泛的視網膜脫離,脫離的視網膜可將虹膜晶狀體隔推向前方致前房變淺,房角關閉發生繼發性青光眼,出現眼痛、眼壓增高以及上鞏膜血管迂曲擴張等, 由於腫瘤的浸潤性生長可能浸潤睫狀神經,有些病人會有眼痛和頭痛,這是轉移癌區別於脈絡膜其他腫瘤如脈絡膜黑色素的一個特點。因此,當惡性腫瘤患者出現視力下降、視物變形、眼痛等症狀時,要警惕眼部發生轉移癌,而需及時做進一步檢查。
眼部檢查:雙目檢眼鏡或前置鏡檢查時在眼底後極部,透過視網膜可見其下有1個或多個,圓形或卵圓形,邊界不清的扁平實質性腫物。極少數也可呈團球狀或蘑菇狀,這時與脈絡膜無色素性黑色素瘤很難區別。腫物顏色大都為灰白或黃白;少數呈橘紅色有如脈絡膜血管瘤的色澤 有人認為這是類癌(carcinoid)或甲狀腺轉移癌的特徵;而棕或棕黑色則是來自皮膚或對側脈絡膜黑色素瘤的轉移癌, 腫瘤表面及周圍常有扁平視網膜脫離,脫離視網膜水腫、混濁或有色素斑點。視網膜脫離發展快,數周后成球形甚至全脫離。脫離具有滲出性視網膜脫離的特點,即視網膜下液體可隨病人頭部位置改變而移動。視盤周圍的腫瘤常呈瀰漫性生長,脈絡膜受累範圍大,視盤出現水腫,甚至出現棉絨斑。玻璃體一般很少受累,無明顯混濁。如虹膜睫狀體也有轉移, 或腫瘤因生長快速發生壞死 可出現虹膜睫狀體炎及繼發性青光眼等症狀。轉移癌偶可沿脈絡膜大血管層向眼外擴散,或侵犯鞏膜血管或後部鞏膜向球後蔓延導致眼球突出。
併發症:
視網膜脫離, 虹膜睫狀體炎及繼發性青光眼等。
診斷
有惡性腫瘤病史,尤其雙眼發病、多灶病變者, 應考慮脈絡膜轉移癌的診斷。缺乏腫瘤史,常造成誤診或漏診。對成年或老年人,眼底檢查發現後極視網膜下有灰白或黃白色扁平腫物及視網膜脫離時應懷疑脈絡膜轉移癌的可能性,注意詢問原發癌瘤病史或手術史,通過體檢、影像學檢查仔細搜尋原發病灶及身體其他轉移灶, 眼部螢光血管造影, 超音波、視野、CT或MRI掃描等對診斷都缺乏特異性,但經綜合判斷,可能有助於診斷。
鑑別診斷:
早期需與脈絡膜視網膜炎, 葡萄膜肉芽腫,晚期應與孔源性視網膜脫離、無色素性脈絡膜黑色素瘤、孤立性脈絡膜血管瘤、脈絡膜骨瘤、老年黃斑變性伴脈絡膜滲出及出血性色素上皮脫離等相鑑別。
實驗室檢查
1.原發性腫瘤相關性檢 如癌胚抗原(CEA),甲胎蛋白(AFP)等。
2.病理學檢查 當非侵犯性診斷方法均不能診斷時, 最後可考慮經玻璃體作細針穿刺取得脈絡膜標本做活檢及免疫組化以求確診, 瘤栓隨血流駐留在脈絡膜中, 小血管層,脈絡膜因腫瘤浸潤而增厚。腫瘤不穿破玻璃膜;視網膜神經上皮可脫離,但很少與脈絡膜發生粘連, 因而錐, 桿體細胞受損少, 脈絡膜轉移癌的細胞形態、結構和排列保留了原發癌的特點。原發於乳腺癌者,癌細胞常呈腺樣排列或形成上皮巢;肺或支氣管腺癌常為腺樣或不規則細胞條索;肺燕麥細胞癌的瘤細胞體積較小,呈巢狀排列 無腺泡樣結構;原發於胃和甲狀腺者呈局灶性隆起生長;來自皮膚的黑色素瘤一般均含有較多的黑色素, 細胞分化好者,常保持原發腫瘤的組織模式。分化差者,組織學檢查常無法了解其原發腫瘤的特性, 需經特殊染色, 電鏡, 免疫組織化學或檢測血中癌胚抗原等做進一步鑑別。
其它輔助檢查
1.眼底螢光血管造影 因轉移的部位、病程、原發瘤種類、臨床表現的不同, 影像亦有差異。因瘤體以細胞成分為主,間質和血管少,螢光血管造影早期瘤體呈無脈絡膜背景螢光的暗區, 以後出現針尖或斑點樣螢光,晚期滲漏而有斑駁樣強螢光。與脈絡膜黑色素瘤相比,螢光顯得較為均勻一致;也無黑色素瘤中有時可見到的腫瘤內大管徑血管。早期瘤體表現無脈絡膜背景的暗區,至動靜脈期 ,視網膜血管爬行其上,伴有毛細血管擴張及血管瘤樣改變,一直維持到靜脈期,隨即在弱螢光區內逐漸出現斑點狀強螢光,且常先出現於邊緣部,有時可有輕度滲漏和融合,其間夾雜遮擋螢光的斑片,使整個病變區成斑駁狀,晚期螢光仍然很強。在腫瘤邊緣由許多細點組成較寬的強螢光環帶, 也是脈絡膜轉移癌的特徵性表現之一。但有的病例, 病變區中部在造影過程中始終為一塊較大的弱螢光區,可能癌瘤生長迅速,中部發生壞死所致。
2.吲哚青綠(ICGA)檢查 孤立型腫物可顯示和FFA相似的圖像,不過螢光強度弱而且出現晚, 如果瘤體扁而薄,常可透過腫物而見到下面的脈絡膜血管, 作FFA檢查時,如整個瘤體呈較強螢光而不能與其他腫物鑑別;或小點狀滲漏與其他疾患如原田病鑑別困難時,可作ICGA檢查。
3.超音波檢查 超聲的特點有助於診斷。A超掃描顯示中~高的瘤內反射波,這與黑色素瘤的低或中度的內反射有所不同。B超掃描呈厚薄不一的扁平隆起, 底較廣,均>15mm,高度在2~5mm。有的病變僅表現為脈絡膜增厚。腫瘤內回聲較多,強弱分布不均。常有視網膜脫離。
4.視野檢查 早期平面視野可查出與腫瘤相符的絕對暗點。
5.影像學表現 CT表現眼後節有等密度的隆起或扁平增厚,單個或多發,可有輕度增強。伴有視網膜下積液。MRI檢查T1加權像多為高信號強度,表面可呈不規則結節狀;T2加權像常仍為高信號。常伴視網膜脫離。MRI檢查還可顯示顱內的轉移灶,這對診斷及治療均有幫助。
治療及預後
眼內轉移癌的治療可根據病情給予放療、化療、內分泌治療、手術或定期觀察。治療的目的主要是保留部分視力,改善患者生存期的生活質量或減輕痛苦。最常用的為放射治療,從患眼的顳側或前中視野投射,總劑量30Gy,分次照射,每次2Gy。局限於局部的腫瘤也可用短距放射治療如60Co盤。療效常在數周后出現,腫瘤萎縮, 透露出白色的鞏膜並有色素出現,脫離的視網膜在數月內復位,視力提高。對極扁平的腫瘤也可考慮冷凝或光凝治療。如僅有脈絡膜而無身體他處的轉移灶,原發腫瘤又無復發,全身情況良好 可摘除患眼以求較徹底的治療 已有繼發性青光眼且失明,藥物治療無效、疼痛難忍者也可摘除眼球以減除症狀。
預後:
轉移癌的預後甚差。發現脈絡膜轉移至死亡的時間,乳腺癌平均為13個月。肺、胃、腎癌有眼轉移者,生存期更短。
