流行病學
本病比視網膜動脈阻塞多見。大部分病例發生在中年以上,國外報告的年齡比中國患者大。分支靜脈阻塞比總乾阻塞者的年齡更大。國外有人報導681例,平均64.8歲,總乾和分支阻塞年齡無差別。中國患者發病年齡較小,有人統計913例(944隻眼),年齡15~89歲,平均(52.8±11.9)歲;患者的性別差異不大,在913例中男性443例占48.5%、女性470例占51.5%;眼別常為單眼發病,左右眼無差別;雙眼發病者較少占3%~6.8%且常先後發病,很少同時受累。
病因
視網膜靜脈阻塞的病因比較複雜,為多因素致病。與高血壓、動脈硬化血液高黏度和血流動力學異常等有密切關係外傷、口服避孕藥或過度疲勞等均可為發病的誘因總之,視網膜靜脈阻塞常為多因素致病,既有血管異常也有血液成分的改變或血流動力學異常的因素。
發病機制
 眼睛構造
眼睛構造另一方面,視網膜靜脈本身的炎症或炎症產生的毒素也可使靜脈管壁增厚,內膜受損,內皮細胞增生,表面電荷發生改變,以致血小板聚集,纖維蛋白原網路血液細胞成分而形成血栓。靜脈的炎症可來自病毒感染、結核、梅毒、敗血症、心內膜炎肺炎、腦膜炎、鼻竇炎以及其他全身免疫病或血管病。外傷使靜脈管壁直接受損也可產生這些改變
2.血液流變性的改變 發現血液成分的改變特別是黏彈性的改變與視網膜靜脈阻塞的發病有關。在正常情況下,紅細胞表面帶有負電荷,故彼此排斥而能懸浮於血液中當高脂血症、高蛋白血症、或纖維蛋白原增高時,這些脂類和纖維蛋白原可包裹於紅細胞表面而使其失去表面的負電荷,因而容易聚集形成團塊並與血管壁粘連。同時由於纖維蛋白原含量增加或脂蛋白及其球蛋白含量增多均可增加血漿黏度和全血黏度、使血液變黏稠增加血流阻力,更易形成血栓。視網膜靜脈阻塞患者有高脂血症者占61%~82%也有人報告本病患者血液黏度、纖維蛋白原、血漿黏度增高。Trope發現伴有毛細血管無灌注區和(或)新生血管的病人血黏度增高更明顯。此外血液中凝血系統和纖溶系統不平衡,任何原因使血小板聚集性和釋放反應增強β凝血蛋白和血小板第Ⅳ因子含量增高均可促使血小板聚集性增強,均易於形成血栓。
3.血流動力學的改變 眼壓的增高在本病發病因素中有一定的意義。本病同時合併原發開角型青光眼者占10%~20%,甚至有報告高達50%者由於眼壓增高,首先影響篩板區視網膜中央動脈灌注,並且靜脈受壓影響靜脈回流產生血流淤滯而形成血栓眼壓增高可刺激篩板區中央靜脈使內膜細胞增殖,管腔變窄導致血流動力學改變而形成血栓。其他病變如心臟功能代償不全、心動過緩嚴重心率不齊、血壓突然降低或血黏度增高等,都可引起血流動力學的改變,使血流減慢,特別在篩板和動靜脈交叉處阻力更大、血流更緩甚至停滯,促進血栓形成。
臨床表現
1.視網膜中央靜脈阻塞(central retinal vein occlusion) 分為2種類型:
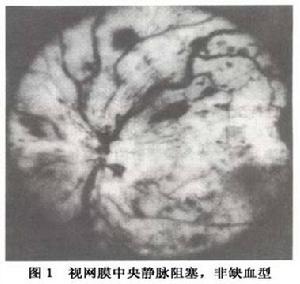 視網膜靜脈阻塞
視網膜靜脈阻塞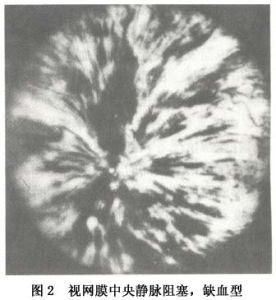 視網膜靜脈阻塞
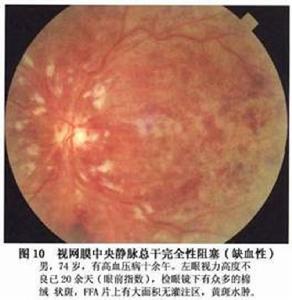
視網膜靜脈阻塞①早期:大多數病人有視物模糊、視力明顯減退,嚴重者視力降至手動,合併動脈阻塞者可降至僅有光感。可有濃密中心暗點的視野缺損或周邊縮窄。眼底檢查可見視盤高度水腫充血,邊界模糊並可被出血掩蓋黃斑區可有明顯水腫隆起和出血,可呈瀰漫水腫或呈囊樣水腫。黃斑囊樣水腫為小泡狀,排列成花瓣形或呈蜂房樣。還可有出血位於囊內形成半月形或半圓形液平面。動脈管徑正常或變細,靜脈高度擴張迂曲如臘腸狀,或呈環狀起伏於水腫的視網膜中,由於缺氧,靜脈血柱呈暗紅色,嚴重者由於血流停滯,紅細胞聚集在血管內,呈現顆粒狀血流。視網膜嚴重水腫尤以後極部明顯。大量片狀點狀出血,沿靜脈分布,嚴重者遍布整個眼底。從表淺層毛細血管層滲出的出血呈火焰狀,從深層血管層滲出的出血為點狀或斑狀嚴重者圍繞視盤形成大片段預告瓣狀出血,甚至進入內界膜下造成舟狀視網膜前出血更重者穿破內界膜成為玻璃體積血。視網膜常有棉絮狀斑,隨病情加重而增多(圖2)。這種棉絮狀斑是由於急性前毛細血管小動脈閉塞抑制了神經纖維層的軸漿運輸而形成。視網膜電圖b波降低或熄滅,暗適應功能降低螢光血管造影視網膜循環時間延長偶有臂-視網膜循環時間延長,視盤毛細血管擴張,螢光素滲漏超過視盤邊界。由於大片出血掩蓋了毛細血管床形成無螢光區,從縫隙中可看到靜脈管壁有大量螢光素滲漏。毛細血管高度迂曲擴張,形成多量微血管瘤黃斑有點狀或瀰漫螢光素滲漏,如有囊樣水腫則形成花瓣狀或蜂窩狀螢光素滲漏。
 視網膜靜脈阻塞
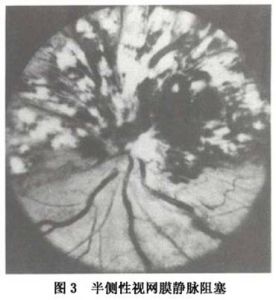
視網膜靜脈阻塞2.半側性視網膜靜脈阻塞(hemi-central retinal vein occlusion) 在視網膜血管發育過程中,玻璃體動脈經過胚裂進入視杯,至胚胎3個月時,動脈兩側出現2支靜脈進入視神經,正常人在視盤之後的視神經內彼此匯合形成視網膜中央靜脈。通常在出生後其中一支消失留下1支主幹。然而某些人可遺留下來,形成2支靜脈主幹。半側性阻塞即是其中一支主幹在篩板處或視神經內形成阻塞。這一型阻塞在臨床上比較少見發病率6%~13%。通常1/2視網膜受累(圖3)偶可見1/3或2/3視網膜受累。其臨床表現病程和預後與視網膜中央靜脈阻塞類似。如有大片無灌注區也可產生新生血管性青光眼
併發症
 視網膜靜脈阻塞
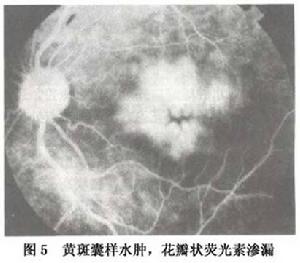
視網膜靜脈阻塞1.黃斑囊樣水腫 是視網膜靜脈阻塞最常見的併發症,也是本病視力降低的主要原因之一。其發病率總幹略高於分支阻塞。總乾阻塞囊樣水腫的發病率為40%~66%,分支阻塞者為30%~62%。黃斑囊樣水腫發生的時間根據病情輕重而有不同病情嚴重者發生較早,可在靜脈阻塞後1個月發生有的在發病後數月始出現。檢眼鏡檢查輕症者不易識別,重症者因黃斑瀰漫水腫又不易分辨。但現在套用光學相干斷層掃描技術可以明確診斷。1至數月後黃斑區瀰漫水腫有所消退,可見黃斑呈暗紅色。病變明顯者黃斑區有界限清楚的暗紅色泡狀隆起分格的小泡排列呈花瓣狀或放射狀。接觸鏡檢查黃斑區視網膜增厚、中心凹隆起形成數個較大成數個較大囊泡其周圍尚可見蜂房樣小泡。囊泡內如有積血則形成一半月形液平面,囊泡後壁可有色素增殖。囊樣水腫範圍輕者局限於中心區分支阻塞者占據黃斑上半或下半,總乾阻塞重症者,囊樣水腫可擴展至視盤顳側緣和上下血管弓。螢光血管造影晚期呈典型花瓣狀或蜂房狀滲漏(圖5)。囊樣水腫消退很慢,數月~1年不等,個別可長達2年不吸收。因囊樣水腫的程度不同而視力的預後也不一致,暫時性水腫者大多數視力可恢復至0.5以上,長期水腫者,14%的患者視力可達到或超過0.5。數年後黃斑囊泡變平,呈暗紅色花瓣狀圖形,或有色素和纖維增殖,或形成囊樣瘢痕,嚴重影響中心視力。
2.新生血管和新生血管性青光眼 新生血管是視網膜靜脈阻塞最常見的併發症之一,常導致玻璃體反覆出血而視力嚴重受損。新生血管產生的時間最早者為發病後3個月,隨病程延長發病率增高。新生血管發生在視網膜和視盤上,總乾阻塞產生的新生血管一般比分支阻塞者少,這是由於總幹缺血型阻塞還未產生較多視網膜新生血管時已發生了新生血管性青光眼。新生血管發生在視網膜上者總乾阻塞為7.7%,分支阻塞為24.1%,半側阻塞為41.9%。新生血管位於視盤者,總乾為5.1%,分支為11.5%半側為29%。新生血管常發生在無灌注區的邊緣,或遠離缺血區的視盤上或視盤附近的視網膜上。其形態最初呈芽孢狀,逐漸長大呈絲網狀、花圈狀或海團扇狀(圖6)。螢光血管造影有大量螢光素滲漏。新生血管與視網膜無灌注的範圍大小有密切關係,無灌注區超過5~7PD範圍者則可產生新生血管。無灌注區面積愈大,產生新生血管的可能性愈大。
診斷
根據典型的眼底改變,同時結合FFA檢查結果及臨床表現可以確定診斷。
鑑別診斷
根據視網膜靜脈阻塞的眼底表現特徵,如靜脈高度迂曲擴張及沿靜脈出血以及螢光血管造影檢查,診斷並不困難但須與以下眼底病鑑別:
1.靜脈淤滯性視網膜病變(venous stasis retinopathy) 由於頸內動脈阻塞或狹窄,導致視網膜中央動脈灌注減少致中央靜脈壓降低,靜脈擴張,血流明顯變慢。眼底可見少量出血,偶可見有小血管瘤和新生血管。與視網膜靜脈阻塞不難鑑別,後者靜脈壓增高,靜脈高度迂曲擴張,視網膜出血多,症狀更重。
2.糖尿病性視網膜病變 一般為雙側,視網膜靜脈擴張迂曲,但不太嚴重,且視網膜靜脈壓不增高出血散在,不如靜脈阻塞量多,常有硬性滲出,血糖增高有全身症狀可以鑑別但糖尿病患者也容易患視網膜靜脈阻塞。
3.高血壓性視網膜病變 病變常為雙眼對稱,視網膜出血表淺稀疏,多位於後極部靜脈雖然擴張但不迂曲發暗。常見棉絮狀斑和黃斑星芒狀滲出。而視網膜靜脈阻塞患者常有高血壓,多為單眼發病,靜脈高度迂曲擴張視網膜出血多。
檢查
實驗室檢查
血液流變學檢查可了解血漿黏度和全血黏度,可進行β凝血蛋白和血小板第Ⅳ因子含量測定
其它輔助檢查
FFA螢光造影所見亦因阻塞部位(總乾、半側、分支)、阻塞程度(完全性不完全性)及病程之早晚而有所不同
總幹完全性阻塞在病程之初,造影早期因視網膜有大量出血病灶使脈絡膜及視網膜螢光被遮蔽在未被遮蔽處則可見遲緩充盈的動靜脈(動-靜脈過渡時間延長,往往超過20s);造影后期,靜脈管壁及其附近組織染色而呈瀰漫性強螢光。當螢光素到達黃斑周圍毛細血管時,如該處未被出血遮蓋便有明顯螢光素滲漏,並逐漸進入並瀦留於微小的囊樣間隙中。病程晚期,由於視網膜內層毛細血管床缺血而出現無灌注區無灌注區周圍殘存毛細血管呈瘤狀擴張。各種異常徑路的側支循環及新生血管在眼底任何部位均可出現,但在視盤面最多見。視盤面的新生血管有時可以進入玻璃體。如果破裂可導致玻璃體積血新生血管因有明顯滲漏可以與側支循環鑑別。
總乾不完全阻塞在病程之初,FFA早期,因出血量不多螢光遮蔽較小,動-靜脈過渡時間延長並不明顯。靜脈管壁滲漏及隨後出現的管壁與其周圍組織染色亦輕於完全性阻塞。病變累及黃斑且無有效側支循環者則因中心凹周圍毛細血管滲漏而出現花瓣狀強螢光區(囊樣水腫)中心凹周圍毛細血管拱環破壞而出現滲漏。病程晚期一般不見無灌注區和新生血管。
半側阻塞與分支阻塞FFA所見範圍僅限於該分乾或該分支的引流區。此外,有些分支阻塞病例,在病程最初階段可以見到該分支阻塞處管徑狹窄,其附近上流端出現局限性強螢光。
治療
本病治療比較困難,對某些療法也存在爭論。從理論上講,血栓形成套用抗凝劑治療,但實際上效果並不理想,許多過去使用的抗凝藥已不再套用。迄今尚無特殊有效的治療。一般可針對病因治療和防治血栓形成,如降低血壓和眼壓,降低血液黏度,減輕血栓形成和組織水腫,並促進出血吸收
1.纖溶製劑使纖維蛋白溶解,減輕或去除血栓形成。包括尿激酶、鏈激酶去纖酶和組織纖溶酶原激活劑(tissue plasminogen activator,t-PA)等。治療前應檢查纖維蛋白原及凝血酶原時間,低於正常者不宜套用
(1)尿激酶:使纖溶酶原轉變為纖溶酶纖溶酶具有強烈的水解纖維蛋白的作用可有溶解血栓的效果尿激酶的常用劑量:
①靜脈滴注:宜新鮮配製,可用4萬~20萬單位溶於5%~10%葡萄糖溶液或生理鹽水250ml,1次/d,5~7次為1療程
②球後注射:100~500U溶於0.5~1ml生理鹽水,每天或隔天1次,5次1療程。
③離子透入:1次/d,10天為1療程。尿激酶治療本病的有效率為:50%~72%。
(2)鏈激酶:與血液中纖維蛋白溶解酶原相結合成為複合激活因子,並使其激活轉變為纖維蛋白溶酶,使纖維蛋白溶解達到溶解血栓的效果。鏈激酶給藥前半小時先肌注異丙嗪25mg和靜脈滴注地塞米松2.5~5mg或氫化可的松25~50mg以減少副作用,初次劑量50萬U溶於100ml生理鹽水或5%葡萄糖溶液中靜脈滴注30min滴完。維持劑量60萬U,溶於250~500ml 5%葡萄糖溶液,靜脈滴注4~5h,1~2次/d,5~7天為1療程,有效率40%。
(3)去纖酶:又稱去纖維蛋白酶,是從中國尖吻蝮蛇蛇毒中分離出的一種酶製劑使纖維蛋白原明顯下降而產生顯著的抗凝血作用。治療前先做皮膚試驗取去纖酶0.1ml,加生理鹽水稀釋至10倍1.0ml再取0.1ml作皮內過敏試驗,如為陰性,按每公斤體重給藥0.25~0.5U一般40凝血單位溶於250~500ml生理鹽水或5%葡萄糖鹽水中,靜脈滴注4~5h滴完。檢查纖維蛋白原,當上升至150mg時可再次給藥3次為1療程,有效率83.3%。
(4)組織纖溶酶原激活劑(t-PA):是由體內血管內皮細胞產生的纖溶蛋白。後經基因工程技術生產成人工重組t-PA它在體內可將纖溶酶原激活變成纖溶酶從而使血栓溶解。全身用藥可用100mg t-PA溶於注射用水500ml中,3h內滴完前2min注入10mg,後60min滴入50mg,以後120min將餘下的40mg滴完。t-PA全身套用較容易導致嚴重的出血,故現在中國外有作者用t-PA作視網膜靜脈微穿刺注入治療本病。
2.抗血小板聚集劑 常用阿司匹林和雙嘧達莫。阿司匹林可抑制膠原誘導血小板聚集和釋放ADP具有較持久的抑制血小板聚集的作用。每天口服0.3g,可長期服用。雙嘧達莫可抑制血小板的釋放反應從而減少血小板聚集,口服25~50mg,3次/d。
3.血液稀釋療法 其原理是降低血細胞比容減少血液黏度、改善微循環。最適用於血黏度增高的患者方法是抽血500ml加75ml枸櫞酸鈉抗凝高速離心,使血細胞血漿分離,在等待過程中靜脈滴注250ml低分子右鏇糖酐。然後將分離出的血漿再輸回患者。10天內重複此療法3~6次至血細胞比容降至30%~35%為止。此療法不適用於嚴重貧血者。有效率42%~88%
4.皮質類固醇製劑 對青年患者特別是由炎症所致者和有黃斑囊樣水腫者用皮質激素治療可減輕水腫,改善循環有人不贊成套用皮質激素,認為靜脈阻塞是血流受阻,靜脈壓增高,使血管滲透性增加,用皮質激素無效。
5.雷射治療 其機制在於:①減少毛細血管滲漏,形成屏障從而阻止液體滲入黃斑;②封閉無灌注區,預防新生血管形成;③封閉新生血管減少和防止玻璃體積血。雷射對總乾阻塞只能預防新生血管和減輕黃斑囊樣水腫,對視力改善的效果不大,但對分支阻塞則效果較好。美國靜脈阻塞研究組報告用氬雷射治療分支阻塞的黃斑囊樣水腫視力恢復2行以上者治療組為65%,對照組為37%。氬雷射可降低新生血管和玻璃體積血發生率,該組治療160隻眼中發生新生血管者占12%,而對照組159隻眼中新生血管發生率高達22%。已發生新生血管的眼經雷射治療後只有29%發生玻璃體積血,而對照組有6l%發生玻璃體積血
雷射脈絡膜-視網膜靜脈吻合術:1992年McAllister等首先套用氬雷射進行了實驗性雷射脈絡膜-視網膜靜脈吻合術並套用於臨床治療非缺血性視網膜靜脈阻塞1998年又聯合用YAG治療使成功率從33%提高到54%。其後中國外許多作者套用此法進行治療,取得了一定的效果。
6.視網膜動靜脈鞘膜切開術 可套用於視網膜分支靜脈阻塞。在受壓靜脈與動脈交叉處切開動靜脈鞘膜,以減輕靜脈受壓。使血流恢復。手術後約80%患者視力穩定或提高。
7.其他藥物治療 如活血化瘀中藥可擴張血管,抑制血小板聚集降低毛細血管通透性,改善微循環如血栓通,丹參注射液等靜脈滴注,治療本病的有效率為69%左右。此外可根據病因給以降血壓藥或降眼壓藥。對症治療如碘製劑肌內注射或離子透入以促進出血吸收。
預後
視網膜靜脈阻塞的預後與阻塞的類型阻塞部位、阻塞程度和發生的併發症等有關。一般說來,總乾阻塞比分支阻塞預後差,缺血型比非缺血型者差。中國有人報告本病944隻眼,致盲率為16.9%,其中總乾阻塞致盲者占27.6%,半側阻塞占11.7%分支阻塞占8.6%。總乾阻塞無論用纖溶製劑或光凝療法均不能使視力改善,僅能預防新生血管的產生。分支阻塞預後較好,未經治療的分支阻塞,視力恢復在0.5以上者為60%和53%影響視力預後的主要原因為黃斑囊樣水腫和新生血管及其併發症——玻璃體積血和新生血管性青光眼。
預防
注意及時處理全身性血液及血管性疾病。