 皮膚黏膜淋巴結綜合徵
皮膚黏膜淋巴結綜合徵流行病學
 皮膚黏膜淋巴結綜合徵
皮膚黏膜淋巴結綜合徵黏膜皮膚淋巴結綜合徵好發於嬰幼兒,發病年齡在5歲以下約占80%,高峰年齡為1~2歲。1歲以內小兒易發生冠狀動脈瘤,大於12歲兒童臨床表現多不典型。男女之比為1.4∶1~1.6∶1。
病因
 皮膚黏膜淋巴結綜合徵
皮膚黏膜淋巴結綜合徵黏膜皮膚淋巴結綜合徵流行世界各地,每3~6年發生群體性暴發,以日本和美國夏威夷發病率最高。中國1975年始有病例報導,至今已有數百例。MCLS在嬰兒及兒童均可發病但80%~85%患者為5歲以內,好發於6~18個月嬰兒。男女之比為1.5~1.8∶1無明顯地區性和季節性,多呈散發。傳播途徑不明確。
發病機制:
黏膜皮膚淋巴結綜合徵的病原未明,因而有關發病機制也難以闡明。研究認為超抗原(superantigen)作用是黏膜皮膚淋巴結綜合徵發生的起因。超抗原反應不同於經典的抗原抗體反應,它的特點是有很多的免疫細胞參與有些細菌外毒素,包括金黃色葡萄球菌產生的中毒性休克綜合徵毒素1(TSST-1),葡萄球菌腸毒素A至E,鏈球菌致熱外毒素A、B及C,支原體毒素以及某些反轉錄病毒均可以與單核巨噬細胞的主要組織相容性位點結合然後再結合到T細胞受體β鏈可變區(TCR-Vβ)的特殊部位這種側面的鉸鏈樣結合既可顯著地活化單核巨噬細胞,又可選擇性地刺激特殊T細胞使其克隆及增生,釋放超量細胞因子,包括IL-1,IL-2TNF-α和IFN-γ等,導致全身血管內皮細胞損傷Melish發現川崎病急性期患者的TCR-Vβ2及TCR-Vβ3有過度表達,恢復期轉為正常Leung等對16例川崎病患者的咽直腸腋窩、腹股溝採集的標本進行培養,獲得細菌毒素13例,其中11例為金黃色葡萄球菌產生的TSST-1,2例為鏈球菌產生的致熱毒素B和C。因而認為造成黏膜皮膚淋巴結綜合徵的超抗原反應主要是細菌毒素,特別是TSST-1。黏膜皮膚淋巴結綜合徵急性期患者血清總補體及C3水平下降免疫複合物檢測呈強陽性反應,至恢復期這些變化逐漸復常。採用靜脈內滴注大劑量人體丙種球蛋白,可明顯減輕血管炎症反應,並能預防冠狀動脈擴張的發生。上述現象都支持黏膜皮膚淋巴結綜合徵的發病機制是某些致病因子所誘發的免疫損害。
臨床表現
 皮膚黏膜淋巴結綜合徵
皮膚黏膜淋巴結綜合徵(1)發熱:突然發熱體溫38~41℃多呈弛張熱,偶有稽留熱食慾低下、嗜睡或煩躁不安、情緒易激動病情嚴重者有無菌性腦膜炎表現。部分患者可有腹瀉或梗阻性黃疸。高熱一般持續5~11天或更久。
(2)雙側結膜充血:發熱後不久即可出現結膜充血少數發生濾泡性瞼結膜炎。
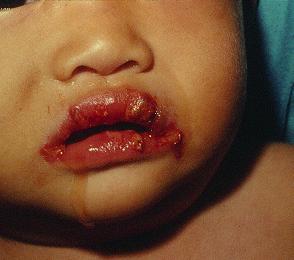
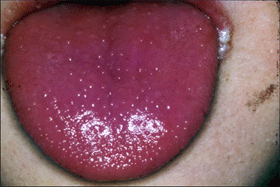
(3)口腔黏膜改變:口唇潮紅、皸裂,瀰漫性口咽部潮紅、出血舌乳頭突起、發紅,呈“楊梅舌”樣改變。
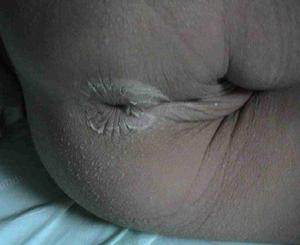
(4)皮疹:病後3~5天出現皮疹,皮疹以軀幹部較多,也可發生於顏面和四肢。皮損呈麻疹樣、猩紅熱樣、多形紅斑樣,但無皰疹及結痂愈後無色素沉著,不癢持續1~2天至10天左右消退。皮疹有不同的分布模式,最常為泛髮型,但有時軀幹部更明顯,或周邊性分布,有些則主要發生於會陰部。急性期約20%病例出現會陰部肛門皮膚潮紅和脫屑,1~3年前接種卡介苗的部位再現紅斑或結痂。
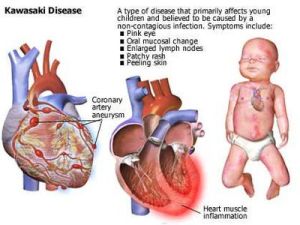
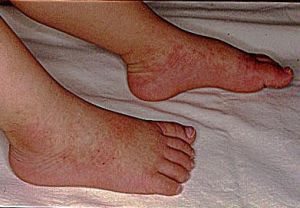
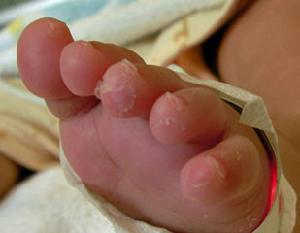
(5)肢端病損:發熱後4~7天掌、跖部出現大片紅斑,手足呈硬性水腫指(趾)呈梭形腫脹,常因關節劇烈疼痛而有活動受限。肢端病損是MCLS的特徵性體徵,掌跖呈瀰漫性紫紅色;恢復期,指(趾)端出現特徵性脫屑,並常累及整個掌跖部。
(6)淋巴結腫大:僅見於50%的患者,頸部淋巴結腫,多為單側。腫大的淋巴結質地較硬,直徑1.5cm,紅、熱不明顯,略有觸痛,呈急性非化膿性淋巴結炎。
2.亞急性期 本期主要表現為掌、跖部大片脫皮,指(趾)末端甲周處開始膜狀脫屑繼而全身脫屑。部分患者出現關節炎和嚴重的心臟受累症狀。本期歷時約1個月。
3.恢復期 從病程第6周進入恢復期。此期所有臨床症狀逐漸消失,血象、血沉恢復正常恢復後期(起病後2~3個月)部分病例指甲出現橫溝紋。
診斷
 皮膚黏膜淋巴結綜合徵
皮膚黏膜淋巴結綜合徵1.猩紅熱 病後1天發疹,為瀰漫性細小密集的紅斑,皮膚皺褶處皮疹更密集,可見深紅色瘀點狀線條,四肢末端皮疹少見,抗生素有效。
2.中毒性休克綜合徵 發病年齡較大,多見於月經期青年婦女,有低血壓(收縮壓≤90mmHg)。
3.小兒結節性多動脈炎 臨床上常有長期或間歇性發熱,皮疹為紅斑、蕁麻疹或多形紅斑表現,可有高血壓、心包滲出、心臟擴大充血性心力衰竭及肢端壞疽等。
檢查
1.血液 急性期白細胞總數增加,以中性粒細胞增多為主伴有核左移現象,少數患者呈一過性類白血病反應,白細胞總數可達數萬。血小板也明顯增加,常在發熱第2周開始增加,第3周達高峰,平均為800×109/L。常有輕度貧血,血沉增快。發熱期間血清C反應蛋白和α1抗胰蛋白酶陽性,IgG和IgE可升高。約10%患者出現肝功能異常,血中直接膽紅素輕度增加,ALT輕度或中度升高。
2.尿液 急性期可出現蛋白尿,尿沉渣有大量白細胞,並可發現包涵體。
3.腦脊液 個別病人可見輕度淋巴細胞增加。
其它輔助檢查:
對心血管受累者可作超聲體層攝影及心臟二維超聲心動圖檢查等非損傷性檢查,可發現冠狀動脈異常及冠狀動脈瘤形成。必要時可作冠狀動脈造影以準確定位冠狀動脈瘤。
治療
由於病原未明,缺乏特效療法。治療原則旨在減輕急性期炎症反應,預防亞急性期冠狀動脈損傷及血管內血栓形成
1.藥物治療 (1)阿司匹林:為首選藥物。(2)靜脈用人血丙種球蛋白(IVIG):靜脈輸入大劑量IVIG,能有效預防或減輕冠狀動脈的損傷及擴張,抑制血小板凝集,防止血管內血栓形成單一大劑量靜脈注射IVIG加服阿司匹林的療效明顯優於單服阿司匹林治療,能顯著縮短熱程和減少冠狀動脈瘤的發生。
2.溶栓治療 合併冠狀動脈瘤或發生心肌梗死時的治療極為困難,有學者建議採用溶栓療法,常用藥物為尿激酶,靜脈輸注首劑20000 U/kg體重,溶於3ml注射用水後加入葡萄糖注射液中,1h內輸入,維持量為3000~4000 U/(kg?h)持續3~10h;冠狀動脈內給藥首劑10000U/kg,繼以1000~2000U/(kg?h)維持。鏈激酶及肝素溶栓亦有報導,但由於治療病例少,其療效有待證實。溶栓治療過程中應監測凝血時間及血漿纖維蛋白原含量如凝血時間較正常延長1倍或血漿纖維蛋白原低於1g/L,應考慮終止治療,並作相應處理。
3.手術 嚴重冠狀動脈狹窄、巨大冠狀動脈瘤患者,可考慮行冠狀動脈血管成形術或搭橋術,嚴重二尖瓣關閉不全者可行瓣膜置換術。