流行病學
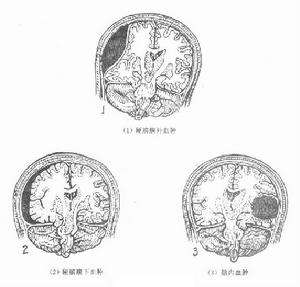 慢性硬腦膜外血腫
慢性硬腦膜外血腫病因:
慢性硬膜外血腫的致傷因素與急性者並無特殊之處,其不同者乃是病人傷後能較長時間地耐受血腫,且臨床症狀表現十分遲緩。這可能與血腫的大小、形成速度,所在部位和病人顱腔容積的代償能力有關,故有出血源於靜脈的說法。此外,亦有人認為是因外傷後引起的腦膜中動脈假性動脈瘤破裂所致。
臨床上可發現少數遲發性硬腦膜外血腫:即首次CT掃描時無明顯影像異常,但在相隔幾小時甚至十多天之後再次CT掃描時,才發現血腫,這是指血腫的時間或病程的急緩,占整個硬腦膜外血腫的5%~22%,以男性青年較多 原因可能是患者頭部外傷時存在硬腦膜的出血源,但因傷後腦組織水腫、其他與此形成的血腫及某些引起顱內壓增高的因素,形成了填塞效應而對出血源有壓迫作用。但後來採用過度換氣、強力脫水、控制腦脊液漏、清除顱內血腫及手術減壓等措施,或因全身性低血壓的影響使顱內高壓迅速降低,突然失去了填塞效應,故而造成硬腦膜自顱骨剝離,遂引起遲發性硬腦膜外血腫。
發病機制
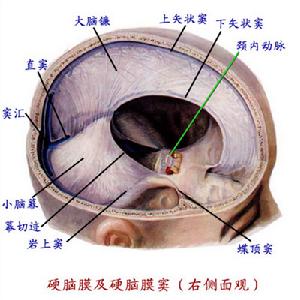 硬腦膜及硬腦膜竇
硬腦膜及硬腦膜竇慢性硬膜外血腫的發生機制尚不明確,多數人用出血速度來解釋血腫形成過程。Gallagher(1968)提出“靜脈出血”觀點,他認為腦膜中靜脈的解剖位置比腦膜中動脈更易受損。Burres(1979)亦發現在慢性硬膜外血腫病例術中動脈是完好的 因此,他同意這種觀點。Iwakuma(1973)認為在小兒病例中,帽狀腱膜下出血可經骨折縫與硬膜外腔相通,這也是形成慢性硬膜外血腫的機制之一,因為硬膜外血腫病例幾乎均合併有顱骨骨折。但Ford(1963)認為靜脈出血不能造成硬膜剝離,故他不同意“靜脈出血”的觀點。Clavel(1982)認為血腫的部位是造成慢性硬膜外血腫的最主要因素,發生在不常見部位的硬膜外血腫,因這些部位硬膜與顱骨結合比較緊密,不易短時間內迅速形成血腫 他認為用“出血源”來解釋慢性硬膜外血腫的發生是不全面的,因為在相當部分慢性硬膜外血腫病人術中未發現有明確的出血源 Mclaurin及Duffner(1993)認為血腫的部位、血腫大小、顱腔容積的代償作用、顱骨骨折及個體耐受差異是慢性硬膜外血腫形成的主要因素,而出血源則是次要的。因為52%~67%的慢性硬膜外血腫位於額頂部,此部位的出血源多為靜脈竇,板障靜脈出血,緩慢出血過程所致的顱內壓增高可因腦脊液的排出而代償,此處硬膜粘連緊密,不易迅速形成血腫。另外,硬膜外出血可通過顱骨骨折縫透入骨膜下或帽狀腱膜下而減少或吸收。顱骨骨折發生同時造成硬膜剝離而發生的滲血,形成慢性硬膜外血腫可解釋部分病例術中找不到出血源的原因。另外,有人提出外傷性假性腦膜中動脈瘤破裂也是發生慢性硬膜外血腫的原因之一。有人複習14例假性腦膜中動脈瘤破裂出血發生硬膜外血腫,均表現為亞急性或慢性過程。
慢性硬腦膜外血腫的通常在早期呈血細胞凝集塊狀,後期在局部硬腦膜上形成一層肉芽組織,這些肉芽組織可在CT上顯示。僅有少數慢性血腫形成包膜及中心液化,但為時較久,一般約需5周左右。
臨床表現
 大腦左半球分區功能
大腦左半球分區功能意識障礙:血腫本身引起的意識障礙為腦疝所致,通常在傷後數小時至— 天內發生,由於還受到原發性腦損傷的影響,因此,意識障礙的類型可有三種:
1、當原發性腦損傷很輕(腦震盪或輕度腦挫裂傷) 最初的昏迷時間很短,而血腫的形成又不是太迅速時,則在最初的昏迷與腦疝的昏迷之間有一段意識清楚時間 ,多為數小時或稍長,超過小時者甚少,稱為“中間清醒期”;
2、如果原發性腦損傷較重或血腫形成較迅速,則見不到中間清醒期,可有“意識好轉期”,未及清醒卻又加重 也可表現為持續進行性加重的意識障礙;
3、少數血腫是在無原發性腦損傷或腦挫裂傷甚為局限的情況下發生,早期無意識障礙,只在血腫引起腦疝時才出現意識障礙,大多數傷員在進入腦疝昏迷之前,已先有頭痛,嘔吐、煩躁不安或淡漠、嗜睡、定向不準、遺尿等表現,此時已足以提示腦疝發生。
瞳孔改變:小腦幕切跡疝早期患側動眼神經因牽址受到刺激,患側瞳孔可先縮小,對光反應遲鈍;隨著動眼神經和中腦受壓,該側瞳孔鏇即表現進行性擴大,對光反應消失,瞼下垂以及對側瞳孔亦隨之擴大,應區別於單純前顱窩骨折所致的原發性動眼神經損傷,其瞳孔散大在受傷當時已出現,無進行性惡化表現,視神經受損的瞳孔散大,有間接對光反應存在。
錐體束征:早期出現的一側肢體肌力減退,如無進行性加重表現,可能是腦挫裂傷的局灶體徵;如果是稍晚出現或早期出現而有進行性加重,則應考慮為血腫引起腦疝或血腫壓迫運動區所致,去大腦強直為腦疝晚期表現。
生命體徵:常為進行性的血壓升高,心率減慢和體溫升高,由於顳區的血腫大都先經歷小腦幕切跡疝,然後合併枕骨大孔疝,故嚴重的呼吸循環障礙常在經過一段時間的意識障礙和瞳孔改變後才發生;額區或枕區的血腫則可不經歷小腦幕切跡疝而直接發生枕骨大孔疝,可表現為一旦有了意識障礙,瞳孔變化和呼吸驟停幾乎是同時發生。
併發症:
多並發顱骨骨折。
診斷
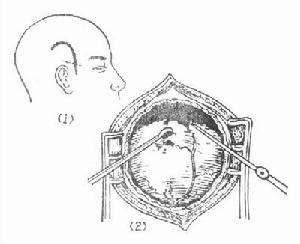 慢性硬腦膜外血腫清除術
慢性硬腦膜外血腫清除術慢性硬膜外血腫的診斷有賴影像學檢查。絕大多數病人均有顱骨骨折,而且骨折往往穿越硬膜血管壓跡或靜脈竇。CT掃描的典型表現,是位於腦表面的梭形高密度影,周界光滑,邊緣可被增強,偶見鈣化,MRI於T1和T2加權圖像上均呈邊界銳利的梭形高信號區。
鑑別診斷:
慢性硬膜外血腫的臨床特點主要是頭疼、嘔吐及視盤水腫。病人可以較長時間處於慢性顱內高壓狀態,如果不認真檢查,往往誤診為腦外傷后綜合征,直到因顱內高壓引起神經系統陽性體徵,如意識障礙、偏癱、瞳孔異常或眼部體徵時,始引起重視。根據病程及影像學表現,可與互相鑑別。
其它輔助檢查:
1.X線 絕大多數患者有顱骨骨折,骨折線往往穿越硬腦膜血管壓跡或靜脈竇。
2.CT掃描 慢性硬膜外血腫幾乎均發生在幕上,且主要發生在額、頂部。CT掃描可見腦表面的梭形高密度影,多數慢性硬膜外血腫在CT平掃中呈雙凸球鏡片形低密度影,周界光滑,邊緣可被增強,亦可呈等密度或高密度影。強化CT掃描可減少漏診率。強化CT中慢性硬膜外血腫呈周邊高密度影,周邊強化除血腫部位硬膜本身強化外,還與硬膜外層表面形成富含血管的肉芽組織有關。血腫亦可有鈣化或骨化。絕大多數病人合併有顱骨骨折,其發生率要比急性硬膜外血腫更高文獻中報導合併顱骨骨折的發生率在75%~100%之間,平均為93%。
3.MRI MRI診斷慢性硬膜外血腫更具有其特點,尤其是對小而薄的慢性硬膜外血腫發現率比CT要高,典型病例均表現為T1及T2像上均呈邊界銳利的梭形硬膜外高信號區。
治療及預後
 慢性硬腦膜外血腫清除術
慢性硬腦膜外血腫清除術1.手術治療 對已有明顯病情惡化的患者,應及時施行手術治療。除少數血腫發生液化,包膜尚未鈣化者,可行鑽孔沖洗引流之外,其餘大多數患者須行骨瓣開顱清除血腫,達到暴露充分與不殘留顱骨缺損的目的,同時,利於術中查尋出血點和施行止血操作。對已液化的慢性硬膜外血腫可行鑽孔引流術,但多數情況下,為了清除機化的血凝塊或尋找出血源應行開顱清除血腫。
2.非手術治療 對個別神志清楚,症狀輕微,沒有明顯腦功能損害的患者,亦有人採用非手術治療,在CT監護下任其自行吸收或機化。
術前準備、手術入路與操作、術中注意事項、術後處理與併發症及其防治與急性、亞急性硬腦膜外血腫處理基本相同。
預後:
慢性硬膜外血腫的預後與診斷和治療是否延誤及恰當有密切關係。該病的病死率及致殘率很低。絕大多數病人預後良好。綜合文獻報導83例病人,僅1例死亡,病死率為1.2% 有2例病人遺有永久性神經功能缺陷。
