流行病學
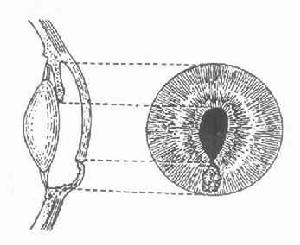 虹膜
虹膜在西方社會,PG占青光眼總數的1%~1.5%PDS一般發生在青年,發病年齡為20~45歲,但老年人中也有發病PDS中男女比例一樣。但PG中以男性多見,男女之比約為3∶1。女性PD患者發病年齡比男性約晚10年,平均年齡46~53歲,男性平均為34~46歲。PDS比想像的要多見。
對PDS來講,近視是一個危險因素。已發現近視程度越高,青光眼視盤損害發生的年齡越小。經觀察前房深度發現PDS雙眼明顯不對稱的病人其虹膜角膜角深度也不對稱。
白人更容易患此病,有色人種少見東方人罕見。也有黑白混血家庭和患白化病的黑人患有PG的病例報導。
多數PDS/PG病例是散發的,少有家族史。在前房裡異常色素報導後不久,帶Krukenberg梭的家族也被報導。直到20世紀80年代報導指出PDS可以是家族病PDS呈常染色體顯性遺傳,與此綜合徵有關的基因位於染色體7(7q35-q36)長臂末端。與此疾病有關的基因定位是分離此基因的第1步,基因的特徵將有助於闡明PDS的病理生化特點
另外其他特殊情況,例如大眼球,大角膜同樣可以與PDS/PG發生有關。但並沒有發現先天性青光眼眼球逐漸變大後有患PDS的危險性。
發病機制
 cccc
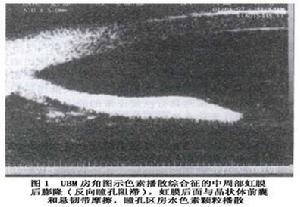
ccccKarickhoff提出反向性瞳孔阻滯這一新的色素播散機制,首先討論色素性青光眼周邊虹膜何以向後凹陷以致與晶狀體韌帶接觸這個關鍵性問題。向後凹陷的虹膜下垂並緊靠著晶狀體前面,它起著“瓣閥”樣作用,使後房房水流向前房而不能流回後房,前房壓力增高推周邊虹膜更接近晶狀體韌帶。這種反向性瞳孔阻滯加重了原來存在的虹膜凹陷,或者它對虹膜凹陷及與晶狀體韌帶接觸起著主要作用這一概念得到近期一些研究的支持。這些研究是採用現代高分辨力超聲生物顯微鏡(UBM)技術,觀察色素播散綜合徵患者眼前段解剖結構之間的聯繫觀察調節、瞬目、運動以及治療(雷射虹膜切開術和縮瞳劑)對色素播散綜合徵患者虹膜形態的影響
診斷
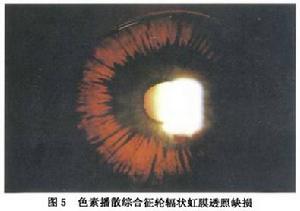 色素播散綜合症輪輻狀虹膜透照缺損
色素播散綜合症輪輻狀虹膜透照缺損鑑別診斷:
1.虹膜色素脫失 沒有與PDS/PG中虹膜輪輻狀透照缺損相關的其他疾病。先天性青光眼的病人,有的偶爾在虹膜遠周邊部接近其附著處可見透照缺損,但不是輪輻狀的。剝脫綜合徵的病人偶爾存在色素播散,透照缺損的位置多在瞳孔邊緣,或在整個虹膜呈散布的斑塊狀。由於外傷或手術引起虹膜後表面的損傷,呈不規則的虹膜色素脫失斑。由於嚴重的葡萄膜炎而使後虹膜脫失色素的病人也是呈區域性的斑狀脫失,但不是周邊輪輻狀缺損。偶爾在一個正常眼中可有一個大理石紋樣的透照缺損,但與PDS/PG的改變截然不同
2.葡萄膜炎 如果小的色素顆粒在房水中浮游會被誤認為是白細胞,而被誤診為葡萄膜炎。要做出正確的判斷,必需注意到PDS的典型體徵並且缺乏葡萄膜炎的其他症狀,如結膜充血、KP和虹膜後粘連。PDS病人中虹膜後表面色素丟失儘管吞噬細胞可以向前進入虹膜基質,但並不激起炎症反應。帶狀皰疹性角膜葡萄膜炎可引起扇形虹膜萎縮,單純皰疹性角膜葡萄膜炎可引起廣泛的虹膜萎縮。二者均沒有PDS樣的虹膜透照缺損。
3.小梁網色素增加 除PDS/PG外在其他綜合徵眼內也能出現異常的色素播散。剝脫綜合徵相關的色素播散能導致小梁網明顯變黑。許多這樣的病例中,色素與囊膜剝脫物質混在一起,形成不規則的、麻紙樣的色素帶。一個典型的Krukenberg梭是不發展的。典型的囊膜剝脫物有助於正確診斷。
有周邊虹膜或睫狀體囊腫的病人偶爾在小梁網上有中度的色素沉積,但沒有典型的Krukenberg梭。診斷藉助於觀察周邊虹膜PDS特有的透照缺損明確診斷需在散瞳條件下,套用虹膜角膜角鏡查見虹膜下囊腫。以上兩種情況在晶狀體周邊後表面沒有色素沉積。
4.前、後節黑色素瘤 虹膜、睫狀體或後節黑色素瘤(如果玻璃體前界膜破裂)能伴有色素播散。色素性瘤細胞或充滿色素的吞噬細胞可以引起前後房相當程度的變黑。但是缺乏PDS/PG典型的症狀:沒有Krukenberg梭,沒有任何透照缺損。易於發現原發腫瘤。虹膜後表面的炎症偶爾可有中等數量的色素釋放,經常在下方房角內聚集成團,同時伴有炎症的表現。
5.其他 植入後房型人工晶狀體後有時可引起PG,此時位置異常的後房型IOL與虹膜在術後長期接觸、摩擦導致色素釋放
6.剝脫綜合徵 色素性青光眼中周部晶狀體與瞳孔周圍虹膜之間機械性摩擦,類似色素性青光眼那樣出現虹膜透照缺損Krukenberg梭、小梁色素沉著和眼壓升高然而下列情況容易做出鑑別:①60歲以上老年人多見,罕見於40歲以下年齡;②50%患者為單側性,無性別、屈光不正(近視)傾向;③透照缺損常見於瞳孔緣及其周圍虹膜罕見在中周部虹膜,小梁網色素沉著不如色素性青光眼那么濃密(通常2級);④最具鑑別特徵的是瞳孔緣灰白色頭皮屑樣顆粒或絮片,周邊晶狀體前囊上的灰色假性剝脫物質。曾報告兩種疾病可同時存在。
檢查
 紅外線電視攝像
紅外線電視攝像2.眼壓描記 對PDS/PG病人套用眼壓描記法,進行房水流出量的測定,仍有一定作用。根據房水流暢情況可預測疾病的未來發展趨勢,同時也能了解色素播散活動期的進展。了解房水流暢係數的變化,開始眼壓正常而房水流暢係數異常的患者往往發展成為青光眼。而房水流出通暢的人,較少發展成為PG。
3.超聲生物顯微鏡 高頻率、高分辨力的前節超聲生物顯微鏡檢查,可提供PDS/PG病人周邊虹膜形態的橫斷面圖像,並能確定虹膜與前房和晶狀體表面的關係。在活體中超聲生物顯微鏡檢查已證實,以前通過死後解剖所見的晶狀體虹膜小帶之間存在接觸。
4.有色素刻度的虹膜角膜角鏡檢 Boys-Smith等發明了一種含有色素刻度的虹膜角膜角鏡,套用這種鏡子,可用統一指標來衡量小梁網內的色素程度。
治療方案
藥物治療可用低濃度毛果芸香鹼滴眼,通過縮小瞳孔,減少虹膜懸韌帶摩擦,減少色素脫落,同時促進房水外流,清楚小梁網色素顆粒並降低眼壓。但不利於色素顆粒的消除。藥物治療眼壓不能控制者,可考慮行濾過性手術。
