病因
 帶狀皰疹
帶狀皰疹發病機制
水痘和帶狀皰疹是帶狀皰疹病毒性鞏膜炎在不同免疫力人群中引起的2種獨立的臨床表現。在無免疫力的人群(通常指兒童)引起的原發性感染即為水痘在美國90%以上的成人曾有VZV感染感染在無臨床症狀情況下持續存在,病毒以一種潛伏形式存在於三叉神經節中機體免疫系統不能有效地消滅病毒,僅能產生免疫學機制。通常初次感染VZV 10年後,20%的人引起復發感染產生帶狀皰疹帶狀皰疹多侵犯胸部神經9%~16%的患者侵犯三叉神經,又以其第1支——眼神經受累最多見。眼神經的前額支、淚腺支和鼻睫支都易受到VZV侵犯帶狀皰病毒直接侵犯引起皮膚丘疹、皰疹或水泡、結膜炎或表層鞏膜水腫和角膜樹枝狀。
臨床表現
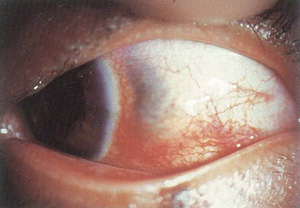 引發的鞏膜炎
引發的鞏膜炎由帶狀皰疹病毒性脈管炎和神經炎引起的皰疹後神經痛可在首發帶狀皰疹性皮膚損害後持續2個月以上。60歲以上患者中約50%發生皰疹後神經痛。
據報導帶狀皰疹病毒性眼病中鞏膜炎占0.68%~8%鞏膜炎可發生在急性期(皮損開始後10~15天),多數在帶狀皰疹病毒眼病後數月或數年出現,並常和眼部手術有關。皰疹病毒性鞏膜炎多為瀰漫性或結節性前鞏膜炎,也可發展成壞死性前鞏膜炎。
自覺症狀有眼紅、眼痛結膜囊分泌物、視力下降等眼痛劇烈程度與炎症的程度是平行的夜間加劇,可向眉弓及眶周放射。結膜囊分泌物黏液性,合併有角膜炎者出現畏光、流淚。
體徵:瀰漫性前鞏膜炎全身合併症少而輕主要表現為瀰漫性充血及表層鞏膜組織的腫脹,並伴有結膜高度水腫,看不清鞏膜組織深層血管及鞏膜組織的情況,需滴1∶1000腎上腺素於結膜囊內,使表層充血消失後才能看到。結節性前鞏膜炎形成持久性的包繞結節,色紫紅、疼痛拒按。結節單發或多發、中心透明,完全不能活動。結節與表層組織分界清晰。結膜及鞏膜表層血管被結節頂起前部鞏膜呈暗紫色。若病變繼續進展可致壞死性前鞏膜炎,赤道前的鞏膜顯現黃灰色斑,嚴重時鞏膜局部呈腐肉樣壞死可有1處或多處。若組織脫落,最終導致鞏膜穿孔,形成葡萄腫。鞏膜需數月修復遺留永久性鞏膜變薄、瘢痕。復發頻繁,發生在首次鞏膜炎的不同部位,甚至持續多年帶狀皰疹病毒性鞏膜炎伴有基質性角膜炎,無論是免疫性的盤狀角膜炎或白色壞死的基質性角膜炎都可發展成角膜硬化,甚至邊緣潰瘍性角膜炎也可伴有前葡萄膜炎,形成扇形虹膜萎縮和(或)小梁炎,進一步發展成繼發性青光眼。受損處角膜感覺減退和扇形虹膜萎縮有助於帶狀皰疹病毒性鞏膜炎的診斷。
鞏膜外層炎可在皮疹之前出現,常伴有結膜和表層鞏膜小泡或角膜樹枝狀改變。鞏膜外層炎呈單純性或結節性,病變全部位於表層鞏膜。前者可見表層鞏膜充血血管放射狀擴張迂曲,色火紅,病變範圍局限者多見。後者形成位於表層鞏膜,被充血包繞的可以移動的結節結節多單發,1~2mm大小。結節深部的鞏膜清楚可見,血管叢仍保持正常狀態。鞏膜外層炎由病毒直接侵犯引起,持續3~4周,無後遺症。免疫介導性鞏膜外層炎在皮損後10~15天內出現。
併發症
除皮膚損害外,VZV感染的眼部損害有結膜炎鞏膜外層炎鞏膜炎、葡萄膜炎、青光眼、瘢痕性眼瞼攣縮、麻痹性上瞼下垂、視網膜炎、急性視網膜壞死、視盤水腫、瞳孔異常和眼神經麻痹等。
診斷
根據病史和特徵性臨床表現不難診斷。鞏膜炎患者,既往有皰疹病毒性眼炎(herpes zoster ophthalmicus),特別是有角膜感覺減退和虹膜萎縮,應高度懷疑HZS。
鑑別診斷
需與帶狀型單純皰疹鑑別。後者常易復發,分布無一定規律,好發於皮膚黏膜交界處,水皰較小易破,全身症狀輕微。其他的有昆蟲叮咬、免疫抑制病人的全身性皮疹、接觸性皮炎、小膿皰疹和過敏反應等,可能與帶狀皰疹相似,須加注意
檢查
 皰疹病毒
皰疹病毒首次VZV感染,產生細胞性免疫和IgG、IgM、IgA抗VZV抗體,整個兒童期呈現高水平IgG抗VZV抗體。VZV的復發感染,可產生快速增加的抗體,通過固定細胞用酶免疫分析(enzyme immunoassay,EIA)或膜抗原螢光素標記抗體試驗(fluorescent antibody to membrane antigen test,FAMA)檢測2份樣本,一份在感染過程中,另一份在感染前或感染後取樣,比較2份樣本增加或減少4倍或更多可確診。帶狀皰疹抗VZV IgG單項滴度>1∶640也可確診。
由於HZS可以由病毒免疫介導引起姬姆薩染色、IFT、電子顯微鏡檢查和鞏膜組織培養VZV可能陰性但不能排除HZS的診斷。
其它輔助檢查
鞏膜病理學檢查顯示慢性炎症性肉芽腫伴多核巨細胞、上皮細胞和炎症性微血管病變。免疫組織化學檢查可能難以發現VZV抗原。
中醫治療
中醫有言,至虛之處,便是留邪之地。五味清疹合劑治療之首善,即在於扶助人體正氣,正氣充足者,則寒濕邪氣不敢犯也。綜觀全方,,清熱解毒燥濕、活血化瘀通絡,使氣復血榮,脈絡暢通,氣血流暢,如此就能將病毒從體內驅除,修復疏通被破壞的神經,疼痛得止,故帶狀皰疹以及後遺神經痛可痊癒。
治療
 眼藥水滴眼
眼藥水滴眼局部療法:眼部皰疹應加強護理。可用0.1%阿昔洛韋(aciclovir,ACV)、0.1%碘苷(idoxuridine,IDU)0.25%~1%安西他濱(cyclocytidineCC)眼藥水滴眼。
全身抗病毒藥物:為防止病情惡化必須治療活動性VZV感染。全身套用ACV,可減輕疼痛、防止病毒擴散、加速皮損和眼部病變的癒合,如鞏膜外層炎結膜炎、上皮性角膜炎等,減少鞏膜炎的嚴重性和發生率,但不能減輕皰疹後神經痛。抑制VZV的劑量是抑制HSV劑量的10倍。方法:皮損出現後72h內,口服ACV 800mg,5次/d(4000mg/d),連續10天。對免疫缺陷者,包括AIDS,需靜脈注射15mg/(kg?d),連續7天,或至最後皮損出現後2天。該藥副作用輕微,是相當安全的藥物。丙氧鳥苷(ganciclovir,GCV)是ACV的無環核苷類似物,與ACV相比在試管內其抗皰疹病毒活性增加,包括對巨細胞病毒(cytomegalovirus,CMV),其抗病毒活性增加8~20倍。靜脈注射0.5mg/(kg?d),分2次,連用5~7天,或至最後皮損出現後2天。
對症處理:注意休息,加強B族維生素的套用。全身套用非甾類抗炎藥(NSAID)能有效地控制鞏膜炎並減輕疼痛。若NSAID無效,在口服ACV的同時,可全身套用糖皮質激素。局部套用糖皮質激素對鞏膜炎作用不大。在壞死性前鞏膜炎可單用糖皮質激素或與免疫抑制劑聯合套用。治療皰疹後神經痛可用三環類鎮靜劑如阿米替林(amitriptyline)等。
對防止皰疹性神經痛,全身套用糖皮質激素尚有爭議糖皮質激素有縮短HZS的病程,迅速緩解疼痛和預防併發症的作用。多用於60歲以上免疫健全的患者,因為其永久性嚴重疼痛的風險最大建議潑尼松劑量40~60mg/d,5~7天30~40mg/d,5~7天,20~30mg/d,連用5~7天。
預防
水痘有較強的傳染性,傳染源應按呼吸道隔離,自出疹開始滿6天或全部皮疹乾燥結痂為止帶狀皰疹患者不必隔離,密切接觸者應隔離觀察21~28天。
1.被動免疫 高效價人抗VZV免疫球蛋白用量是1歲內100mg,1~5歲250mg,6~10歲500mg,11~14歲750mg,15歲以上1000mg,肌內注射。
2.主動免疫 疫苗主要是1974年日本的減毒疫苗Oka和美國的人雙倍體肺細胞W138連續傳代而得的減毒株疫苗,均安全、有效。
