麻醉方式和術前準備
1.麻醉方式
局部麻醉。
2.術前準備
(1)術前指導:①核對患者信息,向患者及其家屬解釋操作的目的、必要性、可能的風險和需配合的事項,安慰患者,消除其緊張情緒;②對有嚴重血小板減少或凝血功能異常的患者,需輸血小板或新鮮血漿,糾正後再行穿刺;③穿刺前排空尿,以免穿刺時損傷膀胱。腹腔穿刺一般無特殊不良反應;④穿刺時根據患者情況採取適當體位,如坐位、半坐臥位、平臥位、側臥位,根據體位選擇適宜穿刺點;⑤向患者解釋一次放液量過多可導致水鹽代謝紊亂及誘發肝昏迷。大量放液後需束以多頭腹帶,以防腹壓驟降,內臟血管擴張而引起休克。放液前後遵醫囑測體重、量腹圍,以便觀察病情變化;⑥在操作過程中若感頭暈、噁心、心悸、呼吸困難,應及時告知醫護人員,以便及時處理。
(2)操作者準備
戴口罩、帽,規範洗手。
(3)物品準備
腹腔穿刺包、無菌手套、5ml及50ml注射器、治療盤、2%利多卡因、0.5%碘伏、棉簽或無菌棉球、紗布、膠帶、皮尺、腹帶、標本容器。
適應證
1.診斷性穿刺
(1)新發腹水:腹水檢驗可以協助明確病因,鑑別滲出液和漏出液,檢測癌細胞等。
(2)懷疑自發性或繼發性細菌性腹膜炎。
2.治療性穿刺
(1)大量腹水引發的呼吸困難。
(2)腹腔積液引發的腹痛和腹壓增高。
(3)感染性及癌性腹水。
(4)無感染的肝硬化大量或頑固性腹水。
禁忌證
1.絕對禁忌證
昏迷、休克及嚴重電解質紊亂者。
2.相對禁忌證
(1)有明顯出血傾向者,如嚴重的血小板減少症(血小板<20x inr="">2.0)。對嚴重血小板減少症患者行腹腔穿刺術前,需輸注血小板;對凝血功能嚴重異常者需輸新鮮冷凍血漿,上述指標糾正後方可行腹腔穿刺術。
(2)有肝性腦病先兆者。
(3)妊娠者。
(4)尿瀦留,未行導尿者。
(5)嚴重腸管擴張者,如腸麻痹。
(6)腹壁蜂窩織炎患者。
(7)腹腔內廣泛粘連者。
手術方法
1.部位選擇
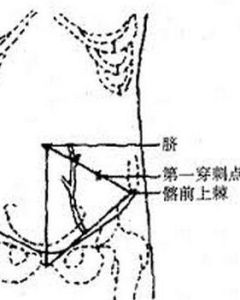
(1)下腹部正中旁穿刺點:臍與恥骨聯合上緣間連線的中點上方1cm、偏左或右1~2cm,此處無重要器官,穿刺較安全,且容易癒合。
(2)左下腹部穿刺點:臍與左髂前上棘連線的中1/3與外1/3交界處,此處可避免損傷腹壁下動脈,腸管較游離不易損傷。
(3)側臥位穿刺點:臍平面與腋前線或腋中線交點處。此處穿刺多適於腹膜腔內少量積液的診斷性穿刺。
2.體位參考
根據病情和需要可取坐位、半臥位、平臥位,並儘量使患者舒服,以便能夠耐受較長的操作時間。
3.
穿刺術
(1)消毒、鋪巾。
(2)局部麻醉。
(3)穿刺:術者左手固定穿刺部皮膚,右手持針經麻醉處垂直刺入腹壁,待針鋒抵抗感突然消失時,示針尖已穿過腹膜壁層,助手戴手套後,用消毒血管鉗協助固定針頭,術者抽取腹水,並留樣送檢。
注意事項
1.術中密切觀察患者,如有頭暈、心悸、噁心、氣短、脈搏增快及面色蒼白等,應立即停止操作,並進行適當處理。
2.放液不宜過快、過多,肝硬化患者一次放液一般不超過3000ml,過多放液可誘發肝性腦病和電解質紊亂。放液過程中要注意腹水的顏色變化。
3.放腹水時若流出不暢,可將穿刺針稍作移動或稍變換體位。
4.術後囑患者平臥,並使穿刺孔位於上方以免腹水繼續漏出。
5.注意無菌操作,以防止腹腔感染。
6.放液前後均應測量腹圍、脈搏、血壓、檢查腹部體徵,以觀察病情變化。
7.腹水為血性者於取得標本後,應停止抽吸或放液。
術後護理
囑患者平臥休息8~12 h,繼續觀察患者有無不良反應,穿刺點有無溢液,同時警惕誘發肝性腦病。術後穿刺處如有腹水外溢,可用火棉膠塗抹,及時更換敷料,防止傷口感染。