病症介紹
脾外傷 左上腹或左手肋部穿透性損傷及閉合性損傷引起的脾破裂或包膜下破裂,自發性脾破裂,以及手術中損傷等,均可引起致命的大出血,須立即行脾切除術止血,挽救生命。
遊走脾(異位脾) 由於脾蒂過長,脾可過度活動而成遊走脾。甚至出現脾蒂扭轉,造成脾壞死。無論脾蒂扭轉與否,均應行脾切除術。
脾局部感染 脾膿腫常發生在膿毒血症後,如膿腫局限在脾內,可行脾切除術,如膿腫周圍炎症已波及脾臟四周,則僅能作引流術。局限性脾結核,也可行脾切除術。
腫瘤 原發性腫瘤比較少見,但不論良性的(如血管瘤)或惡性的(如淋巴肉瘤)均應行脾切除術。轉移性腫瘤較多見,大多數已廣泛轉移不適宜手術。
 脾切除術
脾切除術胃體部癌、胃底賁門癌、胰體部、尾部癌、結腸脾曲部癌行根治切除術時,無論有無脾的轉移,為清除脾動脈周圍或脾門部淋巴結,均應行脾切除術。特別是腫瘤與脾有粘連時,更應一併切除脾臟。
肝內型門靜脈高壓症合併脾功能亢進者,肝外型門靜脈高壓症,如脾動脈瘤、脾動、靜脈瘺及脾靜脈血栓等引起充血性脾腫大者,均應行脾切除術。
其他脾功能亢進性疾病 ①原發性血小板減少性紫癜,適於年輕病人,首次發作,經藥物治療半年不愈;慢性反覆發作者;急性型,藥物治療後不能控制出血(兒童宜在1~2周內手術)和早期妊娠的病人(4~5個月內手術)。②先天性溶血性貧血,適於藥物
 脾切除術
脾切除術[術前準備]
緊急手術 當脾破裂時須緊急手術時,應在術前準備的同時防治失血性休克,使手術在最短的時間內施行。嚴重脾破裂的病人,由於大量內出血,多伴有失血性休克,需大量快速輸血,必要時可行動脈加壓輸血,並充足備血。同時應注意其他臟器的多發性損傷,並給予處理。術前應作胃腸減壓,以免胃膨脹,妨礙顯露。還應給予足量的抗生素,以預防感染。當術前準備基本完成,手術器械備齊後,就應在抗休克治療下,儘早手術止血,不應等待休克糾正。
 脾切除術
脾切除術[麻醉]
一般選擇連續硬膜外麻醉即可。對於巨大脾切除,應行氣管內全麻。
手術步驟
體位 平臥位,左腰部墊高。
切口 脾臟腫大不顯著時,常採用左上腹正中旁切口或經腹直肌切口,操作方便,並可向上延長,充分顯露常有粘連的脾上極。當脾較大或估計粘連較重時,可採用左上腹l形切口或在上述切口的基礎上補充作橫切口,以更好的顯露脾臟。亦有的作左肋下斜切口或上腹橫切口。
 脾切除術
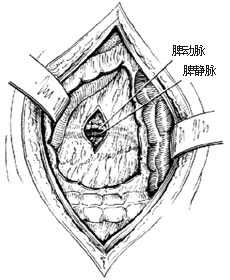
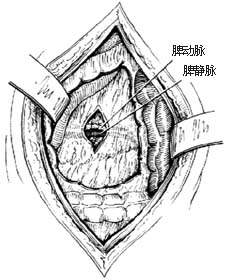
脾切除術結紮脾動脈 對於脾臟較大者,應結紮脾動脈,使脾縮小,便於操作,減少血液的丟失,使脾內大量的血液流入循環血內,成為最好的自體輸血。操作時,先切開胃結腸韌帶和胃脾韌帶[圖1⑴⑵],一一結紮韌帶中的血管,進入小網膜腔,顯露出胰體、尾部。在胰上緣觸到搏動的脾動脈,並在胰體、尾交界處選一脾動脈隆起部分,切開後腹膜,用直角鉗仔細分離出脾動脈,並繞以粗絲線結紮[圖1⑶]。結紮脾動脈時須扎兩道(兩道相距0.5cm左右),結紮不要過緊,以能閉合管腔為度,以免撕裂動脈壁;但也不能太松,以免起不到阻斷血流的作用[圖1⑷]。此外,還要注意儘量避免損傷其下方平行的脾靜脈。
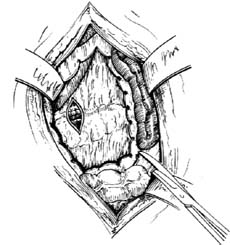
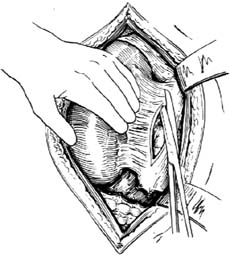
分離脾臟 當脾動脈血流阻斷後,將脾稍加按摩即可迅速縮小50%以上,一般不必再注射腎上腺素等藥物。先將脾向上推開,結紮、剪斷附著在脾下極的脾結腸韌帶[圖1⑸]。再將脾拉向內側,剪開、結紮脾腎韌帶[圖1⑹]。此時脾已大部分離,即可用右手伸入脾上極的後方,抓住脾臟向下內方柔緩牽拉鏇轉,將其輕輕托出;另一隻手可協助托絀上極[圖1⑺]。脾膈韌帶處的膜狀粘連可被鈍性分離,如粘連帶較粗時,套用止血鉗鉗夾、切斷並結紮,即可將脾托出[圖1⑻]。在處理胃脾韌帶上部和脾膈韌帶時,最好在直視下進行,否則常易損傷胃大彎部組織或撕破胃短血管,招致出血。
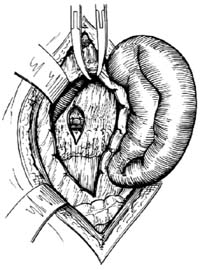
切除脾臟 將脾托出切口外面,即刻向脾窩內堵塞大紗布墊,既利止血,又可防止脾又重新滑回腹腔。然後清理脾蒂周圍的結締組織,將脾門動、靜脈分別結紮切斷(近端血管需結紮加縫扎)。如脾較大,脾蒂較厚,則應在脾門處用3把大止血鉗平行鉗夾脾蒂,在遠端兩把鉗間切斷,在餘下兩把止血鉗近端用粗絲線結紮,然後再在兩把鉗間縫扎一道[圖1⑼]。如血管較粗,則可將脾動、靜脈分別結紮處理。在處理脾蒂時,應注意避免損傷胰尾。
將切除的脾放置在無菌漏斗上,任脾內血液自然流入含有抗凝保養液的貯血瓶中,備自體輸血用。
止血、檢查 脾切除後(特別是門靜脈高壓症脾切除後),腹膜後和脾膈韌帶、脾腎韌帶處,常有撕裂的曲張靜脈滲血,造成術後膈下積血、繼發感染和膈下膿腫,故術中出血點要一一結紮止血。特別是在膈面和左腎上極後
 脾切除術
脾切除術有門靜脈高壓症的病人,在脾切除之後,需再測一次門靜脈壓力,和術前對比,以估計療效。
引流、縫合 由於病人肝功能較差,凝血功能不佳,即使術中止血徹底,術後仍有可能發生創面滲血,甚至術後發熱和膈下感染,應在脾窩處和胰尾處常規放置引流物。
一般在脾窩可放置軟雙腔矽膠管,胰尾處放香菸引流,均自切口旁另戳創口引出,注意引流口要寬鬆。雙腔管引流可酌情放置較長時間[3~5日],必要時可安置負壓裝置,術後持續吸引,以減少膈下積血或積液的可能。香菸引流可在術後24~48小時拔除[圖1⑽
如術中滲血嚴重,可於關腹前向脾窩內置入卡那黴素或慶大黴素,術後繼續通過引流管注入上述抗生素2~5日,對預防膈下感染效果很好。
切口各層用絲線間斷縫合。如皮下滲血較多,可於皮下放膠皮片引流,術後24~48小時拔除。
術中注意事項
脾切除術(尤其是緊急脾切除術)中,最易發生的兩種嚴重併發症是大出血和附近臟器損傷。在進行各項操作時,應特別留意,避免發生。
避免大出血 引起大出血的原因很多,常見的有:
撕裂脾附近的韌帶出血:多因分離脾各附著韌帶尚未充分時,就急於將脾托出進行脾蒂處理。這種出血多為持續性,常會招致失血性休克。防止辦法是儘量分離、切斷、結紮各附著韌帶後再將脾托出。
脾膈韌帶和膈面粘連滲血:雖出血量較少,速度緩慢,但如持續不停,最後也會大量失血。術中最好能在直視下分離此處粘連,分離後要仔細檢查,如有滲血,需及時縫扎止血。
撕裂脾門大出血:多發生在托出脾時操作不當,牽拉過甚,在脾門上方發生撕裂而大出血。如仔細操作,避免用力過猛,是可以避免的。
脾動脈扎斷大出血:門靜脈高壓症時,脾極度充血腫大,脾動脈亦相應增粗。在胰體、尾部分離結紮脾動脈時,如過於用力,可扎斷脾動脈而致大出血。所以,在結紮脾動脈時(特別是近心端第一個結時),用力只是以閉合血管腔為度,以防過於用力而扎斷。萬一發生,可用左手指按住胰體上方脾動脈的近端,控制出血後再處理扎斷處。同時,在分離脾動脈時,要保持手術野清晰,避免在血跡模糊中用止血鉗盲目分離或鉗夾,以免刺破其下方的脾靜脈,引起更大的出血。一旦分破脾靜脈,應立即用紗布墊壓迫,多可止血。
總之,脾切除術中發生意外的大出血,常使病人失血過多,發生休克,嚴重影響到術後的恢復。為防止術中意外大出血,除應採取防止措施外,還需在術前作好輸血準備,包括良好的輸液通道、充足備血等,一旦發生大出血,可及時搶救。
避免附近臟器損傷 最易損傷的是胃大彎部、胰尾、結腸脾曲等。發生的原因是顯露不佳,出血較多時盲目鉗夾所致。除了術中仔細操作、檢查外,在脾切除後還要仔細檢查,如發現損傷,應及時修補。
脾破裂引起腹腔內大出血時,病情緊急,施行脾切除就不能象擇期手術那樣按步就班地進行。同時,在出血後,脾及其附近臟器的正常解剖關係常不能辨認得很清楚。在作緊急脾切除術時,應注意以下幾點:
採用左上腹正中旁切口或經腹直肌切口,操作方便、迅速。剖腹後儘快吸出腹腔內積血和血塊,便於找到出血來源。
右手迅速伸入左膈下區,摸清證實是脾破裂後,將脾握住向內前方托出。如有困難,則可用示指和中指鈍性分離脾後部的腹膜(即脾腎韌帶左葉)[圖2⑴]。
將厚紗布墊塞入左膈下脾窩部,壓迫止血,以防止脾再滑入腹腔,便於操作[圖2⑵]。
用三鉗法處理脾蒂。此時還需要注意檢查在緊急情況下,是否有誤夾附近臟器(如胃大彎、胰和結紮等)的情況。
脾切除後,要取盡腹內殘留的脾碎塊組織。去除紗布墊後,要檢查和結紮脾膈韌帶或脾腎韌帶處的止血點。其他和擇期脾切除術一樣,縫合腹壁前,左膈下須放置引流。
[術後處理]
觀察有無內出血,常規測量血壓、脈搏和血紅蛋白的變化。觀察膈下脾窩引流管的情況,如有內出血傾向,應及時輸血補液,如確係持續性大出血,則應考慮再次手術止血。
脾切除術對腹腔內臟器(特別是胃)的刺激較大,所以應置胃腸減壓管,防止術後發生胃擴張。術後2~3日再恢復進食。
很多施行脾切除術的病人,肝功能較差,術後應充分補充維生素、葡萄糖等,如疑有肝昏迷時,應及時採取相應的防治措施。
注意腎功及尿量的變化,警惕肝腎綜合徵的發生。
術後常規套用抗生素,以防治全身和膈下感染。
及時測定血小板計數,如迅速上升達50×109/l以上,則可能發生脾靜脈血栓,如再出現劇烈的腹疼和血便,則提示血栓已蔓延到腸系膜上靜脈中,須及時使用抗凝血治療,必要時手術治療。
[術後併發症]
腹部併發症 ①出血:術後遲發性腹內出血常發生在脾功能亢進和肝功能不佳的病人。對於這些病人應在術前、術後採取措施,改善凝血功能,以防治出血。②膈下感染或膿腫:多繼發於膈下積血的病人。術後3~4日後,體溫又復升高者,要高度警惕,及時詳查。如已形成膿腫,應及時切開引流。③術後急性胰腺炎:雖較少見,但病情很嚴重,常由於術中損傷引起。對於有劇烈上腹或左上腹疼痛的病人,應及時測定胰澱粉酶,以明確診斷,及時處理。
肺部併發症 肺不張和肺炎最為常見,尤其是老年人更易發生。如有左側胸腔反應性積液,應疑有膈下感染,但亦可為肺部併發症所致,應及時行胸腔穿刺抽液,進一步診治。
其他併發症 ①脾靜脈炎:術中結紮脾靜脈後,因近端成為盲端,故極易產生血栓,如並發感染後常出現高熱、腹痛和敗血症等症狀,應注意防治。脾靜脈炎常為脾切除術後高熱不退的主要原因,但也須注意除外由於脾切除術後,病人免疫力下降易遭致感染的可能。②術後黃疸和肝昏迷:多發生在肝硬變的病人,一般預後較差,應提高警惕,及時防治。

