流行病學
 染色體顯示圖
染色體顯示圖從遺傳特徵來說,SRTH屬於常染色體顯性遺傳文獻中只有一個家庭病例報導是隱性遺傳。如果患者合併兩個基因突變,則病情是嚴重的抵抗,也有報導同卵雙生子同時有SRTH。
病因
 胺基酸結構圖
胺基酸結構圖發病機制:
最常見的為甲狀腺激素受體(c-erbAβ)β型功能區配體結合缺陷,基因位於第3號染色體的短臂上;其次為甲狀腺激素受體親和力減低。由於抵抗程度不同,臨床表現不同哪個器官對甲狀腺激素敏感,那個器官的臨床表現就敏感突出。如果心臟對甲狀腺激素抵抗較輕,病人表現心動過速。
甲狀腺激素抵抗主要是T3核受體缺陷,體外培養的淋巴母細胞也表現對甲狀腺激素抵抗,研究證明患者外周血淋巴細胞T3核受體和T3的親和力只為正常對照組的1/10;也有作者證明患者淋巴細胞結合甲狀腺激素的Ka值是正常的,但結合容量減低;還有的患者淋巴細胞T3核受體正常,但其他組織如垂體、肝臟、腎臟、心臟存在T3核受體缺陷。
甲狀腺激素受體TR-α和TR-β基因分別位於第17染色體和第3染色體上。全身性SRTH的研究發現,T3核受體區的β基因發生了點突變,即甲狀腺激素受體β基因中有一個核苷酸被另一個核苷酸代替,從而導致甲狀腺激素受體中相應位置的胺基酸被另一個胺基酸取代使受體功能表現異常;或者數個鹼基對缺失;或者單個核苷酸缺失;或者核苷酸插入;或者發生數個鹼基複製等等。點突變出現在T3核受體和T3結合區的中部及羥基端,導致激素和受體親和力減低。患者
 甲狀腺激素分布圖
甲狀腺激素分布圖多為雜合子,即只要有一條T3核受體β等位基因點突變即可發病,屬於常染色體顯性遺傳。也有少數全身激素抵抗的患者T3核受體β基因有大片丟失,即甲狀腺激素受體基因中一個編碼,胺基酸密碼子突變為終止密碼子,使表達的甲狀腺激素受體過早終止密碼子導致甲狀腺激素受體丟失了部分胺基酸,這種胺基酸缺失可以是單個,也可以是多個。出現在受體DNA結合區及T3結合區上,病人均表現純合子,即必須兩條等位基因同時發生基因缺失才會發病,遺傳方式為常染色體隱性遺傳。臨床上表現為多樣性,可能因為基因突變或缺失的多變性,而不是受體數量減少的多樣性而甲狀腺激素受體α基因突變很少有報導。
對選擇性垂體抵抗患者也發現有T3核受體β2基因突變,這種基因只分布在垂體和一些神經組織中,所以臨床僅僅表現垂體抵抗;另一種原因是垂體組織中使T4脫碘生成R的特異性Ⅱ型-5’脫碘酶有缺陷,表現垂體組織抵抗。
鏡下染色體沒有發現異常,異常發生在分子DNA水平總之SRTH發病機制是在分子水平上,是一種典型的受體病。
很少有關於SRTH病人的病理性改變,從一例病人肌肉活檢,電鏡下發現線粒體腫脹和甲亢相似。用甲苯胺藍染色皮膚成纖維細胞,光鏡下發現中度至重度異染粒,在甲減黏液性水腫皮膚也有這種細胞外異染物質沉積,在SRTH中這種表現可能是皮膚組織甲狀腺激素作用降低引起,甲狀腺激素治療並不能使SRTH病人成纖維細胞的異染粒消失。從活檢或外科手術取得病人的甲狀腺組織,見到濾泡上皮有不同程度的增生大小不等,有些病人呈現腺瘤樣甲狀腺腫或者膠質樣甲狀腺腫或者正常的甲狀腺組織。
臨床表現
 甲狀腺激素
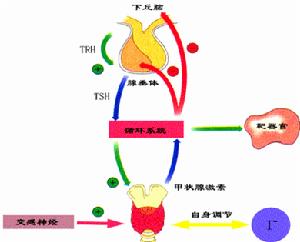
甲狀腺激素1.全身性甲狀腺激素不應症 垂體與周圍組織均受累,本型又可分為甲狀腺功能代償性正常型及甲狀腺功能減退症型。
2.選擇性垂體對甲狀腺激素不應症 本型特點為垂體多有受累,對甲狀腺激素不反應,而其餘外周組織均不受累,可對甲狀腺激素反應正常,其臨床表現有甲亢,但TSH水平亦高於正常,而又無垂體分泌TSH瘤的存在。
3.選擇性外周組織對甲狀腺激素不應症 本型特點為周圍組織對甲狀腺激素不反應或不敏感,而垂體多無受累,對甲狀腺激素正常反應臨床表現甲狀腺腫大無聾啞及骨骺變化,雖甲狀腺激素正常及TSH正常,但臨床有甲狀腺功能低下表現心動過緩,水腫、乏力、腹脹及便秘等異常,本型患者給予較大劑量的甲狀腺製劑後可獲病情緩解,因為其甲狀腺功能及TSH正常水平,因此臨床上對本型患者常常漏診或誤診。
診斷:甲狀腺激素抵抗綜合徵臨床表現複雜以及一般醫院檢查條件所限或認識不足,因此,診斷常有延誤或漏診。診斷甲狀腺激素抵抗綜合徵時患者的甲狀腺腫多為Ⅰo或Ⅱo ,血清T3、T4水平升高,而臨床表現甲狀腺功能正常或有甲減時,均應考慮甲狀腺激素抵抗綜合徵的可能性。如同時伴有家族性發病,TSH水平升高或正常、智力低下,骨骺成熟延緩,點彩狀骨骼,先天性聾啞過氯酸鹽試驗陰性及TGA及TMA陰性等,則為較典型的甲狀腺激素不應症。治療
 甲狀腺激素功能圖
甲狀腺激素功能圖1.抗甲狀腺藥物治療 已知甲狀腺激素抵抗綜合徵並不是由於甲狀腺激素水平升高所致,而是受體(核T3受體)對甲狀腺激素不敏感,血中甲狀腺激素水平升高並具有代償意義。使用抗甲狀腺藥物人為地降低血中T3、T4水平可能加重甲減表現,促進甲狀腺腫加重,並促進TSH分泌增多與垂體分泌TSH細胞增生與肥大,尤其是兒童甲減對生長發育不利,所以不主張採用抗甲狀腺藥物治療。只有對部分靶器官不反應型患者。可在觀察下試用抗甲狀腺藥物治療,如療效不佳,及時停用。
2.甲狀腺激素治療 可根據病情與類型套用及調整,全身性甲狀腺激素不應症患者一般不需甲狀腺素治療,甲減型可採用T4及碘塞羅寧(T3)治療,尤其是對嬰幼兒及青少年有益可促進生長發育,縮小甲狀腺腫及減少TSH分泌,一般採用左甲狀腺素鈉(L-T4)片,2次/d,每次100~200μg套用T3製劑也有療效。對於外周組織的甲狀腺激素不應症應給予較大劑量的甲狀腺製劑可使病情好轉。對於垂體性的甲狀腺激素不應症應控制甲亢症狀可套用抗甲狀腺藥物或131Ⅰ治療等。
3.糖皮質激素治療 糖皮質激素可減少TSH對TRH的興奮反應,但甲狀腺激素不應症患者是否有反應尚無統一意見,有人採用地塞米松,4次/d,每次2~3mg,溴隱亭每天2.5mg及左甲狀腺素鈉(L-T4)片5次/d,每次2mg,發現療效甚好,但不宜長期套用,地塞米松的副作用較大。
預後
甲狀腺激素不應症是遺傳性受體疾病,尚無特效治療方法,由於其臨床分類不同,治療反應多不一致,大多數臨床學家普遍認為垂體性甲狀腺激素不應症的療效較好而部分靶組織對甲狀腺激素不應症的治療較困難,且甲狀腺激素抵抗綜合徵早期診斷多有困難,故對新生兒有家族史者應進行全面檢查,尤其是對智力低下聾啞和體型異常的患者更應注意。
預防:甲狀腺激素抵抗綜合徵屬常染色體顯性遺傳對於育齡婦女有家族史者應進行教育,最好是計畫生育或節育。
