病因
按病因甲減可分為:
1.原發性甲減系甲狀腺自身病變引起的甲減。
2.繼發性甲減包括垂體病變使促甲狀腺激素(TSH)分泌不足而引起的甲減和下丘腦促甲狀腺激素釋放激素(TRH)分泌減少使垂體產生TSH減少而引起的甲減。
3.周圍性甲減(甲狀腺激素抵抗綜合徵)系周圍組織對甲狀腺激素無反應引起的甲減。
發病機制
1.發病機制甲減時,甲狀腺激素分泌不足或周圍組織對甲狀腺激素不敏感,機體的基礎代謝率低下,組織器官的代謝需要及血液供應減少,心臟能量供應及耗氧量均減少,因此,心搏量減少,心率減慢心排血量降低。由於產熱減少,為了維持恆定體溫皮膚血管收縮,皮膚及附屬物營養障礙。由於毛細血管通透性增加及組織中嗜水性黏多糖和黏蛋白堆積,造成漿膜腔積液,如胸膜腔積液、腹水心包積液及全身黏液性水腫由於心肌及其間質發生黏液性水腫,心肌許多酶活性受到抑制心肌對兒茶酚胺敏感性降低心肌內兒茶酚胺受體減少,使心肌收縮力減弱、心肌假性肥大、心臟擴大。甲減時血膽固醇分解代謝速度減慢,致膽固醇、三醯甘油和低密度脂蛋白增高,長期高脂血症促使動脈粥樣硬化尤其是冠狀動脈,有發生心絞痛的病理基礎。
2.病理心臟的病理改變無特異性。肉眼見心臟呈球形擴大,心臟表面蒼白,鬆軟無力光鏡下觀察到肌原纖維腫脹,條紋消失和間質纖維化,心肌細胞核大小不等、變形及空泡變性,心肌細胞間有黏蛋白和黏多糖沉積。電鏡下可見肌膜、核膜呈鋸齒狀,線粒體腫脹,線粒體嵴減少,肌漿網及橫管擴張等。
臨床表現
1.甲減性心臟病甲減時血清T4不足心肌細胞間質黏蛋白沉積及心肌環化酶減少,使心肌細胞黏液性水腫,肌原纖
 示意圖
示意圖2.甲減性心律失常由於甲減時體內長期嚴重缺乏T4,心臟等組織細胞內Na+-K+-ATP酶和清除黏多糖酶系活性受到障礙,致使心肌細胞間質黏蛋白多糖沉積肌細胞腫脹缺血、變性壞死,肌漿膜纖維斷裂且有空泡和進行性間質水腫、細胞水腫、心肌內毛細血管壁增厚。Coulombe等觀察到甲減時血漿NE濃度及分泌顯著增高增加了心肌缺血性損傷,且能減少心肌的電穩定性,引起心房內多個異位起搏點的自律性增高在房內傳導過程發生環形折返,形成房顫。甲減引起Q-T間期延長較為常見但導致尖端扭轉型室速者罕見中國僅見秦富吉等報導1例劉玉營等報導一度房室傳導阻滯患者,可能由於甲減性心肌病變,傳導系統周圍間質水腫或由於房室結和傳導系統的供血不足所致,經甲狀腺片治療可逆轉而消失。
3.甲減性心包積液甲減性心包積液是由於全身水、鈉瀦留,心包毛細血管黏多糖沉積導致滲透性增高,血漿蛋白漏至腔隙及淋巴引流不暢所致。其臨床特點是:①中老年女性多見。②心率緩慢,一般無奇脈(脈搏在吸氣時弱,呼氣時強),即使有大量積液(一般多為300~600ml),心率仍緩慢或不增快,這與T4缺乏、竇房結細胞衝動釋放減慢心臟對兒茶酚胺敏感性降低及心肌細胞肌凝蛋白的Ca2+-ATP酶降低有關導致心肌收縮力下降。③靜脈壓不高,僅在大量心包積液時方有靜脈壓增高,其程度與心包積液相比不對稱,因為積液增長速度慢,病程長,心包有充分伸展餘地,心臟壓塞亦罕見④積液呈蛋白、細胞分離現象。積液中蛋白可達60~80g/L,細胞數少,一般在100×109/L以內,前者與毛細血管通透性增加有關,後者系非炎症病變之故。⑤很少發生心包摩擦音⑥血膽固醇升高,T4缺乏時膽固醇合成量雖減少,但其降解和排泄受阻更明顯,故膽固醇升高。⑦心臟增大伴貧血和畏寒、皮膚乾燥等甲減的表現對T4治療反應好。
併發症
本病易發生缺血性心肌病、心絞痛心律失常等併發症。
診斷
對甲狀腺功能減退性心肌病診斷,除了應有甲減的證據之外,尚需有以下條件:
1.有明確的心臟病變表現,如心率減慢或心音減弱。
2.影像學檢查示心臟擴大。
3.有心電圖異常。
4.除外其他原因的心臟病。
5.上述變化經甲狀腺激素治療後好轉臨床上若無病因可尋的心臟增大或心包積液,伴心率減慢尤其是婦女,應考慮到甲狀腺功能減退性心肌病的可能。基礎代謝率的降低、血清膽固醇水平的增高、血漿蛋白結合碘以及甲狀腺131I攝取率的降低,均為特異性的指標。
鑑別診斷:
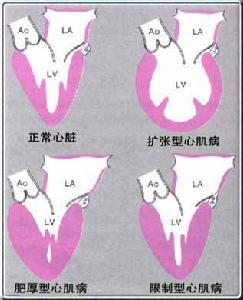 對比圖
對比圖1.與冠心病鑑別甲減常以心血管系統異常表現突出,非專科醫師往往誤診為冠心病。下列幾點有助於鑑別:
(1)甲減以女性多見:而冠心病常見於男性。
(2)甲狀腺功能減退心率一般較緩慢:而冠心病則心律相對較快,尤其當病情加重時。
(3)單純甲狀腺功能減退性心肌病心絞痛較少見:由於組織耗氧和心排血量相平行,故心肌耗氧量雖減少但很少發生心絞痛。
(4)T4代替心絞痛消失,心律失常或心室擴大可逆轉。
(5)甲減的全身表現。
(6)甲減時血T3、T4降低:TSH增高。據報導,1例成年人甲減誤診為冠心病長達9年,直至出現黏液水腫性昏迷危及生命才確診。因此,在遇到甲減患者合併心絞痛時,可參考上列鑑別要點進行鑑別,其治療和預後均不一樣。李科民等報導的6例中有5例是反覆利尿強心、擴血管治療無效後開始懷疑甲狀腺功能減退性心肌病的。
值得注意的是,甲減合併缺血性心肌病發生率甚高。其重要原因為甲減時高膽固醇血症的存在,低密度脂蛋白膽固醇(LDL-C)增高,高密度脂蛋白膽固醇(HDL-C)降低,冠脈易發生硬變另外甲減患者紅細胞內2,3-二磷酸甘油酯水平降低致使其攜氧功能障礙且去甲腎上腺素(NE)濃度及分泌率增高易發生冠脈痙攣。
甲狀腺功能減退心律失常易誤診為冠心病,鑑別要點除前述6點外,還有以下幾點:①甲減伴冠心病則心絞痛較為典型:心電圖有ST段壓低,男性多見,用甲狀腺片治療後無效或使心絞痛加重。②引起的房室傳導阻滯常可逆轉:甲狀腺功能減退心絞痛和心肌梗死少見但如果心排血量減少超過心肌所需的血供,也會發生心絞痛。
2.與結核性心包炎鑑別甲減性心包積液易誤診為結核性心包炎。
(1)缺乏認識:診斷思路過窄。將甲減的體徵表現等誤診為慢性腎炎、特發性水腫等常見病,治療偶有效更使主治醫生滿足於原始診斷不再追根溯源。
(2)詢問病史不詳、查體不細:遺漏了有診斷甲減價值的病史與體徵因此,伴有下列表現的心包積液,應考慮甲減:①心臟壓塞症狀、體徵缺如或輕微②心率緩慢或不快。③心包積液蛋白高而細胞數低。④水腫顯著而壓痕不明顯(與親水黏多糖物質積聚在皮下組織有關)尿蛋白輕微或無。⑤怕冷、乏力、食少而體重增加,便秘、呆鈍。⑥多發性漿膜積液凡可疑者檢查T3、T4及131I攝取率可及早確診,並T4給替代治療可取得滿意的療效,但應強調甲狀腺激素片量宜小(10~20mg/d)以後逐漸遞增,以免突然增加心臟負擔出現不適,甚至誘發心絞痛、心肌梗死或心衰危險,老年人動脈硬化非常顯著者或心絞痛者尤應警惕。
實驗室檢查:
血清T3、T4降低TSH增高為甲狀腺本身病變所致若TSH減低或正常,進一步採用促甲狀腺激素釋放激素興奮試驗。若TSH升高,為下丘腦性甲減;若TSH無反應,則為垂體性甲減。心功能檢查示臂至肺臂至舌循環時間延長射血前期(PEP)延長,射血前期與左室射血時間比率(PEP/LVET)增加。
其它輔助檢查:
1.心電圖心電圖顯示心率緩慢,QRS波群低電壓,T波低平或倒置,可有P波振幅減低,偶見P-R間期及QRS間期延長嚴重患者甚至可以發生完全性房室傳導阻滯。個別病例可出現不同程度的房室傳導阻滯,為黏液水腫性浸潤所致這種變化常表示心臟傳導系統受黏液性水腫的浸潤,經甲狀腺激素製劑治療後可以消失,如仍持續存在則表示存有陳舊性心肌病變。ST段缺血性改變也可以因本病並發的冠狀動脈粥樣硬化所致。
2.胸部X線片平片顯示心影普遍性擴大透視下可見心臟搏動遲鈍,幅度小(圖1)。
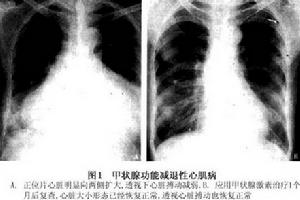 甲狀腺功能減退性心肌病
甲狀腺功能減退性心肌病3.超聲心動圖除檢出心包積液外尚有心肌肥厚徵象(心肌假性肥大所致),部分病例甚至表現為非對稱性室間隔肥厚而誤診為原發性肥厚型心肌病。
•相關檢查:
•>T3
•>T4
•>促甲狀腺刺激激素
•>促甲狀腺素釋放激素
治療
甲減性心肌病的基本治療是甲狀腺激素的替代療法可選用的製劑為甲狀腺粉(片)碘塞羅寧(三碘甲狀腺原氨酸)和左
 心肌病
心肌病預防
多數甲減病人經有效治療,臨床症狀改善明顯。心臟病變可望在短期內趨於正常。未經及時治療者,病變逐年加重,部分甚至並發甲減性昏迷而危及生命
1.糾正缺碘由於地方性克汀病的基本病因是缺碘,所以糾正缺碘可以預防本病。在地方性克汀病流行的地區,母孕期可加服碘劑,多吃含碘食物,並適當加服碘油。嬰兒出生後,可採用碘鹽碘油和其他碘劑綜合預防。
2.甲減是131I治療和甲狀腺手術的主要併發症,治療後1年早期甲減的發生率為5%~10%,以後每年以2.8%~5.0%的發生率累計增加。所以,做過131I治療和甲狀腺手術的患者要經常監視甲狀腺功能,早期發現甲減,早期治療。
流行病學
成人甲狀腺功能減退並非是少見病,據美國調查,成年女性發病率約為1.4%,男性約為0.1%中國945例病人中經血清TSH測定發現亞臨床型為3.1%,輕症或顯性甲減占1.37%,本病女性多發,男女比例約1∶10;多數在30~60歲發病,無明顯季節性。
