簡介
 幽門螺桿菌
幽門螺桿菌幽門螺桿菌感染是慢性活動性胃炎、消化性潰瘍、胃黏膜相關淋巴組織(MALT)淋巴瘤和胃癌的主要致病因素。幽門螺桿菌(Helicobacterpylori,簡稱Hp)是一種螺鏇狀、革蘭陰性、微需氧性細菌。人群中幾乎一半終身感染,感染部位主要在胃及十二指腸球部。
1983年,Marshall及Warren用彎曲菌的微氧培養方法,首次報導成功分離出了這種細菌。從此引起醫學屆廣泛興趣和深入研究。以後發現此菌許多特徵與彎曲菌屬相似,而命名為“幽門彎曲菌(Campylobacterpylori,CP)”。
1989年Goodwin等建議成立一個新的屬,即Helicobacterium,並把CP更名“Helicobacterpylori”(Hp),即幽門螺桿菌,並得到國際醫學界的普遍認可。
1994年世界衛生組織/國際癌症研究機構(WHO/IARC)將幽門螺桿菌定為Ⅰ類致癌原。
病原學
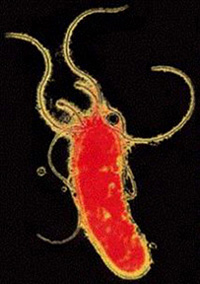 幽門螺桿菌
幽門螺桿菌幽門螺桿菌革蘭染色陰性,常作S形或弧形彎曲,有1~3個螺鏇,長2.5~4.0μm,寬0.5~1.0μm,延長培養時間或藥物治療後,常呈類球形。菌體兩端鈍圓,菌體的一端或兩端有2~6條帶鞘的鞭毛,鞭毛長約為菌體的1.0~1.5倍,粗約為30nm,各有著毛點,著毛點不內陷,鞭毛末端呈圓球狀或卵圓形。細胞壁光滑,與上皮細胞膜緊密相貼。在鞭毛根部內側的細胞質末端有一明顯的電子密度降低區,可能與鞭毛運動的能量貯存有關。
人胃活檢標本分離的Hp菌株有多樣性基因表型,至少可分為兩大類型:
Ⅰ型為有細胞毒相關基因A(cytotoxinassociatedgeneA,CagA),表達CagA蛋白及空泡毒素(vaculatingcytotoxinA,VacA);
II型無CagA,既不表達CagA蛋白,也不表達VacA。Hp是一種專性微需氧菌,其穩定生長需依靠在生長的微環境中含5%~8%的氧氣,在大氣和絕對厭氧環境中均不能生長。
Hp生長緩慢,通常需3~5天,才能形成針尖狀小菌落(0.5~1.0mm)。能產生尿素酶、過氧化氫酶、脂酶、磷脂酶和蛋白酶。細菌對外環境的抵抗力不強,對乾燥及熱均很敏感,多種常用消毒劑很容易將其殺滅。
流行病學
易感人群
幽門螺桿菌感染廣泛流行世界各地,人群對幽門螺桿菌普通易感,半數人群胃內有Hp定植,是人類最常見的慢性感染之一。在不同國家、不同地區、不同種族的人群問Hp感染率有較大差別。此種差別與社會經濟背景、生活習慣、衛生狀況及受教育程度不同有關。
在開發中國家感染率一般為50%~80%,而已開發國家為25%~50%。中國感染率約為61%,屬高感染地區。Hp感染非常頑固,自愈率接近零,因此,感染率隨年齡的增長而增高。
傳染源
研究認為,人是Hp感染惟一肯定的傳染源,與人類接近的動物中豬、貓、羊、猴、家蠅也可能是傳染源。
傳播途徑
Hp的傳播途徑尚未完全明了,資料提示主要是人-人之間通過糞-口和(或)口-口途徑傳播。感染後產生抗菌特異性抗體及抗尿素酶、CagA等特異性抗體。
發病機制
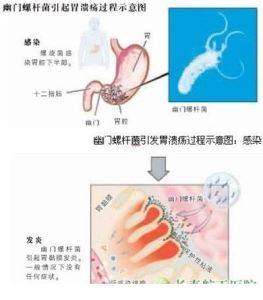
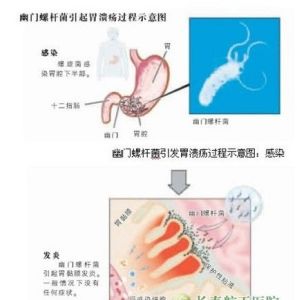 幽門螺桿菌感染過程
幽門螺桿菌感染過程Hp進入人胃內低pH環境中,能生長繁殖,並引起組織損傷,其致病作用主要表現為:細菌在胃黏膜上的定值,侵入宿主的免疫防禦系統、毒素的直接作用及誘導的炎症反應和免疫反應。
定值
Hp的自然定植部位在胃黏膜上皮表面和胃黏液底層,呈點狀分布,胃竇部數量多,胃體和胃底較少。Hp亦可定植於十二指腸的胃黏膜化生區、Barrett食管和梅克爾憩室等異位胃黏膜處。
Hp進入胃後要到達黏膜表面和黏液底層定植,除要抵抗胃酸和其他不利因素的殺滅作用外,還要依靠動力穿透黏液層。其螺鏇狀菌體,為Hp在黏稠的胃黏液中運動提供了基礎;而其鞭毛的擺動則為Hp的運動提供了足夠的動力。Hp產生的尿素酶能將尿素分解為氨和二氧化碳,氨在Hp周圍形成“氨雲”,中和胃酸保護Hp。產生的超氧化物歧化酶(SOD)和過氧化氫酶能保護其不受中性粒細胞的殺傷。另外,還產生多種黏附因子,使其能緊密地黏附於胃上皮表面。
損害黏膜屏障
損害胃及十二指腸黏膜Hp的毒素和有毒性作用的酶以及Hp誘導的黏膜炎症反應均能造成胃和十二指腸黏膜屏障的損害。
1、Hp的毒素:約60%Hp菌株能產生有活性的空泡毒素(VacA,87kda),使上皮細胞產生空泡變性。VacA的表達及毒性強弱與VacA基因型和細胞毒相關基因蛋白(CagA,128kda)有關,這是Hp菌株致病性差異的重要原因,其中VacAs1/m1基因型毒素活性最強,Vacs2/m2基因型無毒素活性。
(2)Cag致病島:1996年,Censini等發現Hp菌株含有一個約40kb的特殊基因片段,呈現於致病相關菌株,且有細菌至病島的典型結構特徵,因此稱為Hp的Cag致病島。研究顯示Cag致病島與VacA的產生、與Hp對胃上皮細胞表面Leb抗原受體的結合能力、與參與細胞骨架重排的肌動蛋白等相關。
(3)尿素酶:尿素酶除了對Hp本身起保護作用外,還能造成胃黏膜屏障的損害。一是尿素酶分解尿素產生氨的直接細胞毒作用;二是尿素酶可誘導胃上皮細胞及中性粒細胞表達分泌白細胞介素-6(IL-6),腫瘤壞死因子-α(TNT-α)等炎症介質。
(4)Hp的蛋白酶、脂酶和磷脂:均能破壞胃黏液層的完整性,增加黏液的可溶性和降低其疏水性,進而降低了黏液對上皮細胞的保護作用。
(5)致炎因子:Hp表面及分泌的可溶性成分和趨化蛋白能趨化激活中性粒細胞、單核細胞和巨噬細胞,產生TNF-α、白細胞三烯、IL-1和IL-2,並進一步加強IL-8的激活反應,促進黏膜的炎症損傷。
(6)胃腸道激素:多數文獻證實Hp感染者生長抑素釋放減少、胃泌素釋放增加。從而導致高胃酸分泌,加重胃十二指腸黏膜酸負荷;胃泌素促進黏膜細胞增生,與腫瘤形成可能有關。
(7)免疫反應:Hp感染誘導產生特異性細胞和體液免疫,並誘發機體的自身免疫反應,損害胃腸黏膜。黏膜損傷後,從炎症到癌變的過程可能是:慢性胃炎→萎縮性胃炎→腸上皮化生→不典型增生→癌變。根除Hp後可以阻止這一過程的發展。
與消化疾病關係
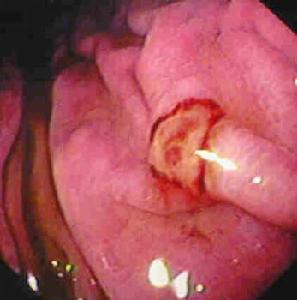 幽門螺桿菌引起的胃炎
幽門螺桿菌引起的胃炎Hp感染與上消化道疾病之間的高度相關性已有大量報導,且已取得了基本一致的認識。
Hp感染與慢性胃炎
Hp與慢性淺表性胃炎之間的病因關係已充分確立。其證據如下:
①事實上所有Hp陽性者都證實有胃竇炎。
②若Hp感染經抗菌治療,Hp根除後,胃炎可消退。
③在一些動物模型中,接種由患者胃中分離而得到的Hp後,可複製出慢性淺表性胃炎的病損。
④Marshall和Morris,分別用患者的Hp對自己作了自身感染,亦取得了同樣結果。
Hp感染與消化性潰瘍
從現有資料要確立Hp與消化性潰瘍(pepticulcerdiseases,pud),包括胃潰瘍、十二指腸潰瘍之間的病因關係尚有困難。部分原因是缺乏合適的動物模型,而且在Hp感染者中僅有少數人發生潰瘍。然而幾乎所有PUD患者都有Hp感染性胃炎。因此,在沒有其他促發因素,如服用甾體類抗炎藥(NSAID)或有Zollinger-Ellison綜合徵存在時,Hp感染與胃潰瘍之間的相關性稍弱,不是NSAID誘發的胃潰瘍患者中,80%有Hp感染。然而重要的是要注意到Hp感染者中的大多數人並不發生十二指腸或胃潰瘍。這些事實意味著宿主的遺傳性特徵,菌株的變異性或其他因子在其中起著作用。Hp感染根除後,潰瘍病復發率顯著降低,這是Hp在PUD中起病因作用的最有力的證據。Hp根除後可預防潰瘍病復發,這在胃潰瘍中證據不如十二指腸潰瘍那樣充分。
在十二指腸潰瘍病例中,奇怪的是有些研究中,Hp在胃竇部部位比發生潰瘍的十二指腸部位更為常見。已經提出的機理包括:Hp在十二指腸胃化的細胞上定居,胃酸或十二指腸碳酸氫鹽的繼發性改變,或感染菌的產物和/或宿主炎症應答反應引起的病變。
與非潰瘍性消化不良
Hp感染與非潰瘍性消化不良(NonulcerDyspepsia,NUD)的相關性尚缺乏令人信服的證據。因此尚存在著爭論。NUD患者中Hp的感染率並不高於一般人群。
Hp感染與胃部惡性腫瘤
1、Hp感染與胃腺癌:
胃腺癌是世界上最常見的惡性腫瘤之一。在中國發病率僅次於肺癌。有證據顯示Hp感染與胃體和胃竇腺癌相關聯。然而,胃癌亦發生於一些無Hp感染證據的人。Hp感染的預防和治療對胃癌發生的危險性的影響,證據尚不夠充分。
流行病學資料表明:胃癌發生率在一些Hp感染率高的人群中較高。Hp感染率和胃癌發生率都與社會經濟狀態呈負相關,都隨著年齡增加而升高。在已開發國家的連續出生列隊研究中已見下降。在美國,非洲裔美國人和拉丁美洲人的發生率高於白種人。已發現,Hp感染率與胃癌死亡率之間存在著地區分布性的相關。然而,這兩種病在流行病學上存在一些明顯不一致的情況。例如,胃癌男人比女人高發,而Hp感染率兩性間並無差別。據報導,某些人群Hp感染率高,但胃癌發生率低。這些不一致表明:除Hp感染率外其他因素在胃癌危險因素中亦很重要。在有一些但不是全部回顧性血清學研究中表明,胃癌患者的Hp感染率比對照組高。
感染與胃癌有關的最有力的證據來自三個前瞻性列隊血清學研究。這些研究表明Hp感染者的胃癌發生率顯著增加。在這些研究中,均未見Hp感染與賁門癌和胃食管聯結處癌有關聯。
2.Hp感染與胃癌:
感染與胃癌發生率呈明顯正相關,並且資料顯示幽門螺桿菌感染者罹患胃癌的幾率比未感染者要高。幽門螺桿菌本身並不分泌致癌物,其導致胃癌發生是一種間接的形式。
3、Hp感染與淋巴瘤:
胃的非何杰金淋巴瘤是一種罕見的病,占胃惡性腫瘤的3%。黏膜相關淋巴組織性淋巴瘤(MALT)低度克隆的新生物,被認為起源於固有膜中的淋巴樣聚合(Lymphoidaggregate)。初步的流行病學資料顯示,Hp感染與胃非何杰金淋巴瘤和MALT淋巴瘤都相關。
如果Hp感染與胃癌之間有任何病因關係,那么顯然別的因素在胃癌的發生率中亦有重要作用。因此,目前尚不提倡出於預防胃癌的目的而作根除Hp的治療。
潛伏期
2~7天。
臨床表現
 幽門螺桿菌
幽門螺桿菌併發症
並發胃癌、出血等。診斷
 幽門螺桿菌測試儀
幽門螺桿菌測試儀診斷標準
Hp感染的診斷有多種方法,但各種方法均有一定局限性。實際套用中應根據不同條件和目的,作出恰當選擇。臨床症狀及胃鏡所見常無特徵性,因此臨床表現對診斷幫助不大。
根據臨床診斷標準,下列二項中任一項陽性者,則診斷Hp陽性,否則為陰性:
1.Hp形態學(塗片或組織學染色);
2.尿素酶依賴性試驗(RUT、13C或14C-UBT、或15N尿氨排泄試驗)。
鑑別診斷
細菌學檢查需與存在於胃黏膜的其他細菌鑑別,如人胃小螺桿菌和彎曲樣細菌-Ⅱ。
實驗室檢查
1、細菌培養。
Hp培養有一定難度,一般用牛腦心浸液瓊脂、營養瓊脂、空腸彎曲菌培養基礎瓊脂等,但需加入適量全血或血清(馬、羊或人等)、藥用炭、可溶性澱粉等添加成分。可直接用黏膜標本劃種或將黏膜標本研磨成勻漿後接種,在濕度>90%、微需氧條件(5%O2,7%CO2,80%N2和7%H2)、37℃培養3~5天后觀察結果並作鑑定。
2、尿素酶依賴性試驗
此試驗是鑒於Hp能產生活性很強的尿素酶,分解尿素產生氨和二氧化碳,前者依據pH的改變,後者依據放射性核素(13C或14C)標記的二氧化碳呼出量,從而反映胃內尿素酶活性,以判斷有無Hp感染。
3、形態學檢查
Hp具有典現的螺鏇狀或彎曲狀形態。尤其在胃黏膜中,Hp和Hh的形態有特徵性,故可通過形態學方法進行診斷。主要包括胃黏膜直接塗片革蘭染色鏡檢和胃黏膜組織切片染色鏡檢。
4、血清學檢查
Hp感染後誘發全身免疫反應,感染者的血清中可出現抗Hp的特異性抗體(IgG和IgA)及抗尿素酶、VacA、CagA等的特異性抗體,通過血清學檢查可以檢出。目前常用的血清學檢查方法是ELISA,陽性表是既往或現症感染。近年發展的免疫印跡分析法既可用於診斷Hp感染,又可判別致病菌株。Hp的血清學診斷方法主要適用於流行病學調查。由於Hp根除治療後血液中的抗Hp抗體並不能迅速降低,故對評價療效果意義不大。
5、聚合酶鏈反應(PCR)檢查PCR能檢出糞便、胃液、唾液及胃黏膜活檢標本中Hp,已有多對引物用於臨床檢驗。檢測的基因主要有Hp的特異片段、尿素酶基因UreA、毒素相關蛋白基因CagA、致空泡毒素基因VacA、鞭毛素基因FlaA等。由於PCR的高敏感性及臨床標本易污染,而臨床套用受限,主要用於科研對Hp進行分型和致病性研究。
6、位鑑定
可套用單克隆抗體進行免疫組織化學檢測,Hp特異探針或引物進行原位雜交及PCR檢測。
其他輔助檢查
組織切片染色:胃黏膜活檢標本(宜多點取材)垂直包埋切片,採用Warthin-Starry和centa銀染色或HE染色、Giemsa染色、螢光素吖啶橙染色、米帕林染色以及無標記抗體PAP染色等在油鏡下或螢光顯微鏡下觀察。
治療
 幽門螺桿菌
幽門螺桿菌隨著人們對Hp感染相關疾病認識的統一,根除(eradication)Hp的治療在臨床上套用已十分普遍。
根除是指治療結束1個月後胃內檢測不到Hp。在體外藥敏試驗中,很多抗生素對Hp有良好的抗菌活性,但在體內低pH環境中,大多數抗生素活性降低和不能穿透黏液層在細菌局部達到有效的殺菌濃度,因此臨床上Hp感染往往不易根除。
截至2012年為止,無單一抗生素能夠有效地根除Hp。因而發展了將抗生素、鉍劑及抗分泌藥物聯合套用的多種治療方案。一般採用三聯或四聯方案,以低劑量、短療程為佳。
治療方案的選擇原則是:①採用聯合用藥方法;②Hp的根除率>80%,最好在90%以上;③無明顯副作用,病人耐受性好;④病人經濟上可承受性。判斷Hp感染的治療效果應根據Hp的根除率,而不是清除率。根除是指治療終止後至少在一個月後,通過細菌學、病理組織學或同位素示蹤方法證實無細菌生長。
國內外常用的抗Hp藥物有羥氨苄青黴素、甲硝唑、克拉黴素、四環素、強力黴素、呋喃唑酮、有機膠態鉍劑(De-Nol等)等。療程一般為兩個星期。由於治療Hp感染抗菌方案的廣泛套用,有可能擴大耐藥性問題的產生。因此,將來替換性的治療或預防策略。
隨著耐藥性的產生,傳統三聯、四聯根除幽門螺桿菌的效果正在不斷下降。目前序貫療法和微生態療法,都在深入的探討中。其中微生態療法被認為是未來治療幽門螺桿菌的趨勢。
預後
一般預後良好,有併發症者預後欠佳。預防
鑒於Hp感染的傳染來源和傳播途徑尚不十分明了,因此給預防Hp感染帶來了困難。從20世紀90年代以來,Hp疫苗的研究取得了較大進展,可以預期在不久的將來,通過疫苗防治Hp感染將變為現實,也可能是今後Hp相關性疾病防治的重要措施。