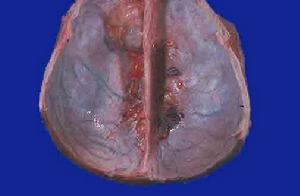
 多發性腦膜瘤
多發性腦膜瘤流行病學
多發性腦膜瘤在臨床上比較少見在CT和MRI套用於臨床以前,大家一致認為其發病率較低,占顱內腦膜瘤的1%~2%,但現代影像學技術套用後,發病率有了明顯增高,文獻報導多發腦膜瘤的發生率為0.9%~8.9%。值得注意的是約一半病人是老年病人臨床缺乏體徵Nasasu等報導屍檢發現的231例腦膜瘤中有19例多發腦膜瘤,占8.2%其中一半病例為80歲以上老年人多發腦膜瘤以女性多見,文獻報導女性占60%~90%。
病因
除了合併神經纖維瘤病被認為是與細胞遺傳學有關外,一般多發腦膜瘤的病因尚不清楚腦膜瘤術後再出現的多發腦膜瘤,可以用瘤細胞隨腦脊液播散解釋,但無法解釋原發多發的腦膜瘤。Borovich等觀察14例大腦凸面腦膜瘤發現在腫瘤四周的硬腦膜上有散在多處的病灶,這些病灶在硬腦膜層之間叢生呈串珠狀。任何病理類型都可出現在多發腦膜瘤,同一病人可以出現不同病理類型的腦膜瘤。
發病機制
關於多發腦膜瘤的發生機制,有多病灶學說和單病灶學說兩種。多病灶學說認為患者體內環境相同因此腫瘤可能同時發生於多處蛛網膜細胞;單病灶學說認為是脫落的腫瘤細胞經腦脊液循環或血液循環播散而產生的新腫瘤。在組織學上多發性腦膜瘤可以是同一病理類型也可為不同病理類型。
臨床表現
 多發性腦膜瘤
多發性腦膜瘤併發症
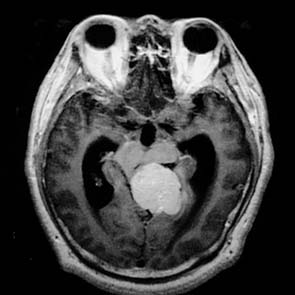 多發性腦膜瘤
多發性腦膜瘤1.顱內出血或血腫 與術中止血不仔細有關,隨著手術技巧的提高,此併發症已較少發生創面仔細止血,關顱前反覆沖洗,即可減少或避免術後顱內出血
2.腦水腫及術後高顱壓 可用脫水藥物降低顱內壓糖皮質激素減輕腦水腫
3.神經功能缺失 與術中損傷重要功能區及重要結構有關,術中儘可能避免損傷,出現後對症處理。
診斷
依靠傳統的頭顱平片、腦血管造影和腦室造影診斷多發腦膜瘤是比較困難的。當今,套用CT和MRI便可比較容易地確診顱內多發腦膜瘤(圖1)。
鑑別診斷
注意與單發的腦膜瘤相區別,MRI的套用有助於多發腦膜瘤的鑑別診斷,尤其是其矢狀位及冠狀位強化掃描可以清楚地顯示顱底部位的腦膜瘤,並能清楚地顯示腫瘤基底,有助於區別分葉狀的腫瘤與基底相鄰的多發腦膜瘤。
檢查
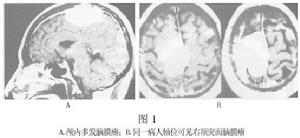 圖1
圖1無特殊表現
其它輔助檢查:
CT或MRI檢查,CT平掃可以很容易地發現那些體積較大,發生於大腦凸面、矢狀竇旁、腦室內及後顱窩的腦膜瘤,但發生於顱底的、體積較小的腫瘤不易發現,因此強化CT掃描是有必要的,尤其是患者的臨床症狀比較複雜臨床與影像學不一致的情況下。多發腦膜瘤在CT或MRI的表現與單發腦膜瘤的特徵相同。CT可以清楚地發現腦膜瘤的鈣化,尤其在混合型或纖維型腦膜瘤較多見。CT還可顯示腫瘤的囊變及其四周腦水腫這種情況常常發生在富於血管的腦膜瘤。
在MRI的T1像上,差不多30%的腦膜瘤為低信號60%為等信號。T2像上腦膜瘤的信號不一致,約50%為等信號,40%表現為高信號。注射對比劑對提高圖像的分辨能力是很有幫助。
治療
 治療
治療需要注意的是對於兩側半球或幕上幕下腫瘤體積均較大的多發病灶,單純切除一側腫瘤常會誘發各種腦疝的發生,因此應在充分準備下爭取一次手術切除。
預後
多發性腦膜瘤全部切除腫瘤後預後較好,但往往由於腫瘤存在於多個部位,一次手術常不能全切腫瘤,多次手術會給患者的身體和心理帶來沉重負擔,術後併發症也相應地增多,因此預後往往不如單發的腦膜瘤。特別是合併聽神經瘤的多發腦膜瘤,術後復發的機會比單純多發腦膜瘤的多。術中儘量切除腫瘤組織及受累及的硬腦膜,術後輔以放療是減少腫瘤復發的有效方法。另外,γ-刀和X-刀對顱內多發小的腦膜瘤照射,也是較理想的辦法。
