疾病概述
 大腦凸面腦膜瘤
大腦凸面腦膜瘤流行病學
大腦凸面腦膜瘤占腦膜瘤的25%,其發生率僅次於矢狀竇旁腦膜瘤,居顱內腦膜瘤首位;在大腦前半部的發病率比後半部高女性稍多於男性為1.17∶1;60歲以上老年病人91例占10.4%。
病因
早期曾有人認為,本病與腦外傷有關但是研究表明二者沒有因果關係。
發病機制
大腦凸面腦膜瘤的病理類型以內皮型和纖維型最多見,腫瘤多呈球形,與硬腦膜有廣泛的粘連,並可向外發展侵犯顱骨,出現骨質發生增生吸收和破壞等改變。腫瘤接受頸內動脈及頸外動脈的雙重血。
臨床表現
 症狀表現
症狀表現1.顱內壓增高症狀 見於80%的患者,由於腫瘤生長緩慢顱內高壓症狀一般出現較晚腫瘤若位於大腦“非功能區”如額極較長時間內患者可只有間歇性頭痛頭痛多位於額部和眶部,呈進行性加重隨之出現噁心、嘔吐和視盤水腫也可繼發視神經萎縮。
2.癲癇發作 額頂葉及中央溝區的凸面腦膜瘤可致局限性癲癇,或由局限性轉為癲癇大發作。癲癇的發作多發生於病程的早期和中期以癲癇為首發症狀者較多。
3.運動和感覺障礙 多見於病程中晚期隨著腫瘤的不斷生長病人常出現對側肢體麻木和無力,上肢常較下肢重中樞性面癱較為明顯。顳葉的凸面腦膜瘤可出現以上肢為主的中樞性癱瘓腫瘤位於優勢半球者尚有運動性和感覺性失語。腫瘤位於枕葉可有同向偏盲。
4.頭部骨性包塊 因腫瘤位置表淺,易侵犯顱骨,病人頭部常出現骨性包塊,同時伴有頭皮血管擴張。
併發症
如進行手術治療,可能發生以下併發症:
1.腦水腫 多由於術中操作或靜脈受損所致,術中應仔細操作,術後脫水降顱壓等常規處理即可部分患者術前即已有大片腦水腫區域術後仍需脫水處理
2.術後腦內血腫 原因可能是術中止血不徹底也可能是動脈自發性破裂出血關顱前仔細止血,增加胸腔壓力檢查瘤槽創面和放置合適的引流管可有效防止該併發症,出現突然頭痛嘔吐肢體活動障礙、昏迷後應及時複查CT。若發現術後出血較多,患者出現明顯的壓迫或失血症狀,應立即再次手術清除血腫防止腦疝。
3.肢體偏癱、偏盲、失語等功能障礙 多為術中損傷功能區所致手術時仔細操作是關鍵發生後套用神經營養藥物可改善少數患者因切除腫瘤後因受壓腦組織血流過度灌注水腫等原因可發生一過性功能喪失
4.腦膜炎 腦膜炎多發生於手術後1周左右,患者多持續高熱有頸部抵抗感腦脊液白細胞增多中性粒細胞比例增高但腦脊液細菌培養可為陰性。預防腦膜炎的發生是關鍵,因此儘量縮短手術時間減少腫瘤殘餘術後預防性套用抗生素,拔除引流管後預防性進行腰椎穿刺都是關鍵一旦確診為腦膜炎後應早期足量套用抗生素多次腰椎穿刺引流腦脊液,也可以腰椎穿刺置管引流,必要時進行抗生素鞘內注射。
5.其他 如患者術前合併心肝肺、腎等功能障礙,術後可能會出現器官功能衰竭。
診斷
通常凸面腦膜瘤體積很大時,診斷比較容易。20世紀70年代以前本病的診斷主要依靠頭顱平片和腦血管造影,70年代以後CT套用於臨床,對此病可做出非常明確的診斷而且比MRI更清楚。因在後者的圖像中有時腫瘤與水腫混在一起影響定性診斷。如術前懷疑腫瘤與矢狀竇有關需行腦血管造影或MRI加以證實。當然對診斷凸面腦膜瘤腦血管造影並不是必需的。
鑑別診斷: 大腦凸面各不同部位的膠質瘤一般生長速度較腦膜瘤為快。根據其所處大腦凸面部位的不同症狀各異,但其相應症狀的出現都早於而且重於同部位的腦膜瘤額極部的膠質瘤在早期很難與同部位的腦膜瘤相區別但是一旦其臨床症狀出現,則進展速度快腦血管造影顯示相應部位的血管位移。
輔助檢查
1.腦電圖檢查 曾是凸面腦膜瘤的輔助診斷方法之一,近年來已被CT所代替。目前腦電圖的作用在於術前和術後對病人癲癇情況的估價,以及套用抗癲癇藥物的療效評定
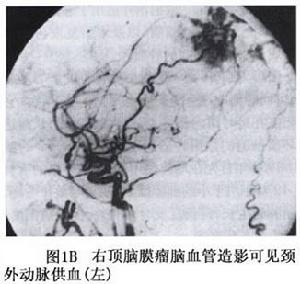
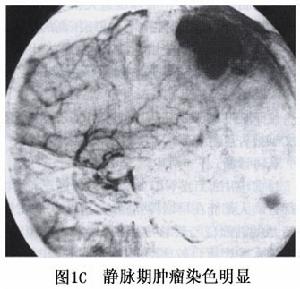
2.腦血管造影 可以了解腫瘤的血運情況供血動脈的來源[頸內和(或)頸外動脈]大腦中動脈是否受腫瘤壓迫而移位及引流靜脈是否通向側裂靜脈等可見到額顳及中央區局部血供的特徵性移位枕區腫瘤血管表現不很明顯,椎動脈造影可見大腦後動脈增粗腫瘤一般由頸內頸外動脈雙重供血,動脈期可見顱內腫瘤區病理性血管,由於腫瘤血運豐富,靜脈期腫瘤染色清楚,呈較濃的片狀影具有定位及定性診斷的意義。
3.CT掃描 可見腫瘤所在部位有密度均勻、增強明顯的團影塊邊緣完整,腫瘤周緣常可見腦組織水腫帶
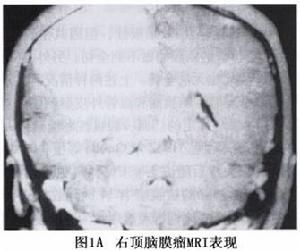
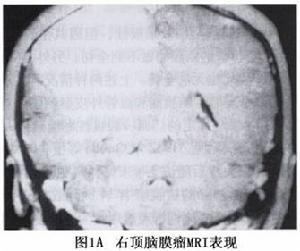
4.MRI掃描 腫瘤信號與腦灰質相似T1加權像為低到等信號,T2加權像為等或高信號,腫瘤邊界清楚常可見到包膜和引流靜脈亦可見到顱骨改變。水平位和冠狀位攝片能清晰顯示腫瘤與鄰近結構的關係。
治療
 症狀
症狀對於CT或MRI顯示腫瘤周圍有明顯水腫者術前幾天可給予皮質激素治療,在開顱時給予20%甘露醇1g/kg,15min內靜滴完對於減輕腦水腫,降低顱內壓是有幫助的。
手術時患者頭部應稍高於身體水平線,使術中出血減少在使用裝有頭架的手術台上手術時,鏇轉頭的位置時勿使頸靜脈受壓對顳部腫瘤更應注意防止靜脈回流受阻增高顱內壓。切口的設計除了要考慮到充分暴露腫瘤保證皮瓣的血運,也還要注意病人的美觀,使切口儘量隱蔽在髮際內。頭皮及骨瓣可一起翻轉,也可鑽孔後取下骨片;如顱骨被腫瘤侵犯並穿破,可咬除或用銼刀銼平被侵蝕部分;單純內板受侵蝕可將其煮沸30min,使瘤細胞被破壞。
翻開骨瓣是整個手術出血最多的階段應立即採用電凝縫扎或沿腫瘤切開硬腦膜等方法止血。由於硬腦膜的出血多來自腦膜中動脈,因此於硬腦膜中動脈近端縫扎是比較簡單易行的方法,可避免廣泛的電灼硬腦膜致使其收縮影響硬腦膜縫合。腫瘤與硬腦膜的附著點如果較寬可沿其四周切開;如附著點小,可採用馬蹄形切口。應儘可能減少腦組織的外露被腫瘤侵蝕的硬腦膜可去除用人工硬腦膜或筋膜修補切除和暴露腫瘤應交替進行可用超聲吸引器將瘤內逐漸吸空然後再從瘤表面分離以避免過度牽拉腦組織。有些軟腦膜血管向腫瘤供血可在分離腫瘤與瘤床之間電凝後剪斷,並墊以棉條,直至腫瘤從腦內分離開。
凸面腦膜瘤術後恢復較平穩,但要注意血腫或腦水腫的發生術後病人遲遲不清醒出現癲癇大發作清醒後再度意識障礙以及出現新的神經功能障礙均應及時行腦CT掃描,排除術後血腫病人術後在ICU或麻醉康復病房是最為理想的。對術前有癲癇發作者,術後應保持血中抗癲癇藥的有效濃度並維持6~12h通常給予苯巴比妥肌注直至病人清醒後改為口服抗癲癇有些作者認為對大腦半球前和中1/3的腦膜瘤術後應常規給予抗癲癇藥預防癲癇發作。套用顯微手術技術切除大腦凸面腦膜瘤,術後多不會出現嚴重的神經功能損害加重的情況如病人有肢體運動障礙術後應被動活動肢體,防止關節失用性僵直和深部靜脈血栓形成。為防止深部靜脈血栓形成也可給病人穿彈力襪鼓勵病人及早下床活動。
預後
凸面腦膜瘤手術切除效果好,本組手術死亡率1.15%。特別是套用了顯微手術術後不會增加病人的神經功能缺損。術中如能將受腫瘤侵蝕的顱骨和硬腦膜一起切除,術後復發率並不高。否則,術後復發和術後癲癇是本病兩個大問題。對術後復發者可再次行開顱手術切除腫瘤。