簡介
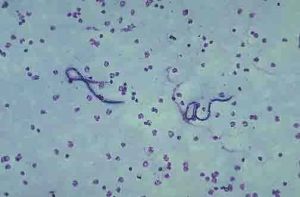
血中找絲蟲就是在血中找到的絲蟲。絲蟲病(filariasis)在我國是由斑氏絲蟲及馬來絲蟲的成蟲寄生於人體淋巴系統引起的慢性寄生蟲病。臨床特徵在早期主要為淋巴管炎與淋巴結炎,晚期為淋巴管阻塞及其產生的系列症狀。通過蚊子叮咬傳播。血中有絲蟲微絲蝴的病人或帶蟲者為本病的傳染源,本病以20—50歲間感染率與發病率最高,5—10月份為感染的高峰季節。絲蟲病(filariasis)是由絲蟲寄生於人體淋巴系統所引起的疾病。本病以蚊為傳播媒介,早期以淋巴管炎及淋巴結炎為主,晚期則以淋巴回流障礙為主,出現淋巴管擴張及象皮腫等。本病流行於世界各地,發熱帶及亞熱帶地區為多見。在我國流行甚廣,如山東、河南、江蘇、浙江、福建、台灣、廣東、廣西、湖南及湖北等省區均有流行。
分類
世界上寄生於人體的絲蟲有8種,我國僅有斑氏絲蟲和馬來絲蟲流行。
斑氏和馬來絲蟲成蟲形態相似,細長如線,乳白色,表面光滑,雌雄異體。斑氏雄蟲身長28.2~42mm,馬來雄蟲身長20~28mm,兩種雌蟲身長約為雄蟲一倍。雌雄成蟲常相互纏繞,寄生於淋巴管及淋巴結內。壽命可長達12年或更久。
雌蟲胎生幼蟲,成絲狀活動,稱微絲蚴。斑氏微絲蚴長約280μm,寬約7μm;馬來微絲蚴較斑氏短細。微絲螺從淋巴系統進入血循環後,白天多藏匿於肺的微血管內,夜間進入周圍血液循環,具有明顯的夜周期性。通常馬來微絲蚴為晚8時至次晨4時,斑氏微絲蚴為夜晚10時至次晨2時。微絲蚴周期性的機理尚未完全清楚,有以下幾種解釋:①人在睡眠時,迷走神經處於興奮狀態,肺部微血管擴張,微絲蚴大量從肺進入周圍血液;②肺和周圍血液中氧分壓的變化可改變微絲蚴的周期性。夜間給患者吸入O2,提高血的氧分壓,則周圍血中微絲蚴數量減少;③與微絲蚴體內的自發螢光顆粒有關。凡微絲蚴體內含有螢光顆粒多的,其夜現周期性明顯,反之則不明顯。
斑氏和馬來絲蟲生活史分為二個階段:一個階段在蚊蟲(中間宿主)體內;另一階段在人(終宿主)體內。
(一)在蚊體內
雌蚊叮咬微絲蚴陽性患者時,微絲蚴被吸入蚊胃內,經1~7小時脫鞘,穿過胃壁,經腹腔進入胸肌,約1~3周經二次脫皮,發育成傳染期幼蟲,離開胸肌,移行至蚊吻下唇,再叮咬人時,侵入人體。
(二)在人體內
傳染期幼蟲侵入人體後,部分幼蟲在組織內移行和發育過程中死亡,部分幼蟲到達淋巴管或淋巴結,經8~12個月發育為成蟲,交配後,產生微絲蚴。
發病原理
絲蟲病的發病和病變主要由成蟲及傳染期幼蟲引起。傳染期幼蟲經蚊叮咬侵入人體後,在淋巴系統內發育成為成蟲,幼蟲和成蟲代謝產物及雌蟲子宮排泄物,引起全身過敏反應與局部淋巴系統的組織反應。表現為急性期的絲蟲熱,淋巴結炎和淋巴管炎。由於淋巴系統炎症反覆發作,則導致慢性期淋巴管阻塞症狀、淋巴管曲張、乳糜尿、象皮腫等。
因和感染途徑
目前已知寄生在人體的絲蟲共8種,但在我國流行的只有班氏絲蟲(Wuchereriabancrofti)和馬來絲蟲(brugiamalayi)兩種,前者主要由庫蚊傳播;後者由中華按蚊傳播。兩者生活史基本相似。當蚊叮人吸血時,蚊體內的感染期幼蟲鑽入人體。一般認為幼蟲迅速侵入附近的淋巴管,並移行至大淋巴管及淋巴結寄生,發育為成蟲。馬來絲蟲主要寄生在上、下肢的淺表淋巴系統,尤以下肢為多;班氏絲蟲除寄生在淺表淋巴系統外,多寄生於深部淋巴系統中,如下肢、陰囊、精索、腎盂等部位。當雌雄蟲體交配後,雌蟲即產生微絲蚴。微絲蚴自淋巴系統進入血液循環,一般白天滯留於肺及其他器官的毛細血管內,夜間開始出現於周圍血液中。這種夜現周期性機制尚未完全闡明,可能與宿主的生理狀況、生活習慣,尤其是睡眠習慣有關;亦與微絲蚴特有的生物節律有關,這種節律受宿主的晝夜節律影響並與之同步。絲蟲從感染期幼蟲侵入人體至發育為成蟲並產生微絲蚴的時間,一般約需8~12個月。微絲蚴在人體內可存活2~3個月,成蟲約可存活3年。
發病機制
對絲蟲病的發病機制至今尚未完全闡明,絲蟲病的發生與發展取決於多種因素,與宿主的機體反應性、感染的蟲種、程度和次數以及蟲體的發育階段、寄居部位和成活情況等因素有關。一些實驗證明,絲蟲的感染期幼蟲、成蟲和微絲蚴以及其代謝產物都具有抗原性,機體可產生對抗絲蟲的特異性抗體。人體感染絲蟲後,血清中IgG和IgE水平均有升高。實驗還證明,絲蟲感染後除產生體液免疫外,還可能有細胞免疫參與,例如實驗發現致敏動物還可出現皮膚的遲髮型變態反應和巨噬細胞移動抑制現象。此外還觀察到切除胸腺的小鼠對絲蟲的易感性增高,並出現微絲蚴血症。一般認為,在絲蟲病的急性期變態反應起重要作用。童蟲和成蟲的代謝產物,尤其是感染期幼蟲蛻皮時的分泌物,雌性成蟲子宮分泌物以及死蟲及其分解產物均可引起局部和全身的變態反應。晚期絲蟲病與絲蟲成蟲阻塞淋巴流有重要關係。但晚期患者發生進行性象皮腫時,常不能證明宿主體內還有活絲蟲存在,血中也難以查見微絲蚴。患者血清中IgG升高,因此在晚期絲蟲病發病機制中是否還有自身免疫因素存在,尚待證實。人體對絲蟲感染的獲得性免疫既不能徹底消除已感染的蟲體,也不能防止再感染。
病變
1.微絲蚴所致病變微絲蚴以肺內為最多,心肌及腎次之。一般不引起明顯病變。偶爾在脾、腦及乳腺可引起微絲蚴肉芽腫,呈結核樣結節,伴有較多的嗜酸性粒細胞浸潤。當微絲蚴死亡、鈣化後,可引起異物巨細胞反應及纖維結締組織增生。
2.成蟲所致病變主要引起淋巴結及淋巴管的病變,活蟲引起的反應一般較輕,而死蟲每引起劇烈的組織反應。病變可分為急性期及慢性期。
(1)淋巴管炎:多發生在較大的淋巴管,以下肢、精索、附睪、腹腔內淋巴管及乳腺等處較多見。肉眼觀,急性期發炎的淋巴管呈一條紅線樣自上而下蔓延,形成所謂離心性淋巴管炎。當皮膚表淺微細淋巴管亦被波及時,局部皮膚則呈瀰漫性紅腫,稱為丹毒性皮炎。鏡下,常見淋巴管擴張、內皮細胞腫脹增生,管壁水腫增厚和嗜酸性粒細胞及單核細胞浸潤。蟲體死亡後對組織刺激強烈,引起凝固性壞死及大量嗜酸性粒細胞浸潤,形成所謂嗜酸性膿腫。壞死組織中央可見死亡蟲體斷片及脫出在蟲體外的微絲蚴,病變附近可找到Charcot-Leyden結晶。慢性期在膿腫周圍出現類上皮細胞、巨噬細胞及異物巨細胞或Langhans巨細胞,形成結核樣肉芽腫。隨著蟲體的鈣化,肉芽腫逐漸纖維化,形成同心圓狀排列的實心纖維索,使管腔完全閉塞,形成閉塞性淋巴管炎,而引起一系列繼發改變。
(2)淋巴結炎:一般由成蟲寄居於淋巴結引起,較多見於腹股溝、膕窩及腋窩等處淋巴結。肉眼觀,淋巴結顯著腫大。鏡下,見病變的發展過程與上述淋巴管炎的改變基本相同。死亡蟲體鈣化後,病變可逐漸纖維化成為瘢痕,影響淋巴液的流通,而導致淋巴淤滯。
(3)淋巴系統阻塞引起的病變:長期反覆感染的絲蟲性淋巴管炎和淋巴結炎可引起淋巴系統的回流障礙,從而發生一系列改變。
1)淋巴竇及淋巴管擴張:淋巴結內的淋巴竇擴張,形成局部囊狀腫塊,常見於腹股溝淋巴結,也稱腹股溝淋巴結曲張(varicosegroingland),穿刺淋巴液,其中可找到微絲蚴。阻塞遠端的淋巴管可見淋巴淤滯而引起曲張,常見於精索、陰囊及大腿內側,造成組織水腫。淋巴管極度曲張時可使管壁破裂和淋巴液外溢。根據淋巴系統阻塞的部位不同,所溢出的淋巴液性質和病變影響也各異。當阻塞發生在腸乾淋巴管入口的上方或主動脈前淋巴結時,因乳糜液不能回流至乳糜池,則胸導管以下的遠端淋巴管皆發生曲張,並形成側支循環與主動脈側淋巴結相通。此時如乳糜液經曲張的側支循環返流至腎盂、輸尿管或膀胱的淋巴管而引起破裂時,乳糜液乃溢入尿中,形成乳糜尿。如果乳糜液由此至精索淋巴管流入睪丸鞘膜內,則引起鞘膜乳糜積液;乳糜液也可通過腸系膜淋巴管進入腹腔,則形成乳糜腹水。當阻塞部位發生在腸乾淋巴管入口處下方的腰乾淋巴管或主動脈側淋巴結等處時,則對乳糜液回流到胸導管無影響。此時淤滯的淋巴液逆流,則引起相應的淋巴尿、淋巴腹水和鞘膜淋巴積液。
2)象皮腫(elephatiasis):是晚期絲蟲病的最突出病變。病變皮膚及皮下組織明顯增厚、粗糙、肥大而下垂,皮皺加深,有如大象的皮膚外觀,因而得名。有時尚可伴有苔蘚樣變、棘刺及疣狀突起等變化。鏡下,表皮角化過度和棘細胞肥厚,真皮及皮下有緻密纖維組織極度增生,彈力纖維消失,淋巴管和小血管周圍有少許淋巴細胞、漿細胞及嗜酸性粒細胞浸潤。真皮淋巴管內皮細胞增生,甚至使管腔完全閉塞,皮下淋巴管壁可有明顯肌層肥厚。發病部位最多見於下肢、陰囊、女陰等處,其次為手臂及乳房。以下肢的象皮腫最多見,約占90%,常為雙側性,由踝部和足背部開始,逐漸擴展到小腿甚至大腿,下肢可比正常增粗2~3倍。陰囊象皮腫大小不等,小者如拳頭大,大者可大如籃球或更大,甚至可下垂到膝部以下。
關於象皮腫的發生機制,過去一般認為系由於淋巴管的慢性機械性阻塞而引起,即淋巴液由於回流障礙而蓄積在皮膚及皮下組織,因淋巴液的蛋白質含量高,刺激纖維組織大量增生,使局部皮膚增厚、變硬,而局部的反覆鏈球菌低度感染,則促進了象皮腫的發生和發展。但近年來通過淋巴系統造影術發現,象皮腫患者的淋巴系統大多並不見有阻塞,因而認為不是淋巴流的機械性閉塞而是由於淋巴循環嚴重的病理生理動力學改變所致的淋巴循環障礙引起象皮腫。也有認為象皮腫的局部反應屬於Arthus變態反應。象皮腫的發展很慢,一般都在感染後的10~15年以上才能達到顯著程度。患者的血液中大多已找不到微絲蚴,可能因成蟲已死亡,不能產生微絲蚴,或因淋巴循環障礙,微絲蚴不能進入血流之故。