人體寄生絲蟲
種類
| 蟲 種 | 寄生部位 | 傳播媒介 | 致病性 | 地理分布 |
| 班氏絲蟲 | 淋巴系統 | 蚊 | 淋巴結淋巴管炎、鞘膜積液、乳糜尿、象皮腫 | 世界性、北緯40度至南緯28度 |
| 馬來絲蟲 | 淋巴系統 | 蚊 | 淋巴結淋巴管炎、 象皮腫 | 亞洲東部和東南部 |
| 帝汶絲蟲 | 淋巴系統 | 蚊 | 淋巴結淋巴管炎、象皮腫 | 帝汶島和 小巽他群島 |
| 盤尾絲蟲 | 皮下組織 | 蚋 | 皮膚結節,失明 | 非洲、中美和南美 |
| 羅阿絲蟲 | 皮下組織 | 斑虻 | 皮膚腫塊 | 西非和 中非 |
| 鏈尾絲蟲 | 皮下組織 | 庫蠓 | 常無致病性 | 西非和中非 |
| 常出絲蟲 | 胸腔 腹腔 | 庫蠓 | 無明顯致病性 | 非洲、中美和南美 |
| 奧氏絲蟲 | 腹腔 | 庫蠓 | 無明顯致病性 | 中美和南美 |
 絲蟲
絲蟲絲蟲病
由班氏絲蟲及馬來絲蟲引起的淋巴絲蟲病(Lymphatic filariasis)及由盤尾絲蟲所致的“河盲症(river blindness)”是嚴重危害人體健康的絲蟲病。在我國僅有班氏絲蟲和馬來絲蟲。
班氏吳策線蟲和馬來布魯線蟲
絲蟲病在我國早有記載,如隋唐時代(公元589~908年)的醫書中關於猞病(淋巴管炎)、蒾病(象皮腫)及膏熱、熱淋(乳糜尿)等的描述,以及“小便白如米汁”“癩疝重墜,囊大如斗”等記載均為絲蟲病的歷史資料。
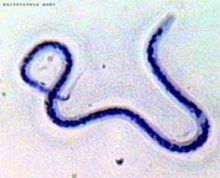 鏇盤尾絲蟲
鏇盤尾絲蟲兩種絲蟲引起絲蟲病的臨床表現很相似,急性期為反覆發作的淋巴管炎、淋巴結炎和發熱,慢性期為淋巴水腫和象皮腫,嚴重危害流行區居民的健康和經濟發展。據國外80年代後期資料估計
全世界有27億人生活在有淋巴絲蟲病流行的國家中,其中9.05億人生活在有感染威脅的流行區,9.02千萬人感染了淋巴絲蟲病,其中班氏絲蟲病的人數約有8.16千萬。
班氏絲蟲是寄生人體的絲蟲中最普遍的一種絲蟲。
Demarquay(1863)在巴黎首次從一來自哈瓦那患者陰囊鞘膜積液中發現本蟲微絲蚴。成蟲最早是由Bancroft在1876年於澳大利亞布里斯班一個中國患者的手臂淋巴膿腫中發現一條死蟲,其後他又從一鞘膜積液患者的精索獲得4條活雌蟲。Meadow(1871)最早描述了我國浙江寧波一帶的象皮腫病人;自1872~1878年Manson在福建廈門發現很多陰囊象皮腫患者,並在鞘膜積液內找到微絲蚴及一段雌蟲。Manson(1877,1879)在廈門首次描述絲蟲是蚊子傳播和微絲蚴具有夜現周期性的兩個重要發現。Bancroft(1899)和Low(1900)發現蚊體內發育成熟的絲蟲幼蟲可從蚊喙逸出,經皮膚鑽入人體發育為成蟲。從而澄清了班氏絲蟲生活史中的宿主關係和傳播途徑。
馬來絲蟲引起的馬來絲蟲病,流行僅限於亞洲。1940年Rao和Maplestone首次在一名度患者的前臂囊腫中發現本蟲的兩條雌蟲和兩雄蟲。馮蘭洲(1933)首先發現我國有馬來絲蟲流行,又於1934年證實中華按蚊和常型曼蚊為其傳播媒介。
形態
成蟲
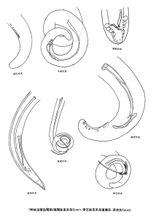 7種絲蟲雄蟲尾端
7種絲蟲雄蟲尾端兩種成蟲的形態相似。蟲體乳白色,細長如絲線,班氏絲蟲口小,無口囊,雌蟲體長6~10cm,寬300μm,生殖孔靠近食道中部,雄蟲長約4cm,寬約100μm,雌蟲大於雄蟲,體表光滑。頭端略膨大,呈球形或橢球形,口在頭頂正中,周圍有兩圈乳突。雄蟲尾端向腹面卷
曲成圓,泄殖腔周圍有數對乳突,從中伸出長短交合刺各一根。雌蟲尾端鈍圓,略向腹面彎曲,生殖系統為雙管型,陰門靠近頭端的腹面,卵巢信於蟲體後部。子宮粗大,幾乎充滿蟲體,子宮近卵巢段含大量卵細胞,向前逐漸成為不同發育程度的蟲卵,成熟蟲卵殼薄而透明,內含捲曲的幼蟲。在向陰門移動的過程中,幼蟲伸直,卵殼隨之伸展成為鞘膜而被於幼蟲體表,此幼蟲稱為微絲蚴。
微絲蚴
蟲體細長,頭端鈍圓,尾端尖細,外被有鞘膜。體內有很多圓形或橢圓形的體核,頭端無核區為頭間隙,在蟲體前端1/5處的無核區為神經環,尾逐漸變細,近尾端腹側有肛孔。尾端有無尾核因種而異。以上結構在兩種微絲蚴有所不同,其鑑別要點見表16-5。
幼蟲
又稱絲狀蚴,寄生於蚊體內。蟲體細長,活躍。
班氏絲狀蚴平均長1.617mm,馬來絲狀蚴平均長1.304mm。
詳細:
長×寬(µm) 244~296×5.3~7.0 177~230×5~6
體態 柔和,彎曲較大 硬直,大彎上有小彎
頭間隙(長:寬) 較短(1:1或1:2) 較長(2:1)
體核 圓形或橢圓形,各核分開,排列整齊,清晰可數 橢圓形,大小不等,排列緊密,常互相重疊,不易分清
尾核 無 有2個,前後排列,尾核處角皮略膨大。
幼蟲生活史
蚊體內發育
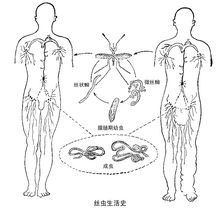 絲蟲生活史
絲蟲生活史當蚊叮吸帶有微絲蚴的患者血液時,微絲蚴隨血液進行蚊胃,約經1~7小時,脫去鞘膜,穿過胃壁經血腔侵入胸肌,在胸肌內經2~4天,蟲體活動減弱,縮短變粗,形似臘腸,稱臘腸期幼蟲。其後蟲體繼續發育,又變為細長,內部組織分化,其間蛻皮2次,發育為活躍的感染期絲狀
蚴。絲狀蚴離開胸肌,又變為細長,內部組織分化,其間蛻皮2次,發育為活躍的感染期絲狀蚴。絲狀蚴離開胸肌,進入蚊血腔,其中大多數到達蚊的下唇,當蚊再次叮人吸血時,幼蟲自蚊下唇逸出,經吸血傷口或正常皮膚侵入人體。
在蚊體寄生階段,幼蟲僅進行發育並無增殖。微絲蚴侵入蚊體後很多在胃內即可被消滅,有的可隨蚊的排泄物排出,最後能形成感染期幼蟲而到達蚊下唇者為數不多。微絲蚴對蚊體也有一定影響,如機械損害,吸取蚊體營養等。患者血液中微絲蚴密度較高,可使已感染的蚊死亡率增高。故有人認為微絲蚴在血液中的密度須達到15條/20mm³血以上時,才能使蚊受染,多於100條/20mm³時,常可致蚊死亡。
微絲蚴在蚊體內發育所需的時間,與溫度和濕度有關。最適合的溫度為20~30℃,相對濕度為75%~90%。在此溫、濕度條件下,班氏微絲蚴在易感蚊體內約需10~14天發育成感染期絲狀蚴,馬來微絲蚴則需6~6.5天。溫度高於35℃或低於10℃,則不利於絲蟲幼蟲在蚊體的發育。感染期絲狀蚴入侵人體時,也需較高的溫、濕度。
人體內發育
感染期絲狀蚴進入人體後的具體移行途徑,至今尚未完全清楚。一般認為,幼蟲可迅速侵入附近的淋巴管,再移行至大淋巴管及淋巴結,幼蟲在此再經2次蛻皮發育為成蟲。雌雄成蟲常互相纏繞在一起,以淋巴液為食。成蟲交配後,雌蟲產出微絲蚴,微絲蚴可停留在淋巴系統內,但大多隨淋巴液進入血循環。自感染期幼蟲侵入人體至發育為成蟲產生微絲蚴所需的時間,過去認為班氏絲蟲約需1年,但檢查患者淋巴結組織,最早於感染後3個月即可查到成蟲。據我國學者用周期型馬來絲蟲絲狀蚴人工感染長爪沙鼠的觀察,雌蟲於接種後57天即發育成熟,63天在鼠腹腔液中可查見微絲蚴。
兩種絲蟲成蟲寄生於人體淋巴系統的部位有所不同。班氏絲蟲除寄生於淺部淋巴系統外,多寄生於深部淋巴系統中,主要見於下肢、陰囊、精索、腹股溝、腹腔、腎盂等處。馬來絲蟲多寄生於上、下肢淺部淋巴系統,以下肢為多見。此外兩種絲蟲均可有異位寄生,如眼前房、乳房、肺、脾、心包等處,以班氏絲蟲較多見。微絲蚴除可在外周血液發現外,也有在乳糜尿,乳糜胸腔積液、心包積液和骨髓內等查到的報導。
兩種絲蟲成蟲的壽命一般為4~10年,個別可長達40年。微絲蚴的壽命一般約為2~3個月,有人認為可活2年以上。在實驗動物體內微絲蚴可活9個月以上,在體外4℃下可活6周。
人是班氏絲蟲唯一的終宿主。但國內外學者用班氏絲蟲的感染期幼蟲人工感染黑脊葉猴、銀葉猴及恆河猴後,均可檢獲到成蟲及微絲蚴。Cross(1973)套用台灣猴作人工感染實驗,結果可在猴體發育為成蟲,且在末梢血液中檢獲微絲蚴。馬來絲蟲除寄生於人體外,還能在多種脊椎動物體內發育成熟。在國外,能自然感染亞周期型馬來絲蟲的動物,有長尾猴、黑葉猴、群葉猴和葉猴,以及家貓、豹貓、野貓、狸貓、麝貓、穿山甲等,其中葉猴感染率可達70%。它們所引起的森林動物絲蟲病,為重要的動物源疾病,可發生動物至人的傳播。國內於70年代用周期型馬來絲蟲接種長爪沙鼠獲得成功,建立了動物模型。接種後第57天,雌蟲發育成熟,第60和90天可分別在沙鼠腹腔液和外周血液檢到微絲蚴。此外,實驗證明周期型馬來絲蟲可在人與恆河猴間相互感染,在恆河猴與長爪沙鼠間亦可相互感染,提示我國似乎亦存在動物傳染源的可能性。
人感染絲蟲主要是由蚊叮剌吸血經皮膚感染的。在絲蟲病動物模型研究中,發現感染期幼蟲經口感染亦能成功;還發現從落入水中的死蚊體逸出的感染期幼蟲經口或皮膚接種沙鼠均可獲成功,提示可能還有其他的感染途徑。
 貓心絲蟲
貓心絲蟲根據微絲蚴在外周血液中出現的時間,可將班氏絲蟲和馬來絲蟲分為夜
現周期型和亞周期型。周期型的微絲蚴在人體外周血液中的出現有一定的周期性,一般為夜多晝少,它們白天滯留在肺毛細血管中,夜晚則出現於外周血液,這種現象稱夜現周期性(nocturnal periodicity)。兩種微絲蚴在外周血液中出現的尖峰時間略有不同,班氏微絲蚴為晚上10時至次晨2時,馬來微絲蚴為晚上8時至次晨4時。世界上流行的絲蟲大多具有明顯的夜現周期性,但少數地區其周期性可不明顯,有些地區的患者無論晝夜均可查到微絲蚴,未見明顯高峰。班絲蟲還有晝現亞周期型。此外,感染度低者其高峰期也相對地推遲。
關於微絲蚴夜現周期性的機制至今尚未闡明。有人認為與宿主的中樞神經系統、特別是迷走神經的興奮、抑制有關。如果絲蟲感染者換成夜間工作白天睡眠,經過一段時間後,末梢血液中微絲蚴的出現規律就會顛倒過來,以中午為最多。這是提示微絲蚴的周期性與宿主中樞神經系統的興奮、抑制有關。進一步的實驗證明,注射抑制迷走神經的阿托品,會使血中的微絲蚴減少,反之注射興奮迷走神經的毛果芸香鹼或乙醯膽鹼,血中微絲蚴就會增多。人在睡眠時,迷走神經的興奮度增高,使內臟毛細血管擴張,因此微絲蚴就易從肺毛細血管移行到周期血循環;反之,在人清醒時,迷走神經興奮度減弱,內臟毛細血管收縮,微絲蚴就不能進入外周血液。也有人認為微絲蚴的夜現周期性與宿主肺血氧含量有關,當夜晚給患者吸氧時,可導致外周血中微絲蚴密度下降;而在白天給低氧時,密度就可升高。進一步的實驗證明,控制微絲蚴聚集在肺內的有效刺激不是那裡氧壓的絕對水平,而是肺動脈內靜脈血和肺靜脈內的動物血兩者間的氧張力之差。當氧張力差在7.3kPa(55mmHg)或更高時,微絲蚴聚集於肺血管內;差異下降到接近5.9kPa(44mmHg)或更低時,微絲蚴則移行至外周血液。國外學者還發現夜現周期性與微絲蚴體內的自發螢光有關。夜現周期性明顯的微絲蚴不經染色即可見到瀰漫的自發螢光及大量螢光顆粒,而周期性不明顯的則體內螢光顆粒較少,有些無周期性及晝現周期性的蟲種則無螢光顆粒。上述資料表明,微絲蚴的周期性與宿主的因素有關,也和微絲蚴自身的生物學特點有關。總之,周期性現象產生的原因是複雜的,這是寄生蟲與宿主長期互相適應的結果,進一步闡明其機制仍有待深入探討。此外,國外學者在觀察絲蟲病人及動物模型中,均發現外周血液中的微絲蚴還具有季節周期性,夏、秋季的密度高於冬、春季,與蚊媒活動季節相吻合,這在流行病學調查中值得注意。
致病
人體感染絲蟲後,其發病機製取決於多種因素,如機體對絲蟲抗原性刺激的反應、侵入的蟲種和數量、重複感染的次數、蟲體的死活情況、寄生部位和有無繼發感染等。在 絲蟲病的發病過程中,成蟲尤其是雌蟲起主要作用;感染期幼蟲在其移行、發育至成蟲的過程中也起一定的作用。過去認為血液中的微絲蚴與發病關係不大,但許多資料證明微絲蚴能引起熱帶 肺嗜酸性粒細胞增多症(topical pulmonaryeosinophilia,TPE)。在人群中,依據他們有無感染史,以及感染者對絲蟲抗原產生的免疫應答能力的不同,患者可出現不同的臨床表現,大致分為以下三種類型:
急性期過敏和炎症反應
幼蟲和成蟲的分泌物、代謝及蟲體分解產物及雌蟲子宮排出物等均可刺激機體產生局部和全身性反應。早期在 淋巴管可出現內膜腫脹,內皮細胞增生,隨之管壁及周圍組織發生 炎症細胞浸潤,導致淋巴管壁增厚,瓣膜功能受損,管內形成淋巴栓。浸潤的細胞中有大量的嗜酸性粒細胞。提示急性炎症與過敏反應有關,有人認為屬於Ⅰ型或Ⅲ型變態反應。
急性期的臨床症狀表現為淋巴管炎、淋巴結炎及丹毒樣皮炎等。淋巴管炎的特徵為逆行性,發作時可見皮下一條紅線離心性地發展,俗稱“流火”或“紅線”。上下肢均可發生,但以下肢為多見。當炎症波及皮膚淺表微細淋巴管時,局部皮膚出現瀰漫性紅腫,表面光亮,有壓痛及灼熱感,即為丹毒樣皮炎,病變部位多見於小腿中下部。在 班氏絲蟲,如果成蟲寄生於 陰囊內淋巴管中,可引起 精索炎、 附睪炎或 睪丸炎。在出現局部症狀的同時,患者常伴有畏寒發熱、頭痛、關節酸痛等,即絲蟲熱。有些患者可僅有寒熱而無局部症狀,可能為深部淋巴管炎和 淋巴結炎的表現。
絲蟲性淋巴管炎的好發年齡以青壯年為多。首次發作最早可見於感染後幾周,但多數見於感染數月至一年後,並常有周期性反覆發作,每月或數月發作一次。一般都在受涼、疲勞、下水、氣候炎熱等引起機體 抵抗力降低時發生。
慢性期阻塞性病變
淋巴系統阻塞是引起絲蟲病慢性體徵的重要因素。由於成蟲的刺激, 淋巴管擴張,瓣膜關閉不全,淋巴液淤積,出現凹陷性淋巴液腫。以後 淋巴管壁出現 炎症細胞浸潤、內皮細胞增生、管腔變窄而導致 淋巴管閉塞。以死亡的成蟲和微絲蚴為中心,周期浸潤大量 炎症細胞、 巨噬細胞、漿細胞和嗜酸性粒細胞等而形成絲蟲性肉芽腫,最終導致淋巴管 栓塞。阻塞部位遠端的淋巴管內壓力增高,形成淋巴管曲張甚至破裂,淋巴液流入周期組織。由於阻塞部位不同,患者產生的臨床表現也因之而異。
⑴象皮腫(elephantiasis):是晚期絲蟲病最多見的體徵。 象皮腫的初期為淋巴液腫。若在肢體,大多為壓凹性水腫,提高肢體位置,可消退。繼之,組織纖維化,出現非壓凹性水腫,提高肢體位置不能消退,皮膚彈性消失。最後發展為 象皮腫,肢體體積增大,有大量纖維組織和脂肪以及擴張的淋巴管和積留的淋巴液,皮膚的上皮角化或出現疣樣肥厚。其發病機制一般認為是由於 淋巴管阻塞致使淋巴管破裂,淋巴液積聚於 皮下組織,刺激纖維組織增生,使局部皮膚明顯增厚、變粗、變硬形似象皮。國內外許多學者經淋巴系統 造影術證明, 象皮腫患者的淋巴通道多數並未阻塞。認為絲蟲性 象皮腫是由於淋巴管曲張, 淋巴循環動力學發生了嚴重的病理生理改變,而不單是機械性的閉塞不通;也有人認為淋巴管曲張是由於活成蟲產生的某些因子與宿主的體液-細胞的 炎症反應相互作用而導致淋巴回流不暢所致。因 象皮腫患處皮膚變硬變粗,致使局部血液循環障礙,皮膚的抵抗力降低,易引起 細菌感染,導致局部 急性炎症或慢性潰瘍。這些病變反過來加重了 象皮腫的發展。 象皮腫較多發生於下肢及陰囊,其它如上肢、 陰莖、 陰唇、 陰蒂和乳房等處也可出現。由於兩種絲蟲寄生部位不同,上下肢 象皮腫可見於兩種絲蟲病,而生殖系統象皮腫則僅見於 班氏絲蟲病。一般在 象皮腫患者血中常不易查到微絲蚴。
⑵睪丸鞘膜積液(hydroceletestis):由於精索、睪丸的淋巴管阻塞,使淋巴液流入鞘膜腔內,引起睪丸鞘膜積液。但也有少數病人系由於急性炎症反應所致,故在消炎後即可恢復。睪丸鞘膜積液在 班氏絲蟲病中較常見。部份病人可在積液中找到微絲蚴。
⑶乳糜尿(chyluria):是班氏絲蟲病患者的泌尿及腹部淋巴管阻塞後所致的病變。阻塞部位在 主動脈前淋巴結或腸乾淋巴結。若由於 胸導管以下、腰乾以上的淋巴管瓣膜損傷及炎症纖維化使 淋巴管阻塞,造成腰乾淋巴壓力增高,使從 小腸吸收來的乳糜液回流受阻,而經側支流入腎淋巴管,致使在腎乳頭黏膜薄弱處潰破,乳糜液即可流入腎盂,混於尿中排出。與淋巴管伴行的腎毛細血管在腎乳頭部潰破時同時破裂,是 乳糜尿患者常伴有血尿的原因。 乳糜尿常多次間歇發作,發作時尿呈乳白色,混有血液時呈粉紅色。 乳糜尿中含大量蛋白及脂肪,沉澱物中有時可查到微絲蚴。
除上述病變外,女性乳房的絲蟲結節在流行區並不少見。此外,絲蟲還偶可引起眼部 絲蟲病,脾、胸、背、頸、臂等部位的絲蟲性肉芽腫,絲蟲性心包炎、乳糜胸腔積液, 乳糜血痰,以及骨髓內微絲蚴症等。
隱性絲蟲病
也稱熱帶肺嗜酸性粒細胞增多症,臨床表現為夜間發作性哮喘或咳嗽,伴疲乏和低熱,血中嗜酸性粒細胞超度增多,IgE水平顯著升高,胸部X線透視可見中下肺瀰漫性粟粒樣陰影。外周血中查不到微絲蚴,但在肺或淋巴結的活檢中可查到微絲蚴。該症是宿主對絲蟲 抗原,特別對微絲蚴抗原所表現的Ⅰ型變態反應,微絲蚴在肺內被清除。絲蟲病人中出現此症者少於1%。
實驗診斷
病原診斷
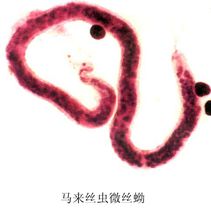 馬來絲蟲微絲蚴
馬來絲蟲微絲蚴包括從外周血液、乳糜尿、抽出液中查微絲蚴和
成蟲。
一、血檢微絲蚴:由於微絲蚴具有夜現周期性,取血時間以晚上9時至次晨2時為宜。
1)厚血膜法:取末梢血60µl(3大滴)塗成厚片,乾後溶血鏡檢。如經染色可減少遺漏並可鑑別蟲種。
2)新鮮血滴法:取末梢血1大滴於載玻片上的生理鹽水中,加蓋片後立即鏡檢,觀察微絲蚴的活動情況。本法適用於教學及衛生宣傳活動。
3)濃集法:取靜脈血1~2ml,經溶血後離心沉澱,取沉渣鏡檢。此法可提高檢出率,但需取靜脈血,且手續較複雜。
4)海群生白天誘出法:白天給被檢者口服海群生2~6mg/kg體重,於服後30~60分鐘間採血檢查。此法可用於夜間取血不方便者,但對低度感染者易漏診。
二、體液和尿液檢查微絲蚴:微絲蚴亦可見於各種體液和尿液,故可於鞘膜積液、淋巴液、腹水、乳糜尿和尿液等查到微絲蚴。可取上列體液直接塗片,染色鏡檢;或採用離心濃集法、薄膜過濾濃集法等檢查。含乳糜的液體可加乙醚使脂肪充分溶解,去除上面的脂肪層,加水稀釋10倍後,以1500~2000rpm離心3~5分鐘,取沉渣鏡檢。
三、成蟲檢查法:
1)直接查蟲法:對淋巴系統炎症正在發作的患者,或在治療後出現淋巴結節的患者,可用注射器從可疑的結節中抽取成蟲,或切除可疑結節,在解剖鏡下或肉眼下剝離組織檢查成蟲。取得的蟲體,按常規線蟲成蟲標本製作技術,殺死固定,然後置線蟲透明液中,鏡檢、定種。
2)病理切片檢查:將取下的可疑結節,按常規法製成病理切片鏡檢。若為絲蟲性結節,可見結節中心有成蟲,其周圍為典型的絲蟲性病變。
免疫診斷
目的:為檢測血清中的絲蟲抗體和抗原,可用作輔助診斷。
⑴皮內試驗:不能用作確診病人的依據,可用於流行病學調查。
⑵檢測抗體:試驗方法很多,以絲蟲成蟲冰凍切片抗原間接螢光抗體試驗(IFAT)、成蟲冰凍切片免疫酶染色試驗(IEST)及馬來絲蟲成蟲或微絲蚴的可溶性抗原酶聯免疫吸附試驗(ELISA)的敏感性和特異性均較高。
⑶檢測抗原:國內製備抗絲蟲抗原的單克隆抗體進行ELISA雙抗體法和斑點ELISA法分別檢測班氏和馬氏絲蟲循環抗原的實驗研究已獲初步進展。
地理分布
班氏絲蟲病呈世界性分布,主要流行於熱帶和 亞熱帶;馬來絲蟲病僅限於亞洲,主要流行於 東南亞。根據1992年 世界衛生組織的估計,全世界受淋巴絲蟲病威脅的逾7億人,主要在亞洲與非洲。
絲蟲病是我國 五大寄生蟲病之一。我國中部和南部的山東、 河南、 安徽、江蘇、 上海、浙江、 江西、福建、廣東、廣西、 海南、湖南、 湖北、貴州、四川和台灣等16個省、市、自治區有絲蟲病流行。除山東、海南及 台灣省僅有 班氏絲蟲病流行外,其餘13個省、市則兩種絲蟲均有。據50年代調查,全國共有864個縣(市)流行本病,病人約3099.4萬。經30多年大力防治,取得了巨大成績,到1990年,已有823個流行縣、市達到部頒基本消滅絲蟲病的標準(以 行政村為單位,人群微絲蚴率降到1%以下),占流行地區的95.3%。16個流行省、市、自治區中,除 安徽省外,其餘均已先後達到基本消滅絲蟲病。
防治原則
在絲蟲病防治工作中,普查普治和防蚊滅蚊是兩項主要措施。在已達基本消滅絲蟲病指標的地區,應將防治工作重要轉入監測管理階段。
1.普查普治及早發現患者和帶蟲者,及時治癒,既保證人民健康,又減少和杜絕傳染源。普查應以1周歲以上的全體居民為對象,要求95%以上居民接受採血。治療藥物主要是海群生(hetrazan,又名乙胺嗪diethylcarbamazine,DEC)。海群生對兩種絲蟲均有殺滅作用,對馬來絲蟲的療效優於班氏絲蟲,對微絲蚴的作用優於成蟲。國內海群生的常用療法為4.2g7日療法治療班氏絲蟲病;1.5~2.0g3~4日療法治療馬來絲蟲病。患者服藥後可因大量微絲蚴的死亡而引起變態反應,出現發熱、寒戰、頭痛等症狀,應及時處理。為了減少海群生的副作用,現在防治工作中廣泛採用了海群生藥鹽,按每人每天平均服用海群生50mg計,製成濃度為0.3%的藥鹽,食用半年,可使中、低度流行區的微絲蚴陽性率至1%以下,且副作用輕微。近年我國研製成功抗絲蟲新藥呋喃嘧酮(furapyrimidone),對微絲蚴與成蟲均有殺滅作用,對兩種絲蟲均有良好效果。用總劑量140mg/kg體重7日療法,對班氏絲蟲病的療效優於海群生。
對象皮腫患者除給予海群生殺蟲外,還可結合中醫中藥及桑葉注射液加綁紮療法或烘綁療法治療。對陰囊象皮腫及鞘膜積液患者,可用鞘膜翻轉術外科手術治療。對乳糜尿患者,輕者經休息可自愈;也可用1%硝酸銀腎盂沖洗治療。嚴重者以顯微外科手術作淋巴管-血管吻合術治療,可取得較好療效。
2.防蚊滅蚊見“醫學節肢動物”蚊一節。
3.加強對已達基本消滅絲蟲病指標地區的流行病學監測。在監測工作中應注意:①對原陽性病人複查復治;對以往未檢者進行補查補治;同時加強流動人口管理,發現病人,及時治療直至轉陰。②加強對血檢陽性戶的蚊媒監測,發現感染蚊,即以感染蚊戶為中心,向周圍人群擴大查血和滅蚊,以清除疫點,防止繼續傳播。

