疾病描述
腫瘤發生在胰腺外臟器,如網膜、脾門、胃壁、肝胃韌帶、十二指腸、膽囊、腸系膜、空腸、迴腸、美克爾憩室等。腺瘤一般較小,直徑在0.5~5.0cm之間,最大者可達15cm,血管豐富,包膜完整。此外,有微腺瘤、腺癌(罕見)以及瀰漫性胰島細胞增生或胰島B細胞增殖症。約4%的胰島素瘤與其他內分泌腺瘤如腎上腺瘤、甲狀旁腺瘤、垂體瘤同時存在,與甲狀旁腺瘤和垂體瘤組成Ⅰ型多發性內分泌腺瘤病。症狀體徵
 病毒
病毒疾病病因
通常在飢餓、飲酒、感染、活動過度等應激而發病。多數由偶發至頻發,逐漸加重,甚至每天發作數次。發作時間可短至數分鐘,長至持續數天,甚至長達1周以上,可伴發熱等其他併發症。若及時進食或靜脈注射葡萄糖,則數分鐘即可緩解。初發病者或糖尿病病人伴本病的,血糖水平未降至3.33mmol/L(60mg/dl)以下,即可出現低血糖症狀。但是,臨床症狀和血糖水平並不成正比,甚至有的從不早餐前發病;發作後血糖並不一定很低,發作時不予補充葡萄糖也可自行緩解;若病情嚴重或發作時間延長,有時在進食數小時後症狀才消失。這些不典型的臨床表現,可能與腫瘤間歇性分泌胰島素有關,也與血糖的下降程度、速度、持續時間、病程長短以及個體差異對低血糖的敏感性不同等有關係。這種複雜的臨床表現給診斷帶來一定困難。常被誤診為癲癇、癔病、精神病、一過性腦供血不足,但也有長期套用鎮靜劑和抗痙藥,造成腦組織損害等而出現的神經症狀。主要原因未充分認識本病不同情況下的臨床特點。病理生理
 病理生理
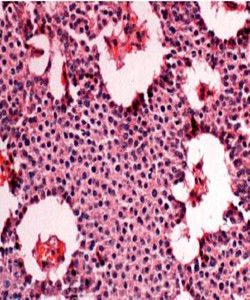
病理生理肉眼觀腫瘤的切面大都呈灰白色或粉紅色,質地較正常組織為軟,血供豐富。多數腫瘤的邊界清楚但無明顯包膜;部分腫瘤有包膜或假包膜。胰島素瘤是各種胰島細胞瘤中最常見的一種,約50%的腫瘤為單純的β-細胞瘤,但有些是含有α-、δ-,PP和G細胞的混合性腫瘤,目前無論是光鏡還是電鏡都很難鑑別瘤細胞的具體類型。光鏡下瘤細胞與正常的β-細胞頗為相似,呈多角形、立方形或柱狀,胞核呈圓或卵圓形,核分裂罕見。瘤細胞的組織學排列類型不一,有實體或瀰漫結構的、呈腺泡或管樣結構、小梁或腦回狀結構的等。電鏡下瘤細胞內有豐富的功能性細胞器,胞漿中線粒體豐富,在部分腫瘤的瘤細胞內還含有典型的β-細胞分泌顆粒,但由於並非所有的胰島素瘤細胞內部均含有分泌顆粒,而且其他類型的胰島細胞中也可出現高密度的分泌顆粒,故電鏡下仍很難判斷瘤細胞的具體類型。
免疫組織化學填補了光鏡和電鏡的不足,它是迄今為止確診和鑑別胰島腫瘤的最好的技術。此法利用特異的抗胰島素抗體,可使絕大多數的β-細胞瘤呈免疫陽性反應,是目前胰島素瘤病理學診斷的主要依據。惡性胰島素瘤單從形態上不易與良性者區分,雖然鏡下有時可見細胞核分裂,但目前診斷惡性胰島素瘤的可靠依據是腫瘤轉移或明顯的周圍組織浸潤。β-細胞增生有瀰漫性和結節性兩種,有時可伴微小腺瘤,光鏡下表現為局部胰島的體積增大或數量增多。
診斷檢查
 胰島素瘤
胰島素瘤1.空腹及發作時低血糖低血糖的典型表現為Whipple三聯症:
(1)空腹和運動可誘發低血糖的發生。
(2)發作時血糖低於2.8mmol/L(50mg/dl)。
(3)供糖後低血糖反應很快減輕或消失。
2.胰島素和C肽不適當分泌過多正常人空腹胰島素在172pmol/L(24μU/ml)以下,胰島素瘤患者超過正常。一般採用胰島素釋放指數作為診斷指標。
(1)胰島素釋放指數=[血漿胰島素(μU/ml)]/[血漿葡萄糖(mg/dl)],正常人<0.3,胰島素瘤患者>0.4,可在1.0以上。
(2)胰島素釋放修正指數=[血漿胰島素(μU/ml)×100]/[血漿葡萄糖-30(mg/dl)],正常人<50μU/mg,>85μU/mg提示本病。
(3)C肽測定:血糖、胰島素測定可同步進行(有條件或必要時檢查)。
3.飢餓試驗(禁食試驗)必要時進行。胰島B細胞瘤患者禁食12~18小時後,約有2/3的病例血糖可降至3.3mmol/L以下,24~36h後絕大部分患者發生低血糖症(血糖<2.8mmol/L,而胰島素水平不下降)。如禁食72小時不發生低血糖症者,可排除本病。此試驗應在醫生監護下進行,一旦出現低血糖症狀應立即取血分別測血糖和胰島素,同時給患者進食或注射葡萄糖並終止試驗。
4.刺激試驗
(1)葡萄糖刺激胰島素釋放試驗(行4小時OGTT,同時測定血糖和胰島素),如胰島素高峰超過150μU/ml為陽性。
(2)甲苯磺丁脲(D860)刺激試驗,胰高糖素試驗,可刺激胰島素大量分泌而誘發低血糖,對病人比較危險,應嚴格掌握適應證,並在醫生監護下進行。
(3)C肽抑制試驗:要時進行(略)。
5.定位檢查
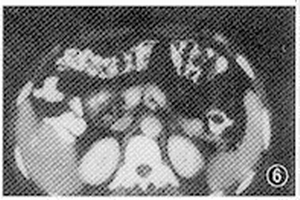
(1)影像檢查:超聲和CT、MRI有助於腫瘤的定位診斷;但大部分腫瘤的瘤體較小(直徑5.5~10mm),可採用選擇性腹腔動脈血管造影來進行術前定位。有條件可經皮肝穿刺插管做胰腺分段取血,測定胰島素和C肽等。
(2)對疑有多發性內分泌腺瘤病患者,應做相應部位的定位檢查及相關的實驗室生化檢查和激素測定。
6.除外其他原因引起的低血糖根據病史、症狀、體徵、實驗室檢查,與功能性低血糖、嚴重肝臟病變、其他部位癌腫及藥物引起的低血糖鑑別。
實驗室檢查:
定性診斷:
 胰島素瘤
胰島素瘤①空腹時具有低血糖症狀和體徵;②血糖濃度在2.78mmol/L(50mg/dl)以下;③靜脈注射葡萄糖後症狀立即緩解。
2.國內總結出五聯症
①飢餓或勞累後突然發生低血糖;②空腹或發作時血糖<2.78mmol/L(50mg/dl)以下;③不能耐受禁食;④在良好的健康狀況下發病;⑤口服或注射葡萄糖後症狀迅速消失。這些傳統的診斷方法和不具有特殊檢查的基層醫療單位,目前還在套用,而且仍具有提示診斷的實用價值。
4.飢餓試驗臨床症狀不典型,空腹血糖>2.8mmol/L(50mg/dl)者方可做此試驗。每4~6h測定1次血糖、胰島素和C-肽水平。如低血糖發作嚴重時,當血糖≤2.5mmol/L(45mg/dl)應即刻終止試驗,並靜脈注射50%葡萄糖60~80ml。尤其伴有肝病和垂體-腎上腺功能減退者亦可誘發嚴重低血糖,必須警惕。一般在禁食12~18h後可誘發低血糖發作;禁食24h陽性率為85%;禁食48h陽性率為95%以上。禁食72小時為98%,增加運動誘發低血糖,尤其是血糖水平下降,而血漿胰島素水平不下降,具有診斷意義。如經72小時禁食而仍未誘發低血糖者,可除外本病。此試驗必須在嚴密觀察下進行,並備好搶救措施,防止發生意外。
5.口服葡萄糖耐量試驗(OGTT)多次測定空腹血糖,而且<2.8mmol/L(50mg/dl),則對胰島素瘤有重要診斷價值。一般認為在服糖後1小時呈早期低血糖症,或2~3h出現低血糖並一直呈低平曲線時,這是因為胰島素分泌增多,使血糖迅速被轉化和利用。胰島素瘤或胰島組織增生時,具有自主性分泌,可能時而多,時而少,甚至暫停止分泌時,使受抑制的正常B細胞功能尚未恢復,此時可能出現糖尿病曲線,必要時靜脈內留置針頭,30min取血標本1次,連續5小時。
6.胰島素和胰島素原測定除空腹及發作時血糖低於2.2mmol/L(40mg/dl)外,可採用下列試驗:
(1)空腹發作時血漿胰島素測定:正常人空腹靜脈血漿胰島素濃度,一般在5~20mU/L範疇內,很少超過30mU/L。但本病常有自主性分泌的高胰島素血症,當病人於清晨空腹12~14h後約80%者可出現低血糖症並伴相對較高的血漿高胰島素水平。對既有低血糖症又有高胰島素血症的病人,血漿C肽測定有助於區分外源性胰島素引起的人為的醫源性低血糖症。胰島素瘤95%患者C肽水平≥300pmol/L。然而低血糖症由於磺脲類藥物引起者,不能用C肽測定排除。尿中這些藥物的檢測是必須的。但肥胖症、肢端肥大症、皮質醇增多症、妊娠後期、口服避孕藥等可致高胰島素血症。胰島B細胞瘤性低血糖時,大多數胰島素原水平升高,尤其是低血糖病人在測定胰島素和C肽數據出現不一致時,測定胰島素原是非常必要的,對鑑別內源性胰島素和外源性胰島素所致低血糖症是有診斷價值的。但不能僅僅胰島素原升高,而做出低血糖症的診斷。
(2)胰島素釋放試驗:以判斷胰島B細胞功能狀態,可採用口服75g葡萄糖後做糖耐量試驗,在每次測血糖水平同時取血測胰島素水平。本病糖耐量曲線大都屬低平,但胰島素曲線相對較高,如各時點中其中1點高峰超過150mU/L則有助於本病的診斷。也可採用25g葡萄糖靜脈注射法葡萄糖耐量試驗,如曲線示胰島素水平在各時點中其中1點高峰超過150mU/L,亦支持此病診斷。由於胰島素瘤分泌胰島素可以是間歇性的,可疑病人需要定期重新檢查。
鑑別診斷
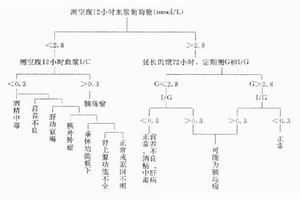
1.本症常易誤診為癲癇、腦血管意外、癔病、精神分裂症、直立性低血壓、腦膜炎、腦炎、腦瘤和糖尿病酸中毒、高滲性昏迷、肝性腦病、垂體功能減退症、Addison病、甲狀腺功能減退症、自身免疫性低血糖症、藥物性低血糖症、非胰島素瘤性低血糖症等。2.各種疾病患者的糖耐量曲線可顯著不同,需作相應的葡萄糖耐量試驗檢查,如圖1和常見的幾種低血糖症鑑別要點,以資鑑別,以觀察曲線形態,對各種原因所致的低血糖鑑別診斷提供參考依據。
治療方案
 藥物治療
藥物治療2.胰島細胞瘤的外科治療Mayo臨床組對154個病人做了手術,使85%病人手術成功,病死率為5.4%,在一些未發現明確腫瘤的病人,進行胰體尾盲切成功率明顯下降,僅50%的患者病情緩解,還有部分病人未發現有原發灶或轉移灶,或因為腫瘤太小而暫不手術切除也有。在成功手術的病例中可以觀察到在手術過程中血漿葡萄糖水平升高。儘管對手術的反應多種多樣,其他因素也可改變葡萄糖水平。
3.胰島細胞瘤的非手術治療臨床最多用的口服藥為二氮嗪(diazoxide)是胰島素分泌的抑制劑,能改善高胰島素血症的症狀。劑量範圍100~200mg/次,1~2次/d,口服,維持期用量較開始治療量逐漸減少。二氮嗪可引起水鈉瀦留,導致水腫,所以有心腦功能不全的病人應慎用,必要時可與利尿藥合用。偶發副作用包括:厭食、心律失常、多毛。總的來說,此藥比較安全,常用於特定及待手術前病人的治療方法。也用於不適於手術及惡性腫瘤轉移的病人。
4.輔助治療藥物包括腎上腺皮質類固醇、鈣離子拮抗藥,包括維拉帕米(異搏定)和硫氮革酮等。生長抑素是胰島素分泌較強的抑制劑,但半衰期短,不能成為臨床有效的藥物。最近證明,用長效生長抑素類似物8肽,對某些產生激素的腫瘤的套用,已成為胰島素瘤藥物治療的有效替代物。由於8肽有90~120min的半衰期,1天幾次皮下注射,對其引起激素的分泌有穩定的作用。但是,惟一長期套用此藥抑制胰島素分泌是困難的。它同二氮嗪合用可起到協同治療作用,或用做因大劑量二氮嗪產生不可緩解副作用的二線藥物。
5.惡性胰島細胞瘤治療對高齡、體弱者不能手術的惡性胰島細胞瘤病人,可採用鏈佐星素,對B細胞有溶解特性。此藥可以減少低血糖症發作的頻率,使腫瘤變小及病人存活時間延長。然而這種藥有顯著的毒性,當全身給藥時,會產生短暫的噁心、嘔吐、腎小球損傷和肝毒性病變。其次對惡性胰島細胞瘤的治療,可試用氟尿嘧啶、普卡黴素、多柔比星、干擾素α等,均不十分理想。