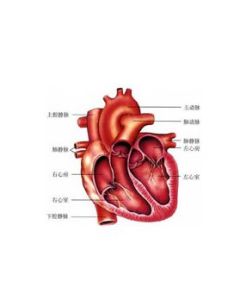
疾病概述
 急性右側心力衰竭
急性右側心力衰竭急性右側心力衰竭即急性右心衰,是指由於某些原因,使右心室心肌收縮力急劇下降或右室的前後負荷突然加重而引起的右心排血量急劇減低所致的臨床綜合徵。急性右心衰竭多見急性大片肺梗死和急性右室梗死。急性右心衰竭多見急性大片肺梗死和急性右室梗死。由於急性右心功能不全具有其獨特的特點,在臨床處理上與左心功能不全有明顯差異,所以早期臨床診斷和正確處理右心衰有著重要的意義。
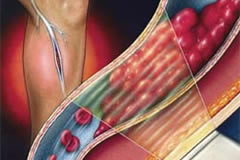
症狀體徵
 急性右側心力衰竭
急性右側心力衰竭1.動脈系統低灌注徵象
(1)低血壓狀態:低血壓及心動過速,尚無周圍循環衰竭表現。
(2)心源性休克:血壓顯著下降伴尿少(<20ml/h)及外周循環衰竭的表現,如四肢濕冷、冷汗、神志恍惚、煩躁不安或反應遲鈍。
2.急性右心室擴張徵象
(1)功能性三尖瓣關閉不全:胸骨左緣3~4肋間收縮期雜音,右心衰竭控制後此雜音可明顯減弱或消失。
(2)右心室收縮時血液反流至右心房,出現正性頸靜脈搏動及收縮晚期肝臟擴張性搏動。但右心室收縮力顯著減低時,此征不明顯。
3.外周靜脈淤血徵象
(1)頸靜脈怒張,肝大壓痛,肝-頸靜脈反流陽性。
(2)kussmaul征陽性:吸氣時頸靜脈怒張更明顯。
(3)急性肝淤血致右上腹脹痛,有時酷似膽絞痛。
(4)發紺:屬血液淤滯引起的周圍性發紺,肺梗死伴顯著低氧血症時呈混合性發紺。
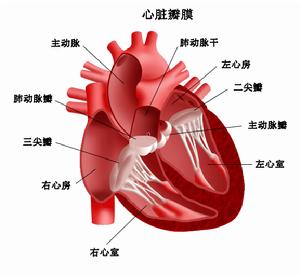
疾病病因
 急性右側心力衰竭
急性右側心力衰竭1.急性右室心肌損害:急性大面積右室梗死。
2.急性右室後負荷增高:如急性大片肺梗死。
3.急性右室前負荷增高:如大量快速靜脈輸血、輸液。
病理生理
 急性右側心力衰竭
急性右側心力衰竭2.急性右心衰竭的病理生理
①急性右心衰竭可致左室充盈不足,引起左室排出量下降致低血壓或休克。
②由於動脈壓急劇下降,可反射引起肺血管收縮,肺循環阻力增高,從而進一步降低左室充盈壓,形成惡性循環。
③急性右心衰竭時的急性右室擴張:是由於右室壁薄,順應性大,當其收縮力急劇減低或急性右室前後負荷增高時,右室可擴張到原容量的2倍,以維持其正常的舒張末壓。
④當右室代償不全時,可出現右室舒張末壓增高和周圍靜脈壓增高,出現體循環靜脈淤血。
診斷檢查
 急性右側心力衰竭
急性右側心力衰竭①臨床有引起急性右心衰竭的病因;
②出現急性右心衰竭的臨床表現;
③血流動力學檢查:可見右室充盈壓(RVFP)增高而左室充盈壓(LVFP)正常或偏低,或二者增高不成比例(RVFP/LVFP>0.65)。
實驗室檢查:
1.急性肺梗死
(1)可溶性纖維蛋白複合物(SFC)和FDP:SFC提示新近有凝血酶產生,FDP提示纖維蛋白溶酶活動。在肺栓塞中的陽性率為55%~75%,當兩者均為陽性時,有利於肺栓塞的診斷。但FDP的水平受肝、腎、瀰漫性血管內凝血的影響。血漿中游離FDP於發病後1~2天即能測得,持續約10天,本試驗法較快速,可增加診斷的特異性及敏感性,但當病人有血管炎或中樞神經系統損傷時也出現陽性。
(2)動脈血氣分析及肺功能:85%的肺栓塞患者存在低氧血症,並與栓塞的程度相關,肺泡氧分壓及動脈血氧分壓差(PA-aDO2)明顯增高;無效腔氣/潮氣量比值(VD/VT)在栓塞時增高,當病人無限制性或阻塞性通氣障礙時,比值>40%提示肺栓塞可能,<40%又無臨床栓塞的表現可排除肺栓塞。
2.急性右室梗死
(2)血清心肌酶(CPK、CPK-MB、AST、LDH等)增高。
其他輔助檢查:
1.急性肺梗死
(1)胸部X線:顯示肺充血、肺動脈段突出和肺門舞蹈,心影逐漸擴大,心胸比例中、重度增大。如有大塊肺梗死,X線檢查可有粗大的肺動脈陰影及周圍血管變細。一部分病例因梗死區不發生出血而只有缺血,因梗死區缺血,肺的透光度增加。胸片正常也不能除外肺栓塞。
(2)心電圖:常出現暫時性變化,但其變化很不一致。主要表現為急性右心室擴張和肺動脈高壓,顯示心電軸顯著右偏,極度順鐘向轉位,右束支傳導阻滯,並有典型的S1QⅡTⅢ波型(Ⅰ導聯S波深、Ⅲ導聯Q波顯著和T波倒置),有時出現肺型P波,或肺-冠反射所致心肌缺血表現。
(3)右心導管檢查和選擇性指示劑稀釋曲線測定:可發現於右心房、右心室或肺動脈水平有左至右分流,同時該心腔壓力增高。
(4)肺灌注顯像和肺通氣灌注(V/Q)顯像:肺放射性核素灌注顯像可提高肺栓塞診斷的正確性。可顯示肺葉或段的放射性缺損,但它不是高度特異性,如肺氣腫等亦可產生肺灌注顯像缺損。因此,結合核素99mTc氣溶膠顯像、局部通氣功能檢查可提高正確性。兩者結合稱之V/Q顯像,有以下3種類型:
①Vn/Qn:通氣和灌注均正常,可除外肺栓塞;
②Vn/Qo:通氣正常伴肺段或肺葉的灌注顯像缺損,如臨床症狀典型,可確診肺栓塞;
③Vo/Qo:部分肺的通氣及灌注顯像均有缺損,此時不能診斷肺栓塞,必須結合臨床,必要時作肺動脈造影。
(5)肺動脈造影:選擇性肺血管造影是診斷肺栓塞最準確的方法,陽性率達85%~90%,可以確定阻塞的部位及範圍,若輔以局部放大及斜位攝片,可顯示直徑0.5mm血管內的栓子。作為肺栓塞診斷依據,肺動脈造影的X線徵象必須見到肺動脈腔內有充盈缺損或血管中斷,其他具有意義的徵象如局限性肺葉、肺段的血管紋理減少或血流緩慢及血流減少等。
(6)數字減影血管造影:與V/Q顯像比較符合率83.5%,本法適用於V/Q顯像高度可疑者或估計栓塞位於肺動脈主要分支者,尤其慢性阻塞性肺疾病者及不能接受肺動脈造影者。
(7)磁共振成像技術:是診斷肺動脈高壓及肺動脈內栓子的有效方法。
2.急性右室梗死
(1)心電圖:V3R、V4R及CR4R(右鎖骨中線第五肋間)導聯呈QS型,ST段抬高≥1mm。可有暫時性右束支傳導阻滯。
(2)超聲心動圖:右心腔內徑增大>25mm及RVED/LVED>0.7可作為右室梗死的診斷標準。
(3)胸部X線:無肺淤血的表現;由於右室擴張,在梗死的早期即有心胸指數增加。
(4)放射核素檢查:右室壁局限性運動消失、右室射血分數降低。
治療方案
 急性右側心力衰竭治療
急性右側心力衰竭治療1.急性右室梗死急性右室大面積梗死伴急性右心衰竭的特點是:右室收縮壓減低,急性右室擴張,心包內壓相應增高,致左室舒張末容量及心排出量減少,嚴重時可出現急性體循環臟器淤血。
(1)擴容治療:快速靜脈滴注低分子右鏇糖酐,以提高右室到左房的血流壓力梯度,特別是在急性右室擴張時,可使血液通過低阻力的肺血管床,增加左室的舒張充盈,以提高心排出量和恢復動脈血壓。肺楔嵌壓如在1.9~2.4kPa(14~18mmHg)時適合擴容,可按20ml/min速度靜脈滴注,直至血壓回升和低灌注症狀改善或右房壓力>2.4kPa(18mmHg)。
(2)禁用利尿藥:因利尿藥有可能加重循環障礙和左室的低排。
(3)如同時存在廣泛左室梗死而左室充盈壓和左房壓明顯增高者,則不宜盲目擴容而招致急性肺水腫。此時若動脈血壓不低,可小心給予血管擴張藥,同時擴容。常用硝普鈉10~50μg/min,用量不宜太大。
(4)在充分提供前負荷(擴容)而血壓仍低者,可給予多巴酚丁胺[5~15μg/(kg/min)]或多巴胺[1~10μg/(kg/min)]靜脈滴注。
2.急性大塊肺梗死
(1)嗎啡5~10mg或哌替啶(度冷丁)50~100mg肌內注射或靜脈注射止痛。
(2)吸氧:鼻導管或面罩給氧6~8L/min。
(3)溶栓治療:一旦確立診斷,應儘早給予溶栓治療。常用尿激酶20萬U/h加5%葡萄糖液20ml在10min內靜脈注射,繼之以20萬U/h靜脈滴注,維持12~24h;或用鏈激酶25萬U加5%葡萄糖液20ml靜脈注射或肺動脈內注射,繼以10萬U/h靜脈滴注,維持12~24h。用藥期間監測血凝指標。停藥後應繼續肝素治療。
(4)肝素治療:首劑1萬U靜脈注射,以後按1000U/h持續靜脈滴注。用藥期間監測凝血酶原時間,使之延長至正常對照的1.5~2倍。持續滴注5~7天,停藥後改用華法林口服數月。經內科治療無效的危重病人(如休克),若經肺動脈造影證實為肺總動脈或其較大分支內栓塞,可在體外循環下緊急早期切開肺動脈摘除栓子。
預後預防
 急性右側心力衰竭治療藥
急性右側心力衰竭治療藥急性右心衰的預後取決於其原發病,如為急性肺梗死起病急、病死率較高,預後差。肺梗死患者大多死於急性右心衰、休克等。
預防:
1.要糾正病因和誘因根據國外的資料有80%~90%肺栓塞患者並發於下肢深靜脈血栓形成(DVT),而DVT的易患因素與長期臥床和不活動,手術和其他創傷引起血流淤滯,靜脈血管損傷和高凝狀態有關,因此,對長期臥床、年齡較大的患者,要適當增加活動,積極治療創傷。對於急性右室梗死的預防則要積極預防冠心病,控制冠心病的易患危險因素。
2.在臨床可能產生右心衰竭的疾病治療中,要密切觀察病情變化,早期發現右心衰的症狀和體徵,給予積極有效的治療。
保健貼士長期臥床、年齡較大的患者,要適當增加活動,積極治療創傷。對於急性右室梗死的預防則要積極預防冠心病,控制冠心病的易患危險因素。在臨床可能產生右心衰竭的疾病治療中,要密切觀察病情變化,早期發現右心衰的症狀和體徵,給予積極有效的治療。