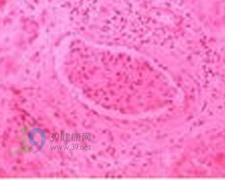
概述
由腎毒物質引起的腎臟損害。常以腎毒物質的名稱命名。隨著工業發展,金屬、冶煉業增多,化工原料、醫藥及各種農藥的出現,增加了環境污染,使人群接觸腎毒物的機會增加,中毒性腎病的發病率亦隨之增長。腎毒物質引起的腎損傷,常表現為急性腎功能衰竭。由中毒性腎病所致的急性腎功能衰竭約占 5~25%。若處理恰當及時,腎功能可恢復正常。延誤診治可致死亡。
概念
所謂中毒性腎病,就是指藥物、化學物質及物理性毒物所引起的腎臟疾病的總稱。這類疾病有多種表現,病人會
 中毒性腎病
中毒性腎病出現疲乏、腰痛、水腫、蛋白尿、血尿、尿量減少或增加、尿比重降低、尿鈉增多、血尿素氮和肌酐升高等。輕者可發生輕度腎功能不全;重者則可能發展為重度腎功能衰竭和尿毒症,甚至危及生命。
病因
腎毒性物質易引起腎臟損害的原因:①腎臟血流量大。全身血流量的1/4~1/5流經腎臟,每分鐘約1000~1200ml,毒性物質隨血流進入腎臟,必導致腎損害。②由於腎臟的逆流倍增機理使髓質和腎乳頭部腎毒物質的濃度升高,故中毒性腎病時髓質及腎乳頭部病變顯著。③腎毒性物質被腎小管上皮細胞重吸收和排泄,故毒性物質在腎小管腔或小管上皮細胞內濃度增高,可直接損傷腎小管上皮細胞。④腎小球毛細血管內皮的總面積,遠遠超過體內其他器官,故免疫複合物易沉積於腎小球而引起免疫性腎損害。腎小球系膜吞噬和清除毒物過程中引起系膜增生與免疫物質沉積。此外,腎毒物質通過腎小球三層不同濾膜時,使毒物或免疫複合物在腎小球內沉積。
許多物質具有潛在的腎臟毒性,常見的內源性,如高鈣、高磷、高尿酸及高草酸血症時均可引起腎間質──小管病。外源性,如重金屬(鉛、鎘、汞、金、鈾、銅、鉍、鉈、砷、鋰、鋅等)、化學毒物(包括有機溶劑、碳氫化合物、農藥、殺菌劑及煤酚等)、藥物,幾乎所有藥物均有腎毒性(包括抗生素、解熱鎮痛藥、金屬製劑、造影劑、利尿劑、中草藥等)。臨床上較常見的腎毒性藥物:①直接損傷腎臟的藥物。氨基甙類抗生素(如慶大黴素卡那黴素、鏈黴素等)、先鋒黴素、多粘菌素、萬古黴素、桿菌肽、紫黴素、二性黴素 B、四環素類、二甲金黴素、磺胺類、金製劑、青黴胺、依地酸(EDTA);保太松消炎痛、布洛芬、非那西丁、撲熱息痛、水楊酸鹽;氨甲喋呤;造影劑等。②表現為過敏性腎損害的藥物有:青黴素類、先鋒黴素類、磺胺類、利福平、對氨己酸、速尿、噻嗪類利尿劑、硫唑嘌呤、別嘌呤醇、三甲雙酮、苯妥英鈉、苯巴比妥等。③表現為結晶體腎病或尿路梗阻性腎病的藥物有:磺胺類藥物。④生物毒(動、植物性毒素),包括蜂毒、蛇毒、生魚膽,蕈毒及花粉等。⑤物理因素如放射線、中暑、電休克等。
發病機理各種腎毒物引起的中毒性腎病,其發病機理不同。包括:①細胞毒作用。外源性腎毒物主要以原漿毒素對腎組織細胞產生直接毒性作用,腎損害嚴重性與毒物的劑量及接觸毒物的時間長短有關。接觸毒物劑量小,時間短,常表現腎小管的功能性減退。近端小管受損表現為腎小管吸收功能障礙,出現尿糖,胺基酸尿及鉀、鈉、磷,尿酸排出增多,尿酶升高,出現腎小球源性蛋白尿等。遠端腎小管受損,可產生尿濃縮功能減退(低比重尿或腎性尿崩症)或尿酸化功能減退。當毒物劑量大,接觸時間長者,可由於腎小管壞死,而呈急性腎功能衰竭綜合徵表現。多為非少尿型急性腎功能衰竭。②免疫性損害:由於外源性毒物本身具有抗原性或半抗原性,故進入人體可產生免疫反應腎臟損害。病變的嚴重性與接觸毒物的劑量多無關。原位免疫複合物形成,多見於金屬毒物造成腎損害。免疫介導的腎臟病變以腎小管病變為主,亦可以腎小球病變為主,亦可為小管與小球聯合性腎病變。③腎毒物引起的過敏性休克,水,電介質及酸、鹼平衡紊亂,可使腎供血減少,腎小球濾過率降低,血肌酐與尿素氮升高。④由於磺胺結晶、尿酸結晶導致腎小管內阻塞和腎外梗阻(堵塞輸尿管)可引起結晶體腎病或梗阻性腎病。
臨床表現
中毒性腎病的臨床表現因發病機理不同而各異,常見的共同表現為:
①腎小管功能障礙症狀群。
近端腎小管功能障礙表現為范可尼氏綜合徵:葡萄糖尿,胺基酸尿,磷酸鹽尿,有時有低血鉀,見於某些金屬中毒
 中毒性腎病
中毒性腎病性腎病,過期四環素中毒性腎病;遠端腎小管功能減退表現為腎性尿崩症:煩渴、多飲、多尿,見於鋰、氟化物,去甲金黴素所致中毒性腎病;腎小管酸中毒:高氯性酸中毒,水電解質平衡失調(如低鉀或高鉀血症,低鈉,低鈣血症,多尿、煩渴多飲等);腎性骨病:腎性佝僂病或骨軟化症,腎鈣化或腎結石等,見於二性黴素B引起的中毒性腎病。
輕者僅有微量尿蛋白、紅、白細胞尿及管型尿,少尿或無尿的氮質血症。重者可出現典型的急性腎功能衰竭綜合徵表現,見於氨基甙類抗生素、無機汞引起的中毒性腎病。
③急性過敏性間質腎炎。
發熱、皮疹、淋巴結腫大、關節痛、血嗜酸細胞增多等全身過敏表現。尿嗜酸細胞增多。也可出現大量蛋白尿呈腎病綜合徵表現,或出現血尿。嚴重者表現急性腎功能衰竭,見於各種藥物,特別是青黴素族、磺胺藥、抗結核藥等中毒。
④慢性腎功能衰竭綜合徵。
臨床表現與其他原因引起的中毒性腎病相似,有時停止接觸毒物後腎功能仍持續緩慢惡化,見於慢性鉛中毒腎病。
⑤腎炎與腎病綜合徵。
外源性毒素,如青黴胺。金鹽、蛇毒、蜂毒、花粉等引起的免疫性腎小球疾病,表現為腎炎綜合徵或腎病綜合徵。這些表現很難與其他原因引起的腎小球疾病相區別。應詳細的詢問病人是否有腎毒物接觸史,為鑑別診斷提供依據,否則易誤診和漏診。
鑑別:
輕度中毒性腎病應注意與泌尿道感染鑑別,除症狀體徵外,尿中查見細菌常對感染具重要提示作用。
檢查:
對可疑腎病患者應做血常規、尿常規、雙腎B超、腎盂靜脈造影;腎掃描;腎活檢(電鏡報告);尿液檢查;腎功能檢查等。
診斷
根據腎毒物接觸史,腎小管和(或)腎小球損害的臨床表現,該毒物中毒的臨床表現,經普通和(或)特殊檢查能夠除外其他病因引起的腎臟損害,可以作出診斷。
治療
①停止接觸毒物。
 中毒性腎病
中毒性腎病②促進毒物的排泄,可輸液,套用解毒藥物,必要時予以透析治療。凡分子量小,與蛋白結合少,在體內分布均勻者,可通過血液透析排出。凡與蛋白結合率高者腹膜透析效果好。應慎用血漿置換療法。
③對症治療。
④根據腎損害的類型採取措施。如急性藥物致成過敏性間質性腎炎,表現為腎病綜合徵者,無禁忌症時,可用腎上腺皮質激素,免疫抑制藥或腎上腺皮質激素衝擊療法。腎功能衰竭者可用腹膜透析或血液透析治療。
併發症
本病最主要的併發症是急性腎功能衰竭,本病治療的重點也是在於對急性腎功能衰竭的防治。
展望
綜前所述,可見我們已在職業中毒性腎病的臨床研究方面開展了廣泛而紮實的工作,初步奠定了中國在此一學術領域的基礎,有些工作甚至居於領先地位,如對中毒性腎病的臨床分類研究,但要趕上先進國家的總體水平,還需繼續努力。根據中國的具體情況,尤需在以下3個方面再下功夫:
1.研究工作應瞄準實際需要選題,研究思路要注意追蹤基礎醫學的進展,並儘可能採用新理論新技術指導研究工作。比如,在探索中毒性腎病的發病機制的研究中,已經開始涉及金屬硫蛋白、微量元素、自由基、細胞鈣穩態等領域,並將同步輻射X螢光微探針技術引入金屬中毒性腎病的研究[38~42],均取得了顯而易見的成績,有力地提高了研究水平和質量,但研究仍欠深度,缺乏鍥而不捨精神,有的領域如腎毒物質對腎基因表達(renal gene expression)的影響等仍是空白,需要迎頭趕上。
2.臨床實踐應儘快汲取和採納業已成熟的研究成果和理論,以儘快提高自己的診治能力和水平。但由於種種原因,我們在此方面的表現迄今不夠理想。如儘管大家早已了解,由於每日尿量的波動,對尿中各種物質標誌物檢測時,應使用尿肌酐或其它方法進行校正,否則難以反映真實情況;但目前甚至不少職業中毒的國家診斷標準,尿中有關生物標誌物的單位仍沿用mg/L或mmol/L,而未予校正。又如,對已經大量研究證實、並已在其它臨床學科廣泛採用的新治療手段,如大劑量糖皮質激素、自由基清除劑、鈣通道阻滯劑等防治急性腎損傷的細胞干預措施,仍持觀望態度,未能認真實踐;對已研製成功多年、具有國際先進水平的成果,如靈敏度達1 ng/ml的金屬硫蛋白單克隆抗體、二硫代氨基甲酸酯類驅排腎鎘的藥物等[42,43],一直難以用於臨床,需要我們認真檢討,以求改進。
3.知識普及、信息交流、人材培養是今後工作的基礎,也是我們前階段工作取得成績的關鍵,需要認真堅持。此外,應注意加強基礎研究及臨床經驗總結,如繼續補充和完善各種急慢性中毒性腎病的診斷標準和處理原則、編制各種毒物的腎臟毒性手冊、完成血液淨化療法對工業性腎臟毒物的療效評估等。另一方面,應集中力量解決一些實際中的重大問題,如汽油等烴類物質對國人腎臟影響情況的摸底、低劑量環境重金屬污染對腎臟的慢性影響等。