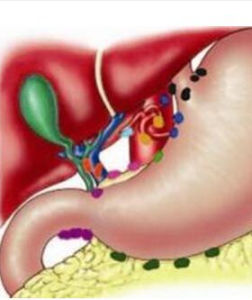
概述
 膽囊息肉檢查圖
膽囊息肉檢查圖臨床表現
大多數膽息肉的症狀與慢性膽囊炎相似,主要表現為右上腹輕度不適,伴有結石時可出現膽絞痛,但也有相當數量的患者並無症狀,只是在做健康體檢時才被發現。一般認為,膽囊息肉是膽囊癌的誘發因素,近些年來國內外也有許多關於膽囊息肉癌變的報導,尤其在伴有結石時,癌變機率會明顯提高。膽囊息肉在臨床上可分三個時期即:活躍增長期、相對穩定期、吸收消散期在治療中,一般都要經過“活躍增長期-相對穩定期-吸收消散期”的過程,各個時期的特點如下:
活躍增長期 相對穩定期 吸收消散期
膽囊息肉體積 不斷增大 不變化 逐漸減小
膽囊息肉數量 不斷增多 不變化 逐漸減少
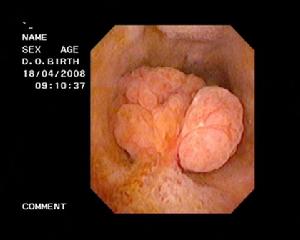 膽囊息肉內鏡圖
膽囊息肉內鏡圖(一)膽固醇息肉:此種類型的息肉最為多見,但它卻不是真正的息肉.而是膽汁中膽固醇的結晶集結在一起所形成的桑葚狀改變,其直徑大小多為1厘米以下。
(二)增生性息肉:此種類型的息肉僅次於膽固醇息肉,多見於中年婦女,60%的患者會伴有膽囊結石。它是膽囊的一種增生性改變.其直徑大小多為o.2—o.5厘米。
(三)炎症性息肉:此種類型的息肉是在慢性膽囊炎或膽結石的基礎上形成的.其直徑大小多為1厘米以下。
(四)腺瘤性息肉:此種類型的患肉屬於真性息肉,可合併慢性膽囊炎和膽結石.多見於老年人,其直徑大小多為o.2—2厘米。在臨床上,腺瘤性息肉可發生出血、壞死性改變,有的甚至還會演變為乳頭狀腺癌。
(五)淋巴性息肉:此種類型的患肉比較少見,多有淋巴組織增生的改變,其直徑大小多為0.1—0.3厘米。
疾病分類
1.非腫瘤性病變:其中以膽固醇息肉最為多見,其次為炎症性息肉、腺瘤樣增生及腺肌瘤等。(1)膽固醇息肉:膽固醇沉著是膽囊息肉的重要病因,腫瘤性的息肉若為單個病變,有臨床鑑別意義。膽固醇息肉即便伴有炎症也很輕微,到目前為止未見有癌變報導。
(2)炎症性息肉:為炎症刺激所致的一種肉芽腫,直徑約5mm,單發或多發。息肉周圍的膽囊壁有明顯炎症,至今尚無癌變報導。
(3)腺瘤樣增生:既非炎症也非腫瘤的增生性病變,為黃色質軟的疣狀物,直徑約5mm,單發或多發。有癌變可能。
(4)腺肌瘤:醫學上又稱為腺肌增生症,有瀰漫型、節段型與局限性三種。腺肌瘤是既非炎症、也非腫瘤的增生性病變,也可能癌變。
2.腫瘤性病變:此類病變中以良性的腺瘤為主,惡性主要為膽囊癌。
(1)腺瘤:多為單發,有蒂息肉,外形可呈乳頭狀或非乳頭狀,惡變率約30%,癌變機會與腺瘤大小呈正相關,是膽囊最常見的良性腫瘤,女性比較多見,男女之比約2:7,大多數為單發,少數多發,可發生在膽囊的任何部位,部分病例同時伴有膽囊結石,單純的膽囊腺瘤臨床上可無任何症狀。研究認為,膽囊腺瘤的發病率很低,本病雖有癌變的可能性,但對人群構成的威脅並不太大。
(2)腺癌:分為乳頭型、結節型及浸潤型。前兩者為隆起性病變,而浸潤型不屬於膽囊息肉樣病變。因此表現為膽囊息肉樣病變的膽囊癌往往為早期,預後良好。
病因及生理
囊息肉樣病變的病因尚不清楚,但一般認為該病的發生與慢性炎症有密切關係,其中炎性息肉和腺肌增生症都是一種炎性反應性病變,膽固醇性息肉更是全身脂質代謝紊亂和膽囊局部炎症反應的結果,有人認為膽囊息肉與膽囊炎症或結石症,甚或兩者都有關。
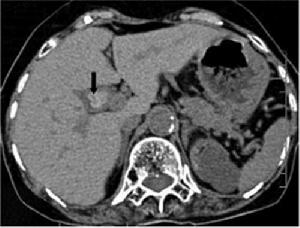 膽囊息肉CT圖示
膽囊息肉CT圖示PLG為一組表現形式相同但卻包含很多不同病理狀態的膽道疾病。病理分類為非腫瘤病變與腫瘤性病變兩大類,後者又分為良、惡性。
1.非腫瘤性PLG
(1)膽固醇息肉:非腫瘤性病變中以膽固醇息肉(cholesterolpolypus,CPs)最為多見。Wolpers觀察181例PLG達9.5年,最終95%為CPs。Kubota組CPs占65%,國內楊漢良。統計288例PLG中CPs179例,占62.5%。其次為炎症性息肉、腺瘤樣增生及腺肌瘤等。CPs是膽固醇代謝異常的局部表現,是血中膽固醇類脂質析出並被膽囊壁的組織細胞吞噬所致,可發生於膽囊的任何部位,大部分多發,外觀黃色分葉狀,桑葚樣,柔軟易脫落。組織學顯示,息肉由積聚的泡沫組織細胞構成,表面由單層柱狀上皮覆蓋,具有結締組織蒂,微血管,分支的絨毛樣凸起。CPs的病理特點為多發性小息肉。Shinkai74例中97%的CPs直徑<10mm,50%為多發性,而腫瘤性息肉往往為單個。CPs質脆蒂細,易與黏膜分離,不伴腸化生及不典型增生,也不含其他基質成分。即使伴有炎症也很輕微,迄今未見癌變的報導。關於CPs與膽固醇沉著病,有人認為系同一疾病,有人認為膽固醇沉著是CPs的病因。膽固醇沉著於膽囊黏膜固有膜的巨噬細胞內,逐步向黏膜表面突起,促使黏膜上皮增生,羅-阿竇(Rokitanski-Aschoffsinuses)增多和肌層增厚而形成息肉;但也有人認為兩者並無相關性。
(2)炎症性息肉:為慢性炎症刺激所致,可單發,或多發,一般3~5mm大小,蒂粗或不明顯,顏色與鄰近黏膜相 似或稍紅,單發或多發的廣基性結節。組織學顯示,灶性腺上皮增生伴血管結締組織間質和明顯的炎細胞炎症性息肉,為炎症刺激所致的肉芽腫,息肉周圍的膽囊壁有明顯炎症。尚無癌變報導,但從膽囊癌合併膽石的致癌機理研究中,認為細菌性慢性膽囊炎可能是因素之一,所以對炎性息肉不能放鬆觀察。
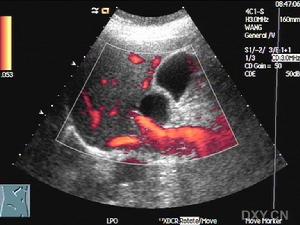 膽囊息肉超聲圖示
膽囊息肉超聲圖示(3)腺瘤樣增生、腺肌瘤:腺瘤樣增生是一種由於膽囊上皮和平滑肌增生而引起的膽囊壁肥厚性病變,分為3型:
①局限型:膽囊底部呈錐帽狀增厚。
②節段型:局部增厚的囊壁向腔內突入形成“三角征”,呈瀰漫性向心性增厚,內壁凹凸不平,內腔狹窄,有時伴有結石,脂餐試驗顯示膽囊收縮亢進。
③廣泛型:膽囊壁呈廣泛性肥厚,內壁不平整,壁內可見擴張的羅-阿竇呈小囊狀低回聲區。上皮的增生在病變的中心最明顯,周圍的腺體常呈囊狀擴張,並充滿黏液,擴張的腺體內有鈣質沉積。腺瘤樣增生與腺肌瘤病都是既非炎症,也非腫瘤的增生性病變。前者為黃色質軟的疣狀物,直徑5mm左右,單發或多發。成分為豐富的結締組織中含平滑肌束及杯狀細胞,表面的上皮增生並伴有腸化生。後者則為黏膜上皮局部變化、肌纖維增生與局限性腺肌增生,又稱腺肌瘤病(adenomyomatosis)。上述兩種病變均有癌變可能。
2.腫瘤性PLG腫瘤性病變中良性以腺瘤為主,惡性則主要為膽囊癌。
(1)腺瘤:腺瘤多為單發的有蒂息肉。根據外形可分為乳頭狀或非乳頭狀,惡性率約30%。乳頭狀腺瘤可再分為有蒂和無蒂兩種,鏡下顯示為分支狀或樹枝狀結構,帶有較細的血管結締組織蒂,與膽囊壁相連,有單層立方或柱狀上皮覆蓋,與周圍正常膽囊黏膜上皮移行較好。非乳頭狀腺瘤大部分有蒂,鏡下見多數增生的腺體被中等量的結締組織間質包繞,偶爾腺體顯示囊樣擴張。該型腺瘤以腺體的管狀增殖為主體,故稱為腺管腺瘤,有時可見杯狀細胞或基底顆粒細胞的腸上皮化生改變。Koga觀察良性PLG病變94%<10mm,69%<60歲;而惡性PLG88%>10mm,75%>60歲。但Smok10年內施行的12153例膽囊切除標本中,僅81例為PLG,患病率0.7%,其中僅9.6%為腺瘤;而同期人群中發現膽囊癌225例,占1.85%。因此,腺瘤的發病率很低,雖有癌變可能性,但並不構成臨床威脅。
(2)良性間葉組織腫瘤:良性間葉組織腫瘤是來源於支持組織的膽囊良性腫瘤。主要包括纖維瘤、平滑肌瘤、血管瘤、脂肪瘤、黏液瘤、神經鞘瘤等。腺癌:腺癌分為乳頭型、結節型與浸潤型。前兩型為隆起性病變,直徑都<20mm;而浸潤型不屬於PLG,絕大多數直徑>20mm。因此,表現為PLG的癌往往屬於早期。其中乳頭型腺癌絕大多數限於黏膜和肌層內,預後較好。
診斷與鑑別
PLG往往無臨床症狀或症狀輕微。診斷主要依靠影像學。對膽囊息肉樣病變的診斷方法較多,如口服膽囊造影、B超、CT、磁共振膽胰管成像(MRCP)、腔內超聲(EUS)等,但目前診斷膽囊息肉最主要的手段仍是B超檢查。
實驗室檢查:目前尚無關資料。
 膽囊息肉影像圖
膽囊息肉影像圖其他輔助檢查:
1.B超檢查方法靈活、準確、無創傷、可重複、價廉、易為眾多患者接受,能準確地顯示息肉的大小、位置、數量、囊壁的情況。B超典型的表現為膽囊壁有點狀、小塊狀、片狀的強或稍強回聲光團,其後多無聲影,可見到球狀、桑葚狀、乳頭狀及結節狀突出,甚至可顯示出息肉的蒂。楊漢良等報導B超對PLG檢出率為92.7%,特異性94.8%,假陽性5.2%,準確性明顯高於CT,認為BUS能清晰地顯示PLG的部位、大小、數目及局部膽囊壁的變化,是一種簡便可靠的診斷方法。2.三維超聲成像可使膽囊具有空間方位的立體感,透聲性好,有直視膽囊剖面的效果,可彌補二維顯像某些不足。不僅可觀察膽囊息肉的大小形態,更可分清息肉和膽囊壁的關係,尤其在膽囊後壁的息肉二維顯像常不能清楚地分辨是否有蒂以及蒂與膽囊壁附著的範圍和深度。三維重建能通過不同切面的旋轉來觀察病變的連續性及病變表面的情況等信息,有助於提高膽囊息肉與膽囊腺瘤或癌腫的鑑別。王連生等報導用三維超聲成像檢查18例膽囊內病變,最大直徑為5.5cm,最小直徑0.3cm,其中5例為多發性息肉,9例為單發性息肉,4例膽囊癌均為多發占位病變。三維超聲成像與術中所見基本一致。
3.內鏡超聲(endoscopicultrasonography,EUS)即經內鏡超聲掃描,是將超聲微小探頭安置在內鏡頂端,探頭為高頻,將內鏡插入消化道,進入十二指腸壺腹後此探頭更接近膽囊,可排除腸氣干擾或膽汁黏稠度等影響。EUS可將膽囊壁分為3層,內層為高回聲的黏膜及黏膜下層,中層為低回聲的肌纖維層,外層為高回聲的漿膜下層及漿膜層。如為息肉樣病變可見清晰的3層囊壁,而膽囊癌則囊壁的3層結構有不同程度的浸潤破壞。早期膽囊癌絕大多數是在結石和息肉等病變的掩蓋下發展的,早期缺乏特徵性聲像圖表現,鑑別困難。而EUS檢查觀察息肉樣病變與膽囊壁之關係,有助於鑑別診斷。朱燕陵等回顧分析了103例非結石性膽囊病變EUS檢查結果並與體表超聲及手術後病理進行比較,EUS檢查診斷正確率為75%,體表超聲為41.4%,EUS對膽囊息肉、膽囊癌、膽囊腺肌瘤診斷符合率為100%,體表超聲為55.6%。Sugiyama認為內鏡超聲(EUS)比BUS更準確,提供的圖像也更清晰。因194例PLG中,EUS判斷的136例非腫瘤性病變平均隨訪2.6年均未發現腫瘤;而BUS判斷的非腫瘤性病變中則有13%為腫瘤。EUS內層的回聲方式為細小聲點(tinyechonicspot)、聲點聚集(aggregationofechogenicspot)、微小囊腫(microcyst)及彗星尾征(comettailartifact)。如EUS證實既無細小聲點與聲點聚集,又無微小囊腫與彗星尾征時,應懷疑為腺瘤或癌腫。兩者無法鑑別,除非已浸潤至肝臟,但若為無蒂病變,則強烈提示為癌腫。結合組織學研究,一個細小聲點表示一群含有膽固醇泡沫的組織細胞,而無回聲區則為腺上皮增生。多個小囊腫和彗星尾征則分別為羅-阿竇增多和膽囊壁內結石所致。Gouma對31例PLG作CT與增強CT對比,CT僅發現14例(45%),而增強CT則為100%。因此,認為凡不增強CT已能發現的病變及增強CT發現的無蒂PLG均應診斷為腫瘤性息肉。有蒂與無蒂的診斷意義很大,20例有蒂PLG中6例為腫瘤(30%),而11例無蒂PLG中10例為腫瘤(91%)。增強CT診斷腫瘤性PLG的敏感性為88%,特異性87%,陽性預測率88%,陰性預測率87%,總準確率87%,結論為增強CT能鑑別腫瘤與非腫瘤性PLG,能可靠地篩選出應予切除的腫瘤性病變。
 膽囊息肉病理圖
膽囊息肉病理圖4.CT仿真內鏡(computedtomographicvirtualendoscopy,CTVE)技術自1994年Vining等首次報導以來,國外有不少學者對此技術進行實驗和臨床套用研究。CTVE成像原理為利用計算機軟體功能,將螺旋CT容積掃描獲得的圖像數據進行後處理,重建出空腔器官內表面的立體圖像,類似內鏡所見。膽道CT仿真內鏡技術也已經開始套用於臨床。
(2)CTVE臨床套用價值:
①CT仿真膽囊內鏡(computedtomographicvirtualendoscopyofthegallbladde,CTVEGB)可以清晰顯示膽囊腔內正常的解剖結構。②CTVEGB可以清晰地顯示膽囊息肉的大小,最小可見1.5mm×2.2mm×2.5mm,可較為準確地觀察息肉生長部位、形態、表面、基底等影像改變,與彩超及手術病理基本一致。③可準確觀察膽囊單發息肉。
(2)CTVE在膽囊息肉檢查診斷中優點較為突出,但是也存在著一些不足:
①對扁平廣基底的息肉顯示不佳,膽囊內壁粗糙會影響小息肉的檢出。②掃描參數、工作站後處理技術及閾值選擇不當會造成病變的丟失。③受呼吸運動影響較大。④碘過敏患者不宜做此項檢查及易受膽囊對碘濃縮的影響。
鑑別診斷
 膽囊息肉影像圖示
膽囊息肉影像圖示1.彩色都卜勒超聲在腫塊內和膽囊壁內出現高速動脈血流信號,是原發性膽囊癌區別於良性腫塊和轉移癌的重要鑑別特徵。如膽固醇性息肉血流為直線狀,<20cm/s;而膽囊癌內血流多呈樹枝狀,流速>20cm/s。RI越小越傾向於惡性,但對於早期膽囊癌腫塊過小者(<3mm)有時並不敏感,此外還與操作者技術水平有重要關係。
2.B超引導下膽囊穿刺細胞學檢查,有助於鑑別診斷,可提高術前診斷率,早期膽囊癌在膽汁中找到癌細胞的陽性率為64%,而在病變膽囊壁的陽性率為91%。因此,強調要在B超引導下選擇性地穿刺病變壁組織。還有學者在膽囊穿刺時抽取膽汁行癌胚抗原(CEA)濃度測定,並與單純膽囊結石相比,其濃度升高有統計學意義,亦具有輔助診斷價值。
治療
 膽囊息肉手術治療
膽囊息肉手術治療鄧紹慶綜合PLG的6個腫瘤高危因素為:單發、>10mm、廣基或蒂粗大、病變增長、年齡>50歲、合併結石。但也強調對<10mm不能放鬆警惕,必須定期隨訪。Kubota對PLG採用3種不同的膽囊切除術,即在膽囊結締組織層中剝離的單純膽囊切除術、切除全部膽囊結締組織的全厚膽囊切除術(fullthicknesscholecystectomy)與加作膽囊床部分肝組織的擴大膽囊切除術。根據術前判斷的PLG性質加以選擇。就癌腫而言,<18mm者仍有早期癌的可能,仍可經LC作全厚膽囊切除術。若術後病理證實已浸潤至漿膜下,則可作二次探查術。但若直徑>18mm,即有晚期癌的可能性,應直接開腹作擴大的膽囊切除,甚至加作廣泛的淋巴結清掃。
預防
禁酒及含酒精類飲料酒精在體內主要通過肝臟分解、解毒,所以,酒精可直接損傷肝功能,引起肝膽功能失調,使膽汁的分泌、排出過程紊亂,從而刺激膽囊形成新的息肉及/或使原來的息肉增長、變大,增加膽囊息肉的癌變係數。
飲食要規律、早餐要吃好
規律飲食、吃好早餐對膽囊息肉患者極其重要。人體內肝臟主管分泌膽汁,分泌的膽汁存儲入膽囊內,而膽汁的功能主要是消化油性食物。如果不吃早餐,則晚上分泌的膽汁利用不上,存留於膽囊內,膽汁在膽囊內滯留時間過長,即可刺激膽囊形成膽囊息肉或使原來的息肉增大、增多,所以早餐最好吃些含植物油的食品。
低膽固醇飲食
膽固醇攝入過多,可加重肝膽的代謝、清理負擔,並引起多餘的膽固醇在膽囊壁結晶、積聚和沉澱,從而形成息肉,所以,膽囊息肉患者應降低膽固醇攝入量,尤其是晚上,應避免進食高膽固醇類食品如:雞蛋(尤其是蛋黃)、肥肉、海鮮、無鱗魚類、動物內臟等食品。
飲食注意事項
1、建議多食各種新鮮的水果、蔬菜,少食低脂肪、低膽固醇的食品。如:香菇、木耳、芹菜、豆芽、海帶、藕、魚肉、兔肉、雞肉、鮮豆類等。
2、宜多食乾豆類及其製品。
3、宜選用植物油,不用動物油。
4、少吃辣椒、生蒜等刺激性食物或辛辣食品。
5、宜用煮、蒸、燴、炒、拌、氽、燉的烹調方法,不用油煎、炸、烤、熏的烹調方法。
6、山楂10克,杭菊花10克,決明子15克,煎湯代茶飲或飲用綠茶。
7、平時喝水時,捏少許山楂、沙棘、銀杏、絞股藍草放入水杯中當茶飲用。
8、忌酒精。酒精在體內主要通過肝臟分膽囊息肉飲食禁忌解、解毒,所以,酒精可直接損傷肝功能,引起肝膽功能失調,使膽汁的分泌、排出過程紊亂,從而刺激膽囊形成新的息肉及或使原來的息肉增長、變大,增加膽囊息肉的癌變係數。
9、 少吃高脂肪、高膽固醇食物, 如蛋黃、膽囊息肉飲食禁忌魚子、動物肝、腦、腸等。膽汁中膽固醇增高,易於形成膽固醇結石。植物油既可降低膽固醇,又可促使膽固醇轉變成膽汁 酸防止膽石形成,故宜以植物油為主。油炸、油煎食品最好不吃,以免誘發膽絞痛。烹調上儘量清淡、少油,家蒸、煮,忌煎、炸。
膽囊息肉飲食禁忌
10、減少纖維素含量高,少渣的飲食,減膽囊息肉飲食禁忌少對胃腸的刺激。
治療方案
(1)膽固醇息肉 :大多數人無症狀 ,且膽囊功能良好。患者在平時應每 3~ 6個月予以B超隨訪 ,一旦出現明顯症狀或息肉迅速增大才考慮手術。如膽囊功能良好 ,可行經皮膽囊鏡息肉摘除。此類息肉直逕往往 <10mm(82%),並以多發性為主 (75%),外觀呈桑椹狀 ,蒂細如線 ,質脆易落 ,很容易摘除。如膽囊功能不良可行腹腔鏡膽囊切除。
(2)良性非膽固醇性膽囊息肉 :包括腺瘤與腺肌瘤病、炎症性息肉及腺瘤樣增生罕見的間葉組織腫瘤等。其中炎症性息肉雖無惡變報導 ,但均伴有程度不等的膽囊炎症 ,且多有臨床症狀 ,其餘類型則均有惡變可能 ,因此一經查實應及時手術切除同時做病理切片以明確病變的性質。
膽囊息肉樣病變易發生腫瘤的高危因素主要有 6個方面 :①單發 ;②直徑 >10mm ;③廣基或蒂粗大 ;④病變增長 ;⑤年齡 >50歲 ;⑥合併膽石。但有專家強調 ,對直徑 <10mm的息肉也不能放鬆警惕 ,必須定期隨訪。對膽囊息肉樣病變可採用3種不同的膽囊切除術 :即在膽囊周圍結締組織中剝離的單純膽囊的除術、切除全部膽囊結締組織的全厚膽囊切除術及加做膽囊床部分肝組織切除的擴大膽囊切除術 ,根據術前判斷膽囊息肉性質加以選擇。就癌腫而言 ,直徑 <18mm者仍有早期癌的可能 ,仍可經膜腔鏡膽囊切除行全厚膽囊切除 ,若術後病理證實已浸潤至漿膜層下 ,則可行二次探查術。但若直徑 >18mm ,即有晚期癌的可能 ,可直接開腹行擴大膽囊切除術 ,甚至要做廣泛淋巴結清掃。
(3)中藥方法:手術切除膽囊後,機體便失去了膽囊的儲存、濃縮、排泌膽汁和分泌等功能,影響正常工作和生活。可用護膽調息方進行調理。
分辨膽囊癌與膽囊息肉
1、明確膽囊息肉與膽囊癌的相似之處
早期有許多相似的地方:兩者都可有消化道的症狀--食欲不振、噁心、嘔吐、厭油脯食物等。也可有右上腹的不適、隱痛或腹痛。
2、膽囊癌與膽囊息肉不同的地方在於
中晚期的膽囊癌變有黃疸、右上腹包塊及惡病質;而膽囊息肉則多無黃疸、右上腹包塊,不發生惡病質。實驗室檢查如肝功能檢查、腫瘤標誌物、DNA流式細胞學分析有助於膽囊痛的診斷。電腦彩超觀察息肉或癌腫內有無彩色血流,可與臨床最常見的膽固醇性息肉相鑑別。對於較大的瘤體,行CT增強、掃描瘤體強化,有助於膽囊癌的診斷。
3、套用B超引導探針穿刺進行細胞檢查以鑑別膽囊息肉和膽囊癌
在B超的隨訪過程中,膽囊息肉生長緩慢,沒有黏膜浸潤;而膽囊癌生長較快,且有周圍黏膜浸潤的改變。當息肉近期增長較快或有周圍黏膜浸潤時則考慮發生了癌變,應儘早進行手術治療。