簡介
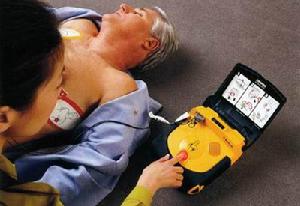 心臟驟停
心臟驟停心臟驟停是指心臟射血功能的突然停止。絕大多數心臟形猝死發生在有器質性心臟病的患者,在西方國家,酒精引起的心腦血管病、高血壓、冠心病等有較高的高發病率,而有80%的心臟猝死是由以上因素導致的,其中冠心病患者中約有75%均有不同程度的心肌梗死病史。心臟驟停的病理生理學表現主要是心律失常,尤其是致死性快速性心律失常、嚴重緩慢性心率失常和心室停頓。非心律失常性心臟性猝死所占比例比較少,常由心臟破裂、心臟流入和流出道的急性阻塞、急性心臟壓塞等原因導致。
心臟驟停的主要臨床表現為意識喪失;呼吸快而表淺迅即轉為呼吸停止;重度低血壓,大血管不能測到脈搏,心音消失。數分鐘內,組織缺氧,導致生命器官損害。
心臟驟停或心原性猝死的臨床過程可分為4個時期:前驅期、發病期、心臟停搏和死亡期。
定義
 心臟驟停
心臟驟停(2)美國心臟病學會於1980年,根據美國每年約有500000人死於冠狀動脈硬化性心臟病,其中約60%死於發病後1h內。於是他們為冠心病患者心臟驟停所作定義是:冠心病發病後1h內心臟停搏,為心臟驟停。
在臨床實踐中,人們覺得用以上兩個定義的任一個來解釋心臟驟停都不夠全面。結合兩者專家認為任何心臟病或非心臟病患者,在未能估計到的時間內,心搏突然停止,即應視為心臟驟停。此定義與cecil內科學第16版(1982年),心肺復甦一章中的定義不謀而合。
任何慢性病患者在死亡時,心臟都要停搏,這應稱為“心臟停搏”,而非“驟停”。這兩個名詞有本質上的不同。晚期癌症病人消耗殆盡,終至死亡,心臟停搏,是必然的結果。這類死亡應歸於“生物死亡”;而由於心臟驟停,病人處於“臨床死亡”。前者無法挽救,而後者應積極組織搶救,並有可能復甦成功。
常見原因
 心臟驟停處理措施
心臟驟停處理措施《2005年美國心臟學會心肺復甦和心血管急救指南》中心臟驟停的常見原因總結為5“H”和5“T”:
Hypoxia(缺O2)
Hypokalemia/Hyperkalemia and other electrolytes(低鉀血症/高鉀血症及其它的電解質異常)
Hypothermia/hyperthermia(低溫/體溫過高)
Hypovolemia(低血容量)
Hypoglycemia/hyperglycemia (低血糖/高血糖)
Tablets(藥物)
Tamponade(心包填塞)
Thrombosis-pulmonary(肺栓塞)
Thrombosis-coronary(冠狀血管栓塞)
Tension-pneumothorax, asthma(氣胸,哮喘)
病因學
心臟驟停為心臟疾病引起,80%病人由於心電功能異常,20%病人為機械收縮功能喪失,也可因循環衰竭或通氣障礙引起明顯的呼吸性酸中毒(心肺驟停)。不論心或肺何者先行衰竭,兩者通常密切相關。心電功能異常為心臟猝死的最常見機制,VF為來院前心臟猝死主要的心律(占70%)。
VF時,心室肌整體的協同收縮能力喪失,使有效心排量立即終止,導致循環停止。雖然急性心肌梗死可引起VF而心臟驟停,但54%倖存者在隨訪中無提示心肌梗死的心電圖和酶的變化,VF亦能由下列原因引起:慢性室性心律失常加重(原發性VF),低電壓觸電(110~220伏2~3秒),電解質紊亂(特別是K和Ca),淡水中近乎溺死引起的溶血,深低溫(<28℃),以及心室肌由於缺氧和血管活性藥物(如多巴胺,茶鹼,腎上腺素)致敏引起交感過度刺激。
 心臟驟停醫學研究資料
心臟驟停醫學研究資料持續性VT為心臟驟停相對少見的病因,但從復甦的效果和存活率的角度是最好的,所屬疾患包括冠狀動脈病,心肌病,低鉀血症和洋地黃中毒,尖端扭轉型VT(參見第205節)為有QT延長的一種獨特的VT,發生於使用Ⅰ類和Ⅲ類抗心律失常藥物,抗抑鬱藥或吩塞嗪類藥物的病人以及低血鉀或低血鎂的病人。
心搏停止為心電圖上無電活動,無臟器灌注,血壓和脈搏不能測出,其原因包括嚴重廣泛的心肌缺血,心室破裂,嚴重高血鉀(血清K+ >7mEq/L)或高血鎂使心肌細胞膜過度極化。
電機械分離指有心電除極而無機械收縮,其原發機制為心臟破裂,急性心包填塞,心臟整體缺血,急性心肌梗死,心腔內腫瘤或血栓阻塞以及慢性心力衰竭。
循環休克有許多原因,包括有效循環血容量降低(如由於大量失血,在嚴重燒傷,胰腺炎使第三空間液體大量喪失),周圍血管張力喪失使靜脈回流減少(如敗血症,過敏性休克,深低溫,中樞神經系統損傷,藥物或麻醉過量);或心室充盈或心室排出受阻(如心包填塞,肺動脈巨大栓塞,張力性氣胸),但舒張期動脈壓過低為導致冠脈血流不足,心肌電不穩定和心搏停止的常見原因。
臨床表現
心臟驟停或心原性猝死的臨床過程可分為4個時期:前驅期、發病期、心臟停搏和死亡期。心臟驟停的主要臨床表現為:①意識喪失或伴短陣抽搐;②心音、大動脈搏動消失,血壓測不出;③呼吸斷續或停止;④瞳孔散大;⑤皮膚蒼白或發紺。其中早而可靠的臨床表現為意識突然喪失伴大動脈搏動消失。最有助於確診的臨床表現是心音消失。
前驅期
許多病人在發生心臟驟停前有數天或數周,甚至數月的前驅症狀,諸如心絞痛、氣急或心悸的加重,易於疲勞,及其他非特異性的主訴。這些前驅症狀並非心原性猝死所特有,而常見於任何心臟病發作之前。有資料顯示50%的心原性猝死者在猝死前一月內曾求診過,但其主訴常不一定與心臟有關。在醫院外發生心臟驟停的存活者中,28%在心臟驟停前有心絞痛或氣急的加重。但前驅症狀僅提示有發生心血管病的危險,而不能識別那些屬發生心原性猝死的亞群。
發病期
亦即導致心臟驟停前的急性心血管改變時期,通常不超過1小時。典型表現包括:長時間的心絞痛或急性心肌梗塞的胸痛,急性呼吸困難,突然心悸,持續心動過速,或頭暈目眩等。若心臟驟停瞬間發生,事前無預兆警告,則95%為心原性,並有冠狀動脈病變。從心臟猝死者所獲得的連續心電圖記錄中可見在猝死前數小時或數分鐘內常有心電活動的改變,其中以心率增快和室性早搏的惡化升級為最常見。猝死於心室顫動者,常先有一陣持續的或非持續的室性心動過速。這些以心律失常發病的患者,在發病前大多清醒並在日常活動中,發病期(自發病到心臟驟停)短。心電圖異常大多為心室顫動。另有部分病人以循環衰竭發病,在心臟驟停前已處於不活動狀態,甚至已昏迷,其發病期長。在臨終心血管改變前常已有非心臟性疾病。心電圖異常以心室停搏較心室顫動多見。
心臟驟停期
意識完全喪失為該期的特徵。如不立即搶救,一般在數分鐘內進入死亡期。罕有自發逆轉者。
心臟驟停是臨床死亡的標誌,其症狀和體徵依次出現如下:①心音消失;②脈搏捫不到、血壓測不出;③意識突然喪失或伴有短陣抽搐。抽搐常為全身性,多發生於心臟停搏後10秒內,有時伴眼球偏斜;④呼吸斷續,呈嘆息樣,以後即停止。多發生在心臟停搏後20~30秒內;⑤昏迷,多發生於心臟停搏30秒後;⑥瞳孔散大,多在心臟停搏後30~60秒出現。但此期尚未到生物學死亡。如予及時恰當的搶救,有復甦的可能。其復甦成功率取決於:①復甦開始的遲早;②心臟驟停發生的場所;③心電活動失常的類型(心室顫動、室性心動過速、心電機械分離抑心室停頓);④在心臟驟停前病人的臨床情況。如心臟驟停發生在可立即進行心肺復甦的場所,則復甦成功率較高。在醫院或加強監護病房可立即進行搶救的條件下,復甦的成功率主要取決於病人在心臟驟停前的臨床情況:若為急性心臟情況或暫時性代謝紊亂,則預後較佳;若為慢性心臟病晚期或嚴重的非心臟情況(如腎功能衰竭、肺炎、敗血症、糖尿病或癌腫),則復甦的成功率並不比院外發生的心臟驟停的復甦成功率高。後者的成功率主要取決於心臟驟停時心電活動的類型,其中以室性心動過速的預後最好(成功率達67%),心室顫動其次(25%),心室停頓和電機械分離的預後很差。高齡也是一個重要的影響復甦成功的因素。
生物學死亡期
從心臟驟停向生物學死亡的演進,主要取決於心臟驟停心電活動的類型和心臟復甦的及時性。心室顫動或心室停搏,如在頭4~6分鐘內未予心肺復甦,則預後很差。如在頭8分鐘內未予心肺復甦,除非在低溫等特殊情況下,否則幾無存活。從統計資料來看,目擊者的立即施行心肺復甦術和儘早除顫,是避免生物學死亡的關鍵。心臟復甦後住院期死亡的最常見原因是中樞神經系統的損傷。缺氧性腦損傷和繼發於長期使用呼吸器的感染占死因的60%。低心排血量占死因的30%。而由於心律失常的復發致死者僅占10%。急性心肌梗塞時並發的心臟驟停,其預後取決於為原發性抑或繼發性:前者心臟驟停發生時血液動力學並無不穩定;而後者系繼發於不穩定的血液動力學狀態。因而,原發性心臟驟停如能立即予以復甦,成功率應可達100%;而繼發性心臟驟停的預後差,復甦成功率僅約30%左右。
診斷要點
1.神志喪失。
3.嘆息樣呼吸,如不能緊急恢復血液循環,很快就呼吸停止。
4.瞳孔散大,對光反射減弱以至消失。
5.心電圖表現:①心室顫動或撲動,約占91%;②心電—機械分離,有寬而畸形、低振幅的QRS,頻率20—30次/min,不產生心肌機械性收縮;③心室靜止,呈無電波的一條直線,或僅見心房波。心室顫動超過4分鐘仍未復律,幾乎均轉為心室靜止。
治療
初期與二期復甦
 人工呼吸處理心臟驟停
人工呼吸處理心臟驟停1.恢復有效血循環
(1)先拳擊前胸2—3次,如無心跳立即胸外心臟按壓。要點是:病人仰臥,背置地面或墊硬板,術者雙掌重疊,雙肘直,用肩部力量以掌根垂直按壓病人胸骨中、下1/3交界處,使胸骨下段下陷4cm左右,頻率70-80次/min。
(2)心電監測,若是心室顫動,即行直流電非同步除顫(方法見第二十六節)。
(3)腎上腺素(adrenaline):首先靜注,如來不及建立靜脈通道則可心內注射或氣管注入。近年主張用大劑量,可先用lmg,如無效可每3分鐘重複並遞增至一次3mg~5mg。有人研究:過大劑量(每次0.2rog/ks)可導致血壓回升過高,心動過速,心肌氧耗增加,復甦後病死率增加,故提出以每次0.05-0.1mg/kg為宜。
(4)如一時難以電除顫,或電除顫一次不復律,可選用利多卡因(1idocaine)75-100rug、或溴苄胺(bretylium)250mg、或普魯卡因胺(procainamide)100—200mg靜注,藥物除顫與電除顫同時交替使用,能提高復甦成功率。
(5)如心電監測是心室靜止,可加用異丙腎上腺素(isoprenaline)0.5—lmg靜注,3分鐘後可重複。
(6)如心室靜止用藥無效,儘快行胸外心臟起搏,或經靜脈心內臨時起搏。
(7)l-2_k復甦20分鐘仍無效,應開胸心臟按壓,並繼續用藥,直到無望。
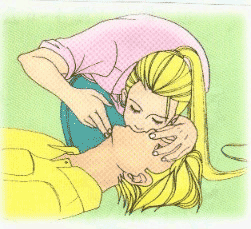
2.呼吸停止時立即疏通氣道及人工呼吸
(1)將病人頭後仰,抬高下頦,清除口腔異物。
(2)緊接口對口人工呼吸,吹氣時要捏住病人鼻孔,如病人牙關緊閉,可口對鼻吹氣,使病人胸部隆起為有效,每分鐘吹氣12-16次,人工呼吸要與胸外心臟按壓以1:5或2:10交替施行。
(3)吸氧。
(4)15分鐘仍不恢復自動呼吸,應儘快氣管插管使用機械通氣,而不提倡用呼吸興奮劑,
以免增加大腦氧耗或引起抽搐驚厥。
3.糾正酸中毒:過去常規早期大量使用碳酸氫鈉(sodiumbicarbonate),而現代主張使用原則是:寧遲勿早,寧少勿多,寧欠勿過。因為心臟驟停時酸中毒的主要原因是低灌注和C02蓄積,大量靜注碳酸氫鈉反可使組織C02增加,血液過鹼,使Hb氧合曲線左移,氧釋放受到抑制,加重組織缺氧,抑制心肌和腦細胞功能,引起高鈉、高滲狀態,降低復甦成功率。所以當建立穩定血液循環及有效通氣之前,最好不用;如果10—凹分鐘仍不復甦,而且血氣pH<7.20時,可小量用5%碳酸氫鈉100ml緩慢靜注,15分鐘後可重複半量,維持pH≥7.25即可,不必過度。
如果心臟驟停患者發生在院外現場,應先就地進行徒手復甦操作,並儘快設法邊急救邊護送至附近醫療單位作二期復甦。
復甦後期處理
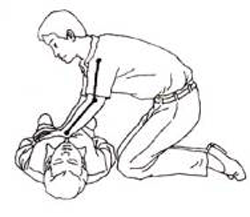 心臟驟停急救
心臟驟停急救1.維持血液循環:心臟復甦後常有低血壓或休克,應適當補容並用血管活性藥,維護血壓在正常水平(見第二節治療)。
2.維持有效通氣功能:繼續吸氧;如自主呼吸尚未恢復,可繼續用人工呼吸機;如自主呼吸恢復但不健全穩定,可酌用呼吸興奮劑,如尼可剎米(nikethamidum)、山梗萊鹼(10beline)或回蘇靈(dimeflinum)肌注或靜滴;還要積極防治呼吸系統感染。
3.心電監護,發現心律失常酌情處理。
4.積極進行腦復甦:如心肺復甦時間較長,大腦功能會有不同程度損害,表現為意識障礙,遺留智力與活動能力障礙,甚至形成植物人,因此腦復甦是後期的重點。
(1)如意識障礙伴發熱,應頭部冰帽降溫;如血壓穩定還可人工冬眠,常用氯丙嗪和異丙嗪各25mg,靜滴或肌注。
(2)防治腦水腫:酌用脫水劑、腎上腺糖皮質激素或白蛋白等。
(3)改善腦細胞代謝藥:如ATP、輔酶A、腦活素、胞二磷膽鹼(citicoline)等。
(4)氧自由基清除劑。
(5)高壓氧艙治療。
5.保護腎功能:密切觀察尿量及血肌酐,防治急性腎功能衰竭。
急救措施
 心臟驟停急救模擬培訓
心臟驟停急救模擬培訓心臟驟停的搶救必須爭分奪秒,千萬不要坐等救護車到來再送醫院救治。要當機立斷採取以下急救措施進行心肺復甦。
1、叩擊心前區:一手託病人頸後向上托,另 一手按住病人前額向後稍推,使下頜上翹,頭部後仰,有利於通氣。用拳頭底部多肉部分,在胸骨中段上方,離胸壁20~30 厘米處,突然、迅速地捶擊一次。若無反應,當即做胸外心臟按壓。讓病人背墊一塊硬板,同時做口對口人工呼吸。觀察病人的瞳孔,若瞳孔縮小(是最靈敏、最有意義的生命徵象),顏面、口唇轉紅潤,說明搶救有效。
2、針刺人中穴或手心的勞宮穴、足心湧泉穴,起到搶救作用。
3、迅速掏出咽部嘔吐物,以免堵塞呼吸道或倒流入肺,引起窒 息和吸入性肺炎。
4、頭敷冰袋降溫。
5、急送醫院救治。因為,牛奶中的鈣、磷、鐵容易和藥中的有機物發生化學反應,形成難溶、穩定的化合物,使牛奶和藥物的有效在分受到破壞。如補血藥當歸,含有2份鐵離子,是補血有效成分,但如與牛奶同服,鐵離子將失去活性,其補血作用也隨之減弱。藥中的生物鹼也因易與牛奶中的氨其酸反應失去療效,有的甚至產生刺激或過敏反應。
空氣污染導致發病風險更高
2013年1月,據媒體報導,萊斯大學通過研究2004到2011年間休斯頓市11677例心臟驟停病例記錄發現,在污染高峰時期,休斯頓居民心臟病發作的風險增加了4.6%。尤其當污染物中包含臭氧和顆粒物時,發病風險更高。 萊斯大學通過研究發現,每天吸入6微克的顆粒物,患心臟疾病的風險就會增加4.6%,尤其是對於那些患有先天心臟疾病的人。空氣中臭氧濃度的增加同樣也會增加罹患心臟疾病的風險,臭氧濃度增加千萬分之一,患病風險就會提高4.4%,尤其是對於男性更加明顯。
