簡介
 心源性猝死
心源性猝死心源性猝死(suddencardiacdeath,SCD)系指由於心臟原因所致的突然死亡,即所有生物學功能的不可逆性停止。它屬自然死亡,可發生於原來有或無已知心臟病的病人中。常以突然意識喪失為表現。死亡出乎意料,在急性症狀出現後1小時內發生,但某些心臟驟停後存活者的死亡可超過此時限。
心源性猝死是突然自然死亡的最常見原因,其發生有年齡特點。在出生後的頭6個月,由於嬰兒猝死綜合徵,突然死亡發生率構成第一峰。其後發生率驟降,直至45至75歲達第二峰。
心源性猝死約占心血管死亡率30%~40%,美國每年發生心源性猝死約30~40萬人。21世紀初,中國心源性猝死的發生率也呈上升趨勢,尤其是在中老年心血管病人中更為明顯。其絕對數估計在150~200萬人/年之間。流行病學分析,年齡的增加是心原性猝死的危險因素:在中老年中心原性猝死占所有突然自然死亡的80%~90%以上。男性較女性發生率高(約4∶1)。在45至64歲間,男女發生率的差異更大幾乎達7∶1。但在65歲之後,這一發生率在性別上的差異明顯減少(約2∶1)。總之,心源性猝死在性別上的差別及隨年齡的變化與冠心病的發病情況很相似。
病因
根據大量病理資料,心源性猝死者常見有基礎的心臟結構異常。臨床和生理研究分析也揭示了一些暫時性功能性因素,使原有穩定的基礎心臟結構異常並發不穩定的心臟情況。在世界範圍,特別是西方國家,冠狀動脈粥樣硬化性心臟病是導致心源性猝死最常見的心臟結構異常。在美國所有心源性猝死中,冠狀動脈粥樣硬化及其並發征所致者高達80%以上。心肌病(肥厚型、擴張型)占10%~15%。其餘5%~10%的心源性猝死可由各種病因釀成。
冠狀動脈異常
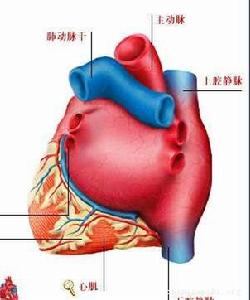 心源性猝死
心源性猝死1、先天性冠狀動脈畸形:如左冠狀動脈源於肺動脈者,如不進行外科手術糾正,嬰兒發生猝死的危險性很高。其他先天性畸形,如左冠狀動脈起源於主動脈的蝶竇,也具有心源性猝死的危險。此外,冠狀動脈先天性狹窄、發育不良等雖較為少見,也具有較高的猝死危險。
2、冠狀動脈栓塞:最常見於主動脈瓣以及二尖瓣病變產生血栓,栓子也可以來自於外科手術操作或心導管操作。發生冠狀動脈栓塞主要症狀和臨床表現是心肌缺血或心肌梗死。發生猝死的原因大多為栓塞導致急性心肌缺血而引起的心肌電生理異常。
3、冠狀動脈硬化:冠狀動脈粥樣硬化者,動脈管壁增厚、變硬,失去彈性、管腔狹小,若管徑狹窄達75%以上,則可發生心絞痛、心肌梗塞、心律失常,甚至猝死。
4、冠狀動脈機械損傷或梗阻。冠狀動脈的機械損傷及梗塞也是引起猝死的原因之一,馬凡氏綜合徵出現冠狀動肪夾層(可伴有或不伴有動脈夾層)具有較高的猝死危險。其他較少見的原因,包括主動脈瓣粘液瘤脫垂,撕裂或穿孔阻塞冠狀動脈開口均町導致猝死。
5、冠狀動脈痙攣可引起嚴重的心律失常及猝死:冠狀動脈痙攣可發生於粥樣硬化或正常冠狀動脈。與冠狀動脈痙攣或狹窄病變有關的無痛性心肌梗死,可能是一部分不能解釋的猝死的原因。不同類型的是無痛性心肌缺血(例如完全無症狀的、心肌梗死後的,以及無痛的及心絞痛混合型的)具有不同的臨床預後及表現。
心室肥厚
左心室肥厚是一個獨立的心源性猝死危險因素,其他合併的猝死原因有心律失常等。導致心室肥厚的病因包括;高血壓、心臟病(伴有或不伴有動脈粥樣硬化)、瓣膜心臟病、梗阻性或非梗阻性肥厚性心肌病、原發肺動脈高壓伴右心室肥厚等,上述原因均有導致心源性猝死的危險,特別是嚴重肥厚易於產生心律失常而致死。
肥厚性梗阻型心肌病
早期的臨床及血流動力學研究已經證實,肥厚性梗阻型心肌病有發生心源性猝死的危險性,致命性的心律失常是主要猝死原因。動態心電圖檢查:大多出現室性早搏或短陣室性心動過速,或在心電生理檢查中誘發出致命性心律失常。在35歲以下運動員中,肥厚性心肌病是猝死的最主要原因,而35歲以上的運動員,缺血性心臟病是最常見猝死的原因。
擴張型心肌病
對於充血性心力衰竭的治療進展改善了該類患者的長期預後,可是部分血流動力學穩定的心衰患者猝死並未減少。研究資料表明,多達40%的心衰患者死亡是突然發生的,猝死發生的危險性隨著左心功能惡化而增加。心律失常機制(VT/VF及心動過緩、心臟停搏)與猝死相關。對於心肌病患者,心功能較好者(1級或Ⅱ級)總死亡率較心功能差者(Ⅲ級或Ⅳ級)低。可是,猝死在心功能較好者發生率更高。心肌梗死後,室性心律失常與射血分數降低都是導致猝死的危險因素。
急性心力衰竭
任何原因引起的急性心功能衰竭,如果沒有及時的干預治療,均可導致循環衰竭本身以及繼發的心律失常。急性心功能衰竭通常由急性大面積心肌梗死、急性心肌L炎、瓣膜性心臟病,以及機械原因如肺動脈大塊栓塞等因素所造成。
致心律失常性右室發育不良
室性心律失常在致心律失常性右室發育不良患者具有較高的發生率,特別是反覆發生的室性心動過速,雖然室性心動過速的症狀在許多年前已經認識,但對其發生猝死的危險性並沒有充分認識。孤立性右心室心肌病與致心律失常性右室發育不良具有相似的組織病理特點,也許二者是同一疾病的不同類型,右心室心肌病具有發生猝死的高危險性。
瓣膜心臟病
在對主動脈瓣膜置換術後患者的隨訪中發現,室性心律失常發生率很高,特別是在主動脈瓣狹窄,或多瓣外科手術後,猝死發生與室性心律失常以及血栓形成或栓塞有關。其他瓣膜狹窄猝死發生率很低,瓣膜關閉不全,特別是慢性主動脈瓣關閉不全或急性二尖瓣關閉不全,可以引起猝死,但危險性遠遠低於主動脈瓣狹窄。
病理
各種心臟結構異常加之某些功能性改變,可影響心肌的穩定性,誘發致命性心律失常:致死性快速性心律失常,嚴重心動過緩或心室停搏。
致死性快速性心律失常
 心源性猝死
心源性猝死慢性冠心病常有區域性心肌血供不足,從而有局部心肌的代謝或電解質狀態的改變。應激時心肌氧需增加而病變的冠脈不能相應增加血供可導致心律失常或猝死。血管活性的改變(冠脈痙攣或冠脈側支循環的改變)可使心肌面臨暫時缺血和再灌注的雙重危害。冠脈痙攣的機制尚未闡明,但局部內皮細胞病損是一易患因素。自主神經系統的活性(a-腎上腺素能受體,副交感活性)也起一定作用。晚近研究很重視體液因素,認為慢性冠脈病變內皮細胞的損害和斑塊破裂而導致的血小板激活與聚集,不僅可導致血栓,而且可產生一系列生化改變,影響血管運動調節導致心室顫動的發生。
急性心肌缺血可立即導致心肌的電生理、機械功能和生化代謝異常。實驗性冠脈結紮後的頭30分鐘常發生室性心律失常,其中頭10分鐘系由於缺血性損傷所致,後20分鐘可能系由於缺血區的再灌注或由於心內膜下心肌與心外膜下心肌損傷的差別及其演化。在心肌細胞水平,急性缺血導致細胞膜完整性的喪失,從而K+外流和Ca++內流、酸中毒、靜止跨膜電位降低、和自主性增高。在再灌注時又產生一系列的改變。其中鈣離子的持續內流起重要的作用,它可導致電不穩定性,刺激a和(或)β受體,誘發後除極和心律失常。此外,在再灌注時超氧自由基的形成,血管緊張素轉化酶的活性改變以及在缺血或再灌注時心內外膜下心肌的激動時間和不應期的差異也可能是引起致死性快速性心律失常的機制。
值得注意的另一重要的因素是在發生急性缺血時的心肌的狀態,下列情況的心肌對急性缺血所致的電不穩定性特別易感:
①以往有過損傷而癒合的心肌;
②慢性心肌肥厚;
③低血鉀。易感的心肌加之急性缺血的觸發,可導致心電異常:通常先發生室性早搏,進而多發性不協調的折返,導致心室顫動。然而心室顫動並不都是折返性的,傳導系統的缺血損傷可導致自律性增快,進而可導致傳導不協調而發生心室顫動。
緩慢性心律失常和心室停搏
此型心源性猝死的機制主要是由於在竇房結和/或房室結無正常功能時,下級自律性組織不能代之起搏。常見於嚴重的心臟疾病,心內膜下浦頃野纖維瀰漫性病變,缺氧、酸中毒、休克、腎功能衰竭、外傷和低溫等全身情況,可導致細胞外K 濃度的增高,使浦頃野細胞部分除極,4相自動除極的坡度降低(自律性受抑),最終導致自律性喪失。此型心律失常系由於自主細胞的整體受抑,有別於急性缺血時的區域性病損。自主細胞功能受抑時對超速抑制特別敏感,因而在短陣心動過速後即發生長時間的心室停頓。後者導致局部高鉀和酸中毒,使自主性進一步受抑,最終可惡化發生心室顫動或持久的心室停搏。
電-機械分離
即心臟有持續的電節律性活動,但無有效的機械功能。常繼發於心臟靜脈回流的突然中斷,如大面積肺栓塞,人工瓣急性功能不全,大失血和心包填塞。也可為原發性,即無明顯的機械原因而發生電-機械的不耦聯。常為嚴重心臟病的終末表現,但也可見於急性心肌缺血或長時期心臟驟停的電擊治療後。雖其發生機制尚未完全明了,但推測與心肌的瀰漫性缺血或病變有關;心肌細胞內Ca++的代謝異常,細胞內酸中毒和ATP的耗竭可能使電-機械不能耦聯。
不論上述何種機制所致的心臟驟停,都標誌著臨床死亡。但從生物學觀點來看,此時機體並未真正死亡。因為機體組織的代謝尚未完全停止,人體生命的基本單位--細胞仍維持著微弱的生命活動。如予以及時、適當的搶救,尚有可能存活,尤其是突然意外發生的猝死。
在心搏和(或)呼吸停止後,組織血流中斷而無灌注,隨即產生酸鹼平衡和電解質失調,尤其是細胞內酸中毒和細胞外鉀濃度增高。晚近研究還發現缺氧時,氧自由基產生增多,其與生物膜的多價不飽和脂肪酸具有高度親合力而相結合,造成細胞膜功能障礙,影響膜的通透性和多種酶的活性,鈣內流增加使細胞內鈣離子增多,最終導致細胞死亡。此時可逆性的變化發展到不可逆的結局,進入生物學死亡。
但人體各系統組織對缺氧的耐受性不一。最敏感的是中樞神經系統,尤其是腦組織,其次是心肌,再次是肝和腎,而骨骼肌、骨和軟骨、結締組織對缺氧的耐受性則較高。
當腦組織缺氧時,由於腦血管內皮細胞水腫致使腦血流機械性受阻、導致腦血管阻力增加和顱內壓的輕度增高,使腦灌注進一步減少。腦組織的重量雖僅占體重的2%,但其代謝率高,氧和能量的消耗大。其所需的血液供應約相當於心排血量的15%,其耗氧量約占全身的20%。然而,腦組織中氧和能量的儲備卻很少,對缺氧和酸中毒的易損性很大。循環停止後,腦組織所儲備的三磷酸腺苷和糖原在數分鐘內即耗盡。如體溫正常,在心臟驟停後8~10分鐘內,即可導致腦細胞的不可逆性損傷,受累部位依次為腦幹、基底神經節、丘腦和皮質。
心臟在缺氧和酸中毒的情況下,心肌收縮力受到嚴重抑制,心肌處於弛緩狀態,周圍血管張力也減低,兩者對兒茶酚胺的反應性大為減弱。此外,由於室顫閾值的降低,室顫常呈頑固性,最終心肌細胞停止收縮。
肝臟和腎臟對缺氧也較敏感。前者首先發生小葉中心壞死,後者則產生腎小管壞死而致急性腎功能衰竭。當動脈氧含量<9Vol%時,肝細胞不能存活。
上述重要臟器在缺氧和酸中毒時發生的病理生理過程,尤其是心腦的病變,又可進一步加重缺氧和酸中毒,從而形成惡性循環。血液循環停止時間越長、復甦成功率越低,併發症越多。如循環停止後搶救不及時,腦組織的缺氧性損傷往往變為不可逆性,為心臟驟停的主要致死原因;即使心跳呼吸暫時復甦成功,終可因腦死亡而致命;偶爾生命得以挽回,仍可因後遺永久性腦損傷而造成殘疾。故心臟驟停的搶救必須分秒必爭。
臨床分期
心源性猝死的臨床過程可分為4個時期:前驅期、發病期、心臟停搏和死亡期。
前驅期
許多病人在發生心臟驟停前有數天或數周,甚至數月的前驅症狀,諸如心絞痛、氣急或心悸的加重,易於疲勞,及其他非特異性的主訴。這些前驅症狀並非心原性猝死所特有,而常見於任何心臟病發作之前。有資料顯示50%的心原性猝死者在猝死前一月內曾求診過,但其主訴常不一定與心臟有關。在醫院外發生心臟驟停的存活者中,28%在心臟驟停前有心絞痛或氣急的加重。但前驅症狀僅提示有發生心血管病的危險,而不能識別那些屬發生心原性猝死的亞群。
發病期
亦即導致心臟驟停前的急性心血管改變時期,通常不超過1小時。典型表現包括:長時間的心絞痛或急性心肌梗塞的胸痛,急性呼吸困難,突然心悸,持續心動過速,或頭暈目眩等。若心臟驟停瞬間發生,事前無預兆警告,則95%為心原性,並有冠狀動脈病變。從心臟猝死者所獲得的連續心電圖記錄中可見在猝死前數小時或數分鐘內常有心電活動的改變,其中以心率增快和室性早搏的惡化升級為最常見。猝死於心室顫動者,常先有一陣持續的或非持續的室性心動過速。這些以心律失常發病的患者,在發病前大多清醒並在日常活動中,發病期(自發病到心臟驟停)短。心電圖異常大多為心室顫動。另有部分病人以循環衰竭發病,在心臟驟停前已處於不活動狀態,甚至已昏迷,其發病期長。在臨終心血管改變前常已有非心臟性疾病。心電圖異常以心室停搏較心室顫動多見。
心臟驟停期
 心源性猝死
心源性猝死意識完全喪失為該期的特徵。如不立即搶救,一般在數分鐘內進入死亡期。罕有自發逆轉者。
心臟驟停是臨床死亡的標誌,其症狀和體徵依次出現如下:
①心音消失;
③意識突然喪失或伴有短陣抽搐。抽搐常為全身性,多發生於心臟停搏後10秒內,有時伴眼球偏斜;
④呼吸斷續,呈嘆息樣,以後即停止。多發生在心臟停搏後20~30秒內;
⑤昏迷,多發生於心臟停搏30秒後;
⑥瞳孔散大,多在心臟停搏後30~60秒出現。
此期尚未到生物學死亡。如予及時恰當的搶救,有復甦的可能。其復甦成功率取決於:
①復甦開始的遲早;
②心臟驟停發生的場所;
③心電活動失常的類型(心室顫動、室性心動過速、心電機械分離抑心室停頓);
④在心臟驟停前病人的臨床情況。
如心臟驟停發生在可立即進行心肺復甦的場所,則復甦成功率較高。在醫院或加強監護病房可立即進行搶救的條件下,復甦的成功率主要取決於病人在心臟驟停前的臨床情況:若為急性心臟情況或暫時性代謝紊亂,則預後較佳;若為慢性心臟病晚期或嚴重的非心臟情況(如腎功能衰竭、肺炎、敗血症、糖尿病或癌腫),則復甦的成功率並不比院外發生的心臟驟停的復甦成功率高。後者的成功率主要取決於心臟驟停時心電活動的類型,其中以室性心動過速的預後最好(成功率達67%),心室顫動其次(25%),心室停頓和電機械分離的預後很差。高齡也是一個重要的影響復甦成功的因素。
生物學死亡期
從心臟驟停向生物學死亡的演進,主要取決於心臟驟停心電活動的類型和心臟復甦的及時性。心室顫動或心室停搏,如在頭4~6分鐘內未予心肺復甦,則預後很差。如在頭8分鐘內未予心肺復甦,除非在低溫等特殊情況下,否則幾無存活。從統計資料來看,目擊者的立即施行心肺復甦術和儘早除顫,是避免生物學死亡的關鍵。
心臟復甦後住院期死亡的最常見原因是中樞神經系統的損傷。缺氧性腦損傷和繼發於長期使用呼吸器的感染占死因的60%。低心排血量占死因的30%。而由於心律失常的復發致死者僅占10%。急性心肌梗塞時並發的心臟驟停,其預後取決於為原發性抑或繼發性:前者心臟驟停發生時血液動力學並無不穩定;而後者系繼發於不穩定的血液動力學狀態。因而,原發性心臟驟停如能立即予以復甦,成功率應可達100%;而繼發性心臟驟停的預後差,復甦成功率僅約30%左右。
從心原性猝死的屍體解剖資料來看,冠心病是最常見的基礎心臟結構異常。約80%以上猝死病人的冠狀動脈有病損,廣泛的慢性冠狀動脈粥樣硬化常見。約75%的猝死病人具有兩支或以上的冠脈狹窄≥75%。在慢性冠脈病損的基礎上常有粥樣斑塊的破裂、血小板聚集和急性血栓形成。但在心臟性猝死者中由於新近的冠脈栓塞而導致50%以上管腔狹窄的僅44%,提示猝死的發生可能是由於多種因素的相互作用的結果,包括原有病損的破裂,局部血栓的形成,自發性溶栓,急性冠脈痙攣等等。病理研究還顯示左室肥厚在有過心肌梗塞的患者中比例很高,而70%~75%的男性猝死者都有心肌梗塞往史。臨床、流行病及實驗研究提示左室肥厚本身易發生心臟驟停,如有以往心肌梗塞史,則危險性更大。
臨床表現
猝死發生前可無任何先兆,部分病人在猝死前有精神刺激和/或情緒波動,有些出現心前區悶痛,並可伴有呼吸困難、心悸、極度疲乏感,或表現為急性心肌梗死伴有室性早搏。
1、猝死發生時臨床表現
心臟停跳>10秒,出現暈厥;
心臟停跳>15秒,出現昏迷和抽搐;
心臟停跳>45秒,出現瞳孔散大,對光反射消失;
心臟停跳>1~2分鐘,瞳孔固定,心音消失,血壓側不到,脈搏不能觸及,皮膚出現發紺。
2、死前有些病人可發出異常鼾聲,但有些可在睡眠中安靜死去。如及時進行心電圖檢查,可出現以下三種表現:
①室顫(或撲動)波型。
②心室停搏,心電圖直線或僅有心房波。
③心電機械分離,心電圖呈緩慢畸形的QRS波,但不產生有效的心肌機械性收縮。
檢查項目
心電圖
急性期多部位廣泛ST段抬高或壓低伴有T波交替、延長、QRS延長、QTc間期延長者,心肌梗死後心率變異性明顯降低,或心肌梗死後持續QRS波群低電壓,心肌梗死存活者伴有心室晚電位陽性,心梗後左心功能不全者,有寬大畸形的低振幅室性早搏或頻發多源性室性早搏。
心臟超聲或心肌核素檢查
有心臟增大、心肌節段性收縮異常或反向運動(室壁瘤形成),左室功能減低者(EF≤30%)。
冠狀動脈造影
廣泛嚴重冠狀動脈狹窄、鈣化的冠心病,如冠狀動脈左主幹或左主幹等同病變、或多支病變,尤其伴有心、腦、腎功能不全者。
預測指標
傳統指標
對心源性猝死預測傳統的指標是以下幾個方面:
1、按室性早搏的Lows分級,高級別室性早搏,特別是動態心電圖顯示RonT或RonP現象,或存在複合異位心律的病人,極易發生猝死。
2、動態心電圖;
3、運動試驗誘發;
4、信號平均心電圖(心室晚電位);
5、心率變異性;
6、臨床電生理檢查。
採取這些方法尚有許多惡性室性心律失常不能被預測。
新指標
21世紀初,在無創心電圖領域,發展了一些新的預測方法和指標,這些指標對預測惡性室性心律失常有特殊意義,另一方面對這些心電圖指標發生機理的研究,又推動了心律失常發病機理和治療措施研究的進展。新的預測指標有:
1、心室復極異常引起的心電圖改變:包括QT間期、長QT綜合症、短QT綜合症、QT離散度(QTd)、T波電交替和T波切跡、Brugada綜合徵和異常J波等。
2、竇性心律震盪現象。
3、急性心肌梗死猝死預警指標。
4、擴張型心肌病並嚴重心力衰竭或心律失常。
5、肥厚型心肌病(Arg403Gln突變型)。
6、預激綜合徵合併快速型心房纖顫。
救治
對心臟驟停或心原性猝死者的處理主要是立即進行心肺復甦(cardiopulmonaryresuscitationCPR)。在20世紀50年代末期心肺復甦術及體外除顫術的發展,使心臟驟停者有可能得救而存活。20世紀後半葉,隨著經驗的積累及新技術的套用,心肺復甦術逐步完善。在1992年美國心臟病學會再次修訂了心肺復甦的指南,並對所有用於心肺復甦的治療措施進行"評級",對進一步積極有效地搶救心原性猝死者具有重要意義。
統一的心肺復甦術系按下列順序,分秒必爭地進行:
識別心肺驟停
 心源性猝死
心源性猝死心臟驟停的診斷常不成問題。但需迅速判斷。出現較早而可靠的臨床徵象是意識的突然喪失伴以大動脈(如頸動脈和股動脈)搏動消失,有這兩個徵象的存在,心臟驟停的診斷即可成立。一般主張僅以一手在拍喊病人以斷定意識是否存在,同時捫診其頸動脈了解有無搏動,若兩者均消失,即可肯定心臟驟停的診斷而應立即施行心臟復甦處理。
在成人中以心音消失診斷心臟驟停並不可靠,血壓測不出也未必都是心臟驟停,因此對懷疑心臟驟停的病人反覆聽診或測血壓,反而會浪費寶貴的時間而延誤復甦的進行,影響復甦後的存活率。瞳孔變化的可靠性也較小:瞳孔縮小不能除外心臟驟停,尤其是在套用過鴉片製劑或老年病人中;而瞳孔顯著擴大不一定發生在心臟驟停時,當心排血量顯著降低、嚴重缺氧、套用某些藥物包括神經節阻滯劑、以及深度麻醉時,瞳孔也可擴大。
告急
即在不延緩施行基礎心肺復甦術的同時,設法(呼喊或通過他人或套用現代通訊設備)通知急症救護系統。因僅作基礎心肺復甦術而不進一步予高級復甦術,其效果是很有限的。
基礎心肺復甦
即基礎生命活動的支持(basiclifesupport,BLS),旨在迅速建立有效的人工循環,給腦組織及其他重要臟器以氧合血液而使其得到保護。其主要措施包括暢通氣道、人工呼吸和人工胸外擠壓,被簡稱為ABC(airway,breathing,circulation)三步曲。
1、暢通氣道
在意識喪失的病人舌常後移而堵塞氣道,因此心肺復甦的第一步必須先設法暢通氣道。
2、人工呼吸
如病人自主呼吸已停止,則應迅速作人工呼吸,以口對口呼吸的效果最好。
3、人工胸外擠壓
是建立人工循環的主要方法,即人工地有節律地擠壓病人胸骨的下半部。
高級復甦
旨在進一步支持基本生命活動,恢復病人的自動心搏和呼吸。包括進一步維持有效的通氣和換氣,轉復心律達血流動力學的穩定,以及恢復臟器的灌注。
具體措施包括:
1、氣管插管。
2、除顫復律和(或)起搏。
3、建立靜脈通路。
4、在心臟復甦中的藥物使用。在1992年美國第五屆全國心臟復甦和心臟急診會議上分別進行評定分級:I級肯定有指征,治療有效,並較安全;Ⅱ級可使用,但效果不肯定,尚有爭論,其中Ⅱa類有效證據較多,Ⅱb類可能有助,尚不肯定,但無害;Ⅲ級無套用指征,可能有害。
心臟復甦後的處理
心臟復甦成功後,需繼續維持有效的循環和呼吸,防治腦缺氧和腦水腫,維持水和電解質平衡,防治急性腎功能衰竭及繼發感染。
其他處理主要取決於發生心臟驟停的臨床情況。急性心肌梗塞所發生的原發性心室顫動一般對基礎心臟復甦的措施反應良好,易被有效地控制。一般在復甦後予利多卡因靜脈滴注維持24至72小時(2~4mg/min)。在住院情況下,常不需氣管插管及輔助呼吸。通常在除顫復律後,血流動力學的穩定可立即恢復。
急性心肌梗塞時,如由於血流動力異常而導致繼發性心室顫動,心臟復甦的效果通常較差。即使心臟復甦成功,心室顫動的復發率也很高,臨床上多以血流動力的不穩定為主要表現。其最後結局更多地取決於如何穩定血流動力,而不是如何控制心電生理的異常。
心室停搏、心動過緩及電-機械分離通常系由於嚴重的血流動力不穩定所繼發,對心臟復甦措施的反應較差。
院外心臟驟停復甦
存活後的長期處理
根據70年代以來的統計資料,發生於醫院外的心臟停搏患者在復甦成活後,心臟驟停的復發在第1年內高達30%,在2年內高達45%。總死亡率在2年內高達60%。因此,主張對於院外心臟驟停復蘇存活者,在血流動力達到穩定後,如無不可逆性中樞神經系統的損傷,應予深入的診斷性和治療性測試,以指導存活後的長期處理。根據與過去資料的比較,給予積極的干預可顯著改善這類病人的預後。
若院外心臟驟停系由於透壁性急性心肌梗塞所致,其處理應按照急性心肌梗塞的常規進行。對所有由於其他原因所致的心臟驟停復甦成活者,應作進一步檢查以明確導致心臟驟停的病因、功能受損的情況以及電生理的穩定性,而作進一步的處理。
預防措施
一、增強定期查體及治病意識,及時發現及治療各種心臟病。
二、養成良好生活習慣,不吸菸、不酗酒、勞逸結合、健康飲食,進行規律的有氧運動。
三、多吃水果和纖維素含量高的食物,保持大便通暢,不便秘不拉肚。
四、經常測量血壓,積極治療高血壓、高血脂、高血糖。
五、控制體重等。

