疾病概述
 左束支傳導阻滯
左束支傳導阻滯疾病病因
 左束支傳導阻滯
左束支傳導阻滯發病機制
 左束支傳導阻滯
左束支傳導阻滯臨床症狀
左束支阻滯通常無明顯的血流動力學異常,所以一般無明顯症狀與體徵,其所出現的症狀及體徵多為原發疾病所致。
診斷檢查
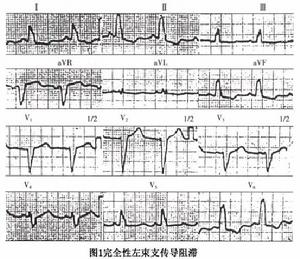 圖1
圖11、完全性左束支傳導阻滯其診斷依據:
①QRS波時間延長(≥0、12s);
②V5、V6導聯無q波,呈寬大、頂端粗鈍的R波;
③V1導聯呈寬大而深的rS或QS波;
④室壁激動時間≥0、06s;
⑤V5、V6導聯ST段壓低。T波倒置,V1導聯ST段抬高,T波直立。
2、不完全性左束支傳導阻滯QRS時間<0、12s,其餘同完全性左束支傳導阻滯。
實驗室檢查:可有原發疾病的相應實驗室檢查改變。
1、心電圖檢查
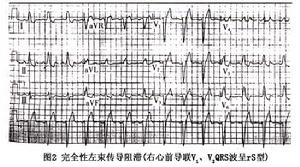 圖2
圖2①完全性左束支傳導阻滯的典型心電圖特點:
A、QRS波圖形改變:a、左側導聯(V5、V6、Ⅰ、aVL導聯)出現寬大、頂端粗鈍、有切跡的R波。除aVL導聯外均無q波。b、右胸V1、V2導聯呈rs型(非常小的r波後繼一深而寬的S波)。V1、V2導聯偶呈QS型,V3導聯罕見QS型。胸前導聯順時針轉位。c、Ⅲ、aVF、aVR導聯QRS波多呈QS型。
B、QRS波時限≥0、12s(多為0、14s左右)。
C、V5、V6導聯室壁激動時間(R峰時間)≥0、06s(大多>0、08s),V1、V2導聯室壁激動時間正常。
D、ST-T改變:ST-T方向與QRS主波方向相反,V1導聯ST段略抬高,T波直立;V5、V6導聯ST段壓低,T波倒置;Ⅰ、aVL導聯ST段壓低,T波倒置;Ⅲ、avF、avR導聯ST段往往有不同程度升高,T波直立(圖1)。
②對完全性左束支傳導阻滯典型心電圖的詳細描述:
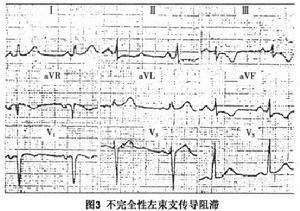 圖3
圖3B、左心前區導聯的平頂R波:典型時V5、V6導聯無q波,呈明顯切跡的R波,這隻占68%左右。約30%左束支阻滯者出現Rs、rS、RSR'等圖形,而Ⅰ、avL導聯可出現典型的R波,可能是由於心臟沿長軸順鐘向轉位,使左心室面向左後方轉位所致;也可能與V5導聯的探查電極安放不準確有關。因此可做12導聯心電圖,因為有時在V6導聯或V4、V2導聯才能顯示出本來面目,有時V5導聯未出現而V6導聯出現典型的R圖形。
C、右心前區導聯的r波:呈QS型者占33、3%,呈rS型者占66、6%(圖2),遠較前者多見。完全性左束支阻滯時V1、V2導聯呈QS型的原因是:完全性左束支阻滯時,中隔支自左後向右前的向量消失,加之室中隔自右向左的異常向量與右心室壁自左後向右前向量相互抵消所致。
D、Ⅱ、Ⅲ、avF導聯呈QS型:經屍檢證實,無下壁梗死的完全性左束支阻滯者下壁導聯可呈QS型。間歇性完全性左束支阻滯時Q波出現,傳導正常時下壁導聯Q波消失。
E、ST-T改變是因為除極過程異常所引起的繼發性復極過程的改變。然而多數完全性左束支阻滯患者,其心肌往往有炎症、缺血、心肌纖維化等病變,因此除繼發性ST-T改變外,往往還可兼有原發性ST-T改變的因素,所以此時的心電圖ST-T改變可能不如上述那樣典型。
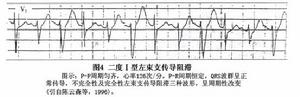 圖4
圖4③完全性左束支傳導阻滯的類型:完全性左束支傳導阻滯的病變部位。可在左束支主幹或左前分支+左後分支或兩者並存,亦可發生在希氏束內。根據阻滯的部位,可大致分為下列4種傳導阻滯的類型:
A、左束支主幹阻滯:約占45、3%。其中包括阻滯程度相同、等速傳導延遲的病例。此兩者在體表心電圖上難以區別。左束支主幹阻滯的心電圖表現為完全性左束支傳導阻滯的圖形,額面QRS電軸多在正常範圍,少數病例電軸輕度左偏。
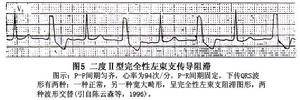 圖5
圖5C、左束支主幹阻滯合併右束支阻滯:約占3、6%,心電圖表現為完全性左束支傳導阻滯+一度房室傳導阻滯。
D、三支阻滯:約占2、9%。心電圖表現為:a、左前分支阻滯+左後分支阻滯+間歇性完全性右束支阻滯,約占25%;b、完全性左束支阻滯+左前分支阻滯+一度房室傳導阻滯,約占50%。E、二度Ⅱ型房室傳導阻滯+間歇性左束支阻滯+間歇性左前分支阻滯,約占25%。
(2)不完全性左束支傳導阻滯(incompleteleftbundlebranchblock,ILBBB):不完全性左束支傳導阻滯的心室激動順序在心室除極化的起始期十分類似完全性左束支傳導阻滯。不完全性左束支阻滯時,激動經過左束支時未完全阻斷,僅傳導緩慢,一般較經過右束支的時間延遲25ms;如延遲超過30ms,則左束支發生完全性傳導阻滯。激動首先通過右束支的支配區。室間隔的激動從右向左傳導,同時左側間隔也受到不同程度的激動。其範圍按右束支傳導延緩的程度而定。當經左束支傳導系統的激動到達時,餘下的室間隔左側及左心室游離壁則以正常的方式進行除極。
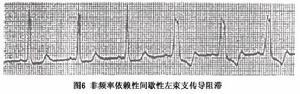 圖6
圖6①二度Ⅰ型左束支傳導阻滯:心電圖表現為:文氏周期由正常QRS圖形不完全性左束支阻滯逐漸變成完全性左束支阻滯,周而復始,此即心電圖直接顯示左束支內文氏傳導(圖4)。二度Ⅰ型左束支阻滯的每一文氏周期所包括的心搏總數(QRS波次數)與左束支下傳的心搏總數(包括呈現正常QRS波形及逐漸增寬的QRS波數,直至完全性左束支阻滯QRS波的總數)的比例,即為左束支傳導比例,如前者為5個,後者為4個,即為5∶4,以此類推。
②二度Ⅱ型左束支傳導阻滯:心電圖表現為一定比例的、不呈左束支阻滯的圖形,與完全性左束支阻滯圖形間歇性或交替性出現。例如2∶1二度Ⅱ型左束支阻滯,心電圖表現為一個不呈左束支阻滯的QRS波與一個完全性左束支阻滯的QRS波交替出現。又如4∶3二度Ⅱ型左束支阻滯時,心電圖表現為3個不呈左束支阻滯的QRS波與一個完全性左束支阻滯的QRS波交替出現(圖5)。
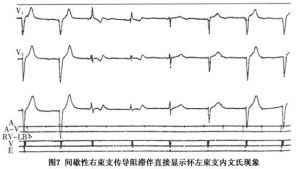 圖7
圖7①間歇性左束支傳導阻滯:可分為兩大類:一類是非頻率依賴性左束支傳導阻滯(與心率變化無關),又稱心率無關型間歇性左束支傳導阻滯(圖6);另一類是頻率依賴性左束支阻滯,又可分為3種:
A、快頻率依賴性左束支阻滯。
B、慢頻率依賴性左束支阻滯。
C、混合型頻率依賴性左束支阻滯。間歇性左束支阻滯比間歇性右束支阻滯少見,而混合型頻率依賴性左束支阻滯則多於混合型頻率依賴性右束支阻滯。
②左束支阻滯的文氏現象:診斷標準與右束支阻滯的文氏現象相同,均採用Friedberg等的診斷標準:
A、非常規則的竇性(或其他室上性)心律。
B、非常規則的房室傳導時間(P-R間期)。
C、周期出現外形比較正常的QRS波群。
D、如果相繼的QRS波群顯示束支傳導阻滯逐漸加重,則診為直接顯示性文氏現象(圖7)。
E、除了第1個心搏外,其他所有心搏均顯示完全性束支阻滯圖形,推測系一不完全性隱匿性束支內文氏現象(圖8)。
③隱匿性左束支傳導阻滯:其特點與隱匿性右束支阻滯相似,在心電圖上一般無左束支傳導阻滯圖形,當做運動試驗或隨意運動或使用藥物後。左束支阻滯才在心電圖上出現。
④體位性左束支阻滯:其產生機制與體位性右束支阻滯相似。
⑤V5、V6導聯有q波的左束支傳導阻滯:通常V5、V6導聯不出現q波是診斷左束支阻滯心電圖的主要特徵之一。但是在少數情況下。左束支阻滯V5、V6導聯可出現q波。
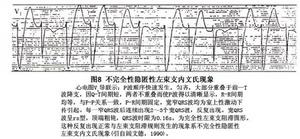 圖8
圖8⑦完全性左束支傳導阻滯合併左心室肥厚:用心電圖診斷有一定困難,因為經屍檢表明,用常規心電圖來診斷雖然特異性高,但敏感性低,且不能反映生存患者的左心室情況,而完全性左束支阻滯患者左心室肥厚的發生率很高。一些學者通過超聲心動圖測定左束支阻滯患者發現有87、5%伴有左心室肥厚。因此提出採用超聲心動圖與心電圖結合的方法。
A、洪小蘇等(1995)報告經超聲心動圖與心電圖相結合的心電圖診斷完全性左束支阻滯合併左心室肥厚的標準:Sv2+Rv6≥35mm(敏感性為87、5%,特異性為75%)、Sv1+Rv5≥35mm(敏感性為66、7%,特異性為75%)、左心房異常(左心房負荷過重,敏感性為45、8%,特異性為100%)。
B、Kafka推薦的完全性左束支傳導阻滯伴左心室肥大的電壓增高診斷標準:a、aVL導聯R波>1、1mV;b、QRS電軸<-40°(RⅠ<RⅡ);c、SV3>2、5mV。此標準特異性達90%。:Klein認為SI+Rv6>45mm,QRS時限>160ms伴有左心房肥大,敏感性為86%,特異性為100%。
⑧完全性左束支傳導阻滯合併電軸左偏:一般認為單純完全性左束支阻滯無顯著心電軸左偏。但也可出現合併心電軸左偏。如合併有電軸左偏(-90°~-30°)者占32、6%~38%。陳萬春認為完全性左束支阻滯合併電軸左偏的圖形可能有以下四種情況:
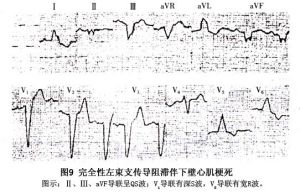 圖9
圖9B、左前分支阻滯合併分支以下的室壁阻滯的心電圖表現類似完全性左束支阻滯,並有電軸左偏。
C、完全性左束支阻滯伴室壁阻滯:完全性左束支阻滯大多為右偏,如以後出現電軸左偏,則可能為完全性左束支阻滯合併室壁阻滯,而並非合併左前分支阻滯。
D、左前分支阻滯合併左後分支阻滯:左前分支阻滯較左後分支阻滯嚴重,如果心電圖交替出現左前分支和左後分支阻滯,則以後出現的完全性左束支阻滯合併電軸左偏,很可能是左前分支阻滯合併左後分支阻滯,而且前者較後者嚴重。完全性左束支阻滯合併電軸左偏的臨床意義:平均年齡較大,大多患有冠心病,心臟增大,心力衰竭等,病情均較重。房室和竇房阻滯及異位心律較多見。電生理檢查顯示,完全性左束支阻滯合併電軸左偏者平均P-R、A-H或H-V間期均延長,心房和房室結的有效不應期亦延長。反映了廣泛的心室內傳導障礙。
⑨左束支傳導阻滯合併心肌梗死:從心電圖上作出診斷有一定的困難。因為左束支阻滯時心室的起始向量即發生變化,室間隔除極自右向左,通過心肌室間隔的除極時間約為0、04s,在心臟左側的導聯出現正相反,所以如左心室各部有心肌壞死,也不會在相應導聯上出現Q波,有的在右側胸前導聯也可出現QS波型,並有ST段抬高,T波直立,酷似急性前間壁心肌梗死的圖像。下列一些心電圖改變對估計完全性左束支阻滯是否合併心肌梗死有一定參考價值:
A、完全性左束支傳導阻滯合併急性前間壁心肌梗死:心電圖在V5、V6、aVL、Ⅰ導聯的QRS波表現為QR型或qR型。尚需依靠ST-T的變化來明確診斷。在單純完全性左束支阻滯時,V1、V2常有一定程度的ST段抬高,但當ST段抬高>0、8mV或超過同一導聯T波高度的一半或ST段抬高超過rS或QR波的深度時,可診斷為急性前間壁心肌梗死。如能動態觀察到幾天內ST-T的演變。則更有助於診斷。
B、完全性左束支傳導阻滯合併急性前側壁心肌梗死:診斷困難。如出現自右至左各心前區導聯的r波逐漸變小或消失,提示左束支阻滯合併前側壁心肌梗死。此外V5、V6導聯ST段抬高,不論其後是否有T波倒置,均是診斷的可靠指標。如能動態觀察到抬高的ST段逐漸下降更有助於診斷。
C、完全性左束支傳導阻滯合併急性下壁心肌梗死:心電圖表現為Ⅱ、Ⅲ、aVF導聯出現Q波或QS波。但亦有例外。如在上述導聯出現ST段抬高伴冠狀T波(T波深而對稱),對上述診斷更有價值(圖9)。王思讓(1995)提出下面一些心電圖變化對估計左束支阻滯是否合併心肌梗死有一定幫助:
a、ST段和T波改變:左胸導聯的改變:左束支阻滯合併前側壁急性心肌梗死時,左胸導聯往往可呈ST段升高。這種ST段升高,無論其後是否繼以T波倒置。都是診斷與左心室前壁梗死並存的一項可靠指標。此外,Ⅰ、aVL導聯的ST段也可能升高。如能觀察到ST段抬高又下降的動態衍變過程,則診斷更可靠。右胸導聯的改變:在左束支阻滯中,右胸導聯常有一定程度的ST段抬高。如果在V1、V2導聯中ST段抬高超過0、8mV或超過同一導聯T波高度一半或ST段抬高超過rS或QS波的深度,便可診斷急性前間壁心肌梗死。如能觀察到抬高的ST段後繼以倒置的T波,且ST-T有明確的演變規律,則診斷更可靠。Ⅱ、Ⅲ、aVF導聯中的ST-T改變:由於單純完全性左束支阻滯時,Ⅱ、Ⅲ、aVF導聯的ST段可有相當明顯的抬高,所以僅以此很難診斷。如果在升高的ST段後伴有“冠狀T波”則對診斷並發下壁心肌梗死更有意義。
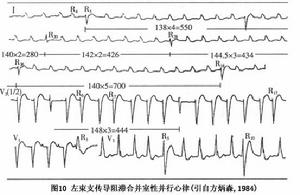 圖10
圖10⑩束支阻滯並發室性並行心律:只要有束支阻滯存在,就具備室性並行心律的條件,因阻滯遠端的異位灶可保持不受干擾。束支阻滯時室性並行心律常發生於束支阻滯區,保護機制也發生在阻滯束支中或其周圍。左束支阻滯患者,其室性並行心律心搏均呈右束支阻滯型。當束支阻滯特別是多支阻滯患者,如出現多種形態的室性異位搏動,應考慮多重性室性並行心律(圖10)。室性並行心律合併左束支傳導阻滯者,幾乎均有器質性心臟病。其預後取決於原發病和患者的心功能。一組報告6例中的5例在觀察期後6~16個月內死於心力衰竭。其治療主要是進行病因治療。暫時性束支阻滯並發的室性並行心律可不予特殊處理。發生於永久性束支阻滯的室性並行心律症狀明顯者,可適當選用利多卡因、苯妥英鈉等治療,必要時可考慮安置心臟起搏器。
左束支阻滯心動過速:是指QRS波呈左束支阻滯圖形的心動過速。它並非是單一獨立的臨床實體。
2、左束支阻滯的希氏束電圖特點
(1)V波時間>0、12s,提示心室內傳導延緩。
(2)A-H和H-V間期正常,說明激動從房室結到希氏束,經右束支下傳至心室的傳導是正常的。如果H-V間期也延長,則提示左束支完全阻滯後經右束支的傳導也有不完全性阻滯。
(3)同時經左心和右心記錄左、右束支電位,可證實左束支的電位顯著晚於右束支(>40ms)。
鑑別診斷
 左束支傳導阻滯
左束支傳導阻滯(1)B型預激綜合徵時可酷似完全性左束支阻滯圖形,不同點是:
①P-R間期多縮短;
②QRS波起始向量有δ波,波群中段無鈍挫,QRS波易變性大;
④靜脈推注阿托品、吸入亞硝酸異戊酯後,或運動、站立或深吸氣後繼之屏氣,提高正常途徑的傳導性,使預激波消失。也可套用奎尼丁、普魯卡因胺抑制旁道的傳導性,使預激波消失。
(2)房束旁路的心電圖表現酷似完全性左束支阻滯,呈左束支阻滯圖形伴電軸左偏(通常<-30°),P-R間期正常,Q波很小或無。兩者的鑑別要點是:當伴有P-R間期呈快頻率依賴性傳導延遲或文氏傳導時,或心動過速呈左束支阻滯圖形伴電軸左偏時,應疑為房束旁路所致。電生理檢查可確立診斷。
(3)左束支阻滯與旁道共存:當旁道位於束支阻滯的同側時,有可能替代阻滯側束支功能,不表現為束支阻滯圖形;如果旁道與束支阻滯分別位於心臟的兩側時,心室除極波有可能同時表現這兩種異常。如左束支阻滯伴右側旁道時,右心室側通過旁道和右束支同時除極,左心室側通過室間隔肌性傳導延遲除極。因此,心電圖同時具有束支阻滯和預激綜合徵特徵,此時若預激和束支阻滯間歇出現,則診斷可更明確。
2、與左心室肥厚的鑑別左心室肥厚的特點是:
①QRS波<0、11s;
②V5、V6導聯R波振幅很高,超過正常範圍,無鈍挫,有q波;
③V5、V6導聯的室壁激動時間延長不明顯,可0、05s,一般<0、06s;
④V5、V6導聯ST段壓低,T波低平。
3、不完全性左束支阻滯與前間壁心肌梗死的鑑別不完全性左束支阻滯時,V1、V2導聯r波消失,可酷似前間壁心肌梗死。然而急性心肌梗死常伴有ST-T波動態演變;而不完全性左束支阻滯時的ST-T波則相對固定不變,且V5、V6導聯室壁激動時間延長≥0、06s。
4、不完全性左束支阻滯與前側壁心肌缺血的鑑別不完全性左束支阻滯時,V5、V6導聯可出現T波倒置,與前側壁心肌缺血性T波倒置很相似。然而不完全性左束支阻滯時的T波改變是繼發性T波改變,其T波方向與QRS主波方向相反,常伴ST段壓低,倒置的T波升支陡於降支;前側壁心肌缺血的T波倒置是缺血引起的原發性T波異常,可在其他QRS波群主波向下的導聯觀察到T波倒置,且倒置T波的兩支對稱。
治療方案
 左束支傳導阻滯
左束支傳導阻滯(2)左束支阻滯合併間歇性右束支阻滯;
(3)左束支阻滯因並發快速性心律失常而需要套用奎尼丁、普魯卡因胺、丙吡胺及大劑量利多卡因時,因為這些藥物可使束支系統傳導減慢。
預後預防
 左束支傳導阻滯
左束支傳導阻滯預防:
1、積極治療病因,如針對冠狀動脈疾患、高血壓、肺心病、心肌炎等進行治療,可防止室內阻滯的發生和發展。
2、適當勞逸,飲食有節,按時起居,適當參加體育鍛鍊。
