病因
本病為多基因遺傳疾病。患者均具有T細胞和B細胞系統明顯缺陷,以伴性或常染色體隱性遺傳方式(如Swiss型無γ-球蛋白血症)遺傳。大多數患者是男孩,50%~60%呈性聯隱性遺傳方式,也有常染色體隱性遺傳方式及散在病例。某些病例可能是多能幹細胞不能適當地發展成B細胞和T細胞所致。全身淋巴樣組織幾乎完全缺如,不能自己合成免疫球蛋白,細胞免疫功能幾乎完全缺乏。
臨床表現
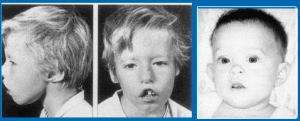 重症聯合免疫缺陷
重症聯合免疫缺陷檢查
1、免疫學檢查體內和體外測定B細胞和T細胞功能均明顯抑制,一般淋巴細胞數量變化不大,在嚴重病例中淋巴細胞減少明顯。出生6個月後血清免疫球蛋白常低於O.25g/L,外周血淋巴細胞數常低於1.5×10/L,且無免疫功能。無γ-球蛋白血症較常見,但有些病例免疫球蛋白值可正常或增高。對抗原刺激的反應性很差,因此感染組織中所見到的炎症反應很輕。
2、產前檢查對曾有受累兒童出生的家族,通過以單克隆抗體進行胎兒血液螢光活化細胞分類,或在培養羊膜細胞中分析酶的水平可能實施本病的產前檢測。
3、攜帶者檢測患性聯遺傳型本病男孩的母親可通過T細胞和B細胞中異常X染色體的選擇性失活而檢測到。
4、組織病理檢查胸腺體積小,不足1.0g,由發育不良的上皮細胞和間質細胞構成的小葉組成,缺乏胸腺小體和淋巴細胞。外周淋巴組織生髮中心和濾泡缺乏,常無漿細胞。
治療
一般療法
(1)加強護理和營養以提高患者的抵抗力和免疫力。
(2)預防感染應注意隔離,儘量減少與病原體的接觸。對重症聯合免疫缺陷病,必須將患兒長期置於無菌倉內護理,直至重建免疫功能。
(3)避免接種疫苗對疑似免疫缺陷的新生兒,應禁止接種牛痘、卡介苗等活疫苗,以免因接種牛痘而發生全身性牛痘疹,接種卡介苗引起全身性播散而致死。也應避免接種麻疹和脊髓灰質炎疫苗。
抗感染療法
由於細胞免疫和體液免疫能力均低下,機體無法殺傷感染的病毒、細菌、真菌等病原體。因此,一旦發生感染,應選擇廣譜抗生素、有效的抗病毒製劑和抗真菌藥物進行治療。因抑菌性抗生素不能阻止病原菌的擴散,故還應使用殺菌性抗生素進行治療。
免疫替補療法
(1)體液免疫缺陷的替補①人血清γ-球蛋白主要是使用γ-球蛋白進行替代或補償療法。先天性無γ-球蛋白血症患者多在10歲前死亡,若給予適當的替補療法如使用人血清γ-球蛋白進行治療,可使患兒正常地生存,甚至活到成年。長期反覆注射會引起注射局部瘢痕形成,偶見發熱、皮疹、蕁麻疹、哮喘和血壓下降等休克樣反應,應及時按過敏性休克處理。②正常人血漿正常人血漿輸注也有替代γ-球蛋白製劑的作用,但對重症聯合免疫缺陷病患者,不能輸注含免疫活性細胞的製劑,如全血、含白細胞的血漿等,以免發生移植物抗宿主反應(GVHR)。③人血丙種球蛋白以提高血清免疫球蛋白水平。
(2)細胞免疫缺陷的替補主要是補充T淋巴細胞和增強T細胞的功能。①輸注新鮮全血輸血前需考慮到由組織配型差異引起嚴重GVHR的危險。所以,血液輸注前須經過25~50Gy(2500~5000Rad)放射線的照射,以清除T細胞的增殖能力,防止血液中的淋巴細胞進入新生兒體內後攻擊宿主組織,從而避免嚴重GVHR的發生。但反覆輸血,仍易引起過敏反應。②轉移因子(TF)系T淋巴細胞釋放的一種淋巴因子,可將正常人特異性免疫信息轉移至T細胞,激活受者靜止的淋巴細胞,從而起恢復和擴大細胞免疫反應的作用。它作用迅速,皮試陰性者接受相應的轉移因子後18~24小時,即可出現陽性反應,且可維持數月之久。臨床上可用於伴濕疹和血小板減少的免疫缺陷病,可起到一定程度的免疫重建作用,並能控制病毒、真菌或一些細胞內細菌的感染。注射部位以接近淋巴結的皮下組織為宜。③胸腺素系從牛胸腺或豬胸腺提取出的多肽類激素,不僅可誘導T細胞分化發育,而且增強成熟T細胞對抗原或其他刺激的反應,提高免疫功能,調節免疫平衡。可用於伴濕疹和血小板減少的免疫缺陷病和重症聯合免疫缺陷病,但僅能改善臨床症狀。④干擾素(IFN)是在細胞感染病毒時產生的一種淋巴因子,可抑制病毒的增殖和促進自然殺傷(NK)細胞活化,故可增強免疫功能低下患者的抗病毒能力。常用製劑為從人血白細胞製備的γ-干擾素。基因工程製備的重組干擾素使藥源更加豐富。⑤阿地白介素(白細胞介素-2)系由T輔助細胞產生的一種淋巴因子,可促使淋巴細胞和其他免疫活性細胞的增殖,增強自然殺傷細胞(NK細胞)和淋巴因子激活殺傷細胞的能力。新生動物病毒感染的實驗表明,該藥具有保護宿主的作用。⑥腺苷脫氨酶(ADA)在重症聯合免疫缺陷病患者中,部分與缺乏ADA有關,而正常人紅細胞含多量ADA,因此給患者輸注經過置換和照射的新鮮紅細胞可暫時糾正ADA缺乏所致的免疫缺陷。大劑量牛ADA結合型聚乙烯二醇(PEG-ADA)肌內注射,每周1次,也有較好的效果。⑦骨髓移植通過同種異體骨髓移植,給患者植入正常的造血幹細胞,可重建正常的細胞和體液免疫功能,是本病患者的首選療法。理想的供髓者是同卵孿生同胞,因孿生同胞也可有相同的先天缺陷,故不適合於先天性免疫缺陷病。也可採用兄弟姐妹中人類白細胞抗原(HLA)完全一致的供體。先天性免疫缺陷病進行骨髓移植時,應根據其細胞免疫缺陷的程度,選擇程度不同的免疫抑制準備,以防移植的骨髓遭排斥。給重症聯合免疫缺陷病患者植入>0.5×10/kg的骨髓有核細胞時,可完全不用免疫抑制準備,但對細胞免疫缺陷的程度不太完全者如伴濕疹和血小板減少的免疫缺陷病患者,則要求套用較強的免疫抑制準備,如用大劑量環磷醯胺和白消安(馬里蘭)。或全身性放射線照射,才能避免被排斥。骨髓移植後GVHR的預防,可用環孢素選擇性地抑制免疫活性細胞。移植過程中和隨後的一段時間,因免疫功能低下而並發一些原蟲如卡氏肺囊蟲、病毒如皰疹病毒的感染。可套用磺胺甲惡唑/甲氧苄啶(複方新諾明)、高效價特異性抗皰疹病毒免疫球蛋白加以防治。⑧胎肝移植因胎齡2~6月的胎兒肝臟內含大量造血幹細胞,其中包括淋巴細胞的幹細胞,故在尚無合適的骨髓移植供體前,胎肝移植可代替其部分作用。臨床上套用於重症聯合免疫缺陷病。⑨胸腺移植胸腺小體分泌的胸腺素對T細胞的成熟具有重要作用,因此可通過多種方式將胎兒的胸腺植入患者體內,以促進T細胞的成熟,恢復細胞免疫功能。胸腺移植也適用於重症聯合免疫缺陷病患者,可改善部分免疫功能。⑩免疫淋巴細胞近年有採用免疫淋巴細胞進行治療獲得暫時療效的報導。
發病機制
性聯遺傳型重症聯合免疫缺陷病的基因缺陷是白介素-2受體的γ鏈發生突變,其他若干白介素受體也與白介素-2受體共享此γ鏈,故可解釋本病免疫缺陷的嚴重性。T細胞的早期發育要求若干白介素受體,因此若突變的等位基因活化時,伴突變的女性攜帶者發生T細胞的“非隨機性失活”而不能存活。
常染色體隱性遺傳型重症聯合免疫缺陷病的最常見類型是由於為嘌呤降解酶、腺苷脫氨酶、嘌呤核苷磷酸化酶編碼的基因突變導致的。對淋巴細胞的毒性來自於嘌呤代謝物的累積。MHC表達的缺陷可能涉及Ⅰ類或Ⅱ類MHC分子即HLA-DP、DQ、DR。Ⅰ類MHC缺陷是由於為轉移多肽到相似的Ⅰ類MHC分子的蛋白即TAPl或TAP2編碼的基因突變所致。受累兒童CD8細胞和自然殺傷細胞缺陷。Ⅱ類MHC缺陷的發病機制較為複雜,與轉活化因子如第15條染色體上Ⅱ類轉活化因子、第2條染色體上RFX5的缺陷有關。存在Ⅱ類MHC缺陷的病人CD4細胞而不是CD8細胞不足,其T細胞不能對特異性抗原發生反應。儘管B細胞數目正常,但受累兒童存在低γ球蛋白血症。本病患者也可有淋巴細胞活化缺陷,包括CD3的T細胞受體、細胞因子如白介素-2產生或信號傳遞如ZAP-70缺陷等方面的缺損。

