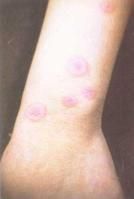
概述
 神經白塞氏綜合徵
神經白塞氏綜合徵 當白塞氏病累及到神經系統時,成為神經白塞氏綜合症。白塞氏病又稱口-眼-生殖器三聯征,是一種原因不明的以細小血管炎為病理基礎的慢性進行性多系統損害疾病。臨床以反覆發作的口腔潰瘍、生殖器潰瘍、虹膜睫狀體炎和皮膚損害等為主要特徵,可累及皮膚黏膜、胃腸道、關節、心血管、泌尿、神經等系統。該病在我國發病率約為0.14%,多發於20~40歲,男女之比約為0.77:1,男性病情比女性嚴重,其中以局部損害為主者病情較輕,伴發多系統損害者預後較差,其死亡原因主要是伴發神經系統病變。
流行病學
本病徵占白塞綜合徵的2.6%~26.6%。
發病原因
目前國內外對白塞病發病原因的認識主要認為與病毒和細菌感染、自身免疫、遺傳及環境等因素有關。其中比較公認的說法是:體液免疫和細胞免疫的異常引起以全身小血管炎和小靜脈炎為主要特徵的病理改變。凡有家族性、遺傳性、風濕類疾病病史,且有復發性口腔潰瘍等表現,均應警惕白塞病的發生。
發病機制
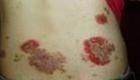 神經白塞氏綜合徵
神經白塞氏綜合徵 神經白塞綜合徵作為白塞病的併發症之一,其發病機制與白塞病類似。文獻報導有以下幾種學說:
1.感染學說Behcét等認為該病與病毒感染有關,許多學者發現NBD患者病前有發熱史及齶扁桃體發炎史,並在患者的血清中找到病毒感染的證據。
2.免疫機制學說早期可在患者的血清中找到抗口腔黏膜細胞抗體,Kansu等發現患者CSF中淋巴細胞增多,補體C3、IgG升高,Hamza發現患者血清中T4/T8之比減少和NK細胞增多,同時NK的活力卻下降,這可能與白細胞介素-2(IL-2)和細胞因子IFN-r的缺乏有關。
3.遺傳因素學說該病具有地區性發病傾向,主要見於日本、中國、伊朗和地中海東部的一些國家,有學者認為可能與具有某種HLA抗原(特別是HLA-B51和HLA-DRW52)的人種有關。在其高發病區的人群中,HLA-DR1和HLA-DQW1抗原明顯減少。
4.其他少數學者提出BD的發病與性激素的分泌和鋅元素的缺乏有關。
病理改變
NBD的基本病變是顱內小血管損害。其主要的病理改變是顱內瀰漫性中、小血管炎性改變,早期以小血管周圍炎性細胞浸潤為主,晚期則出現灶性壞死、神經膠質細胞增生、局部脫髓鞘及腦膜不同程度的增生和纖維化。腦實質(大腦腳、腦幹、基底核、丘腦或小腦等)可有中、大、小不等的梗死性病灶。大體可見腦組織水腫和腦幹萎縮等。
早期症狀
NBD的中樞神經系統(CNS)受累較周圍神經系統為多,據統計BD的周圍神經損害僅占NBD總數的1%。CNS各部位均可受累,且白質受累多於灰質。NBD的臨床表現依其受累部位的不同而異,一般無典型的臨床形式。目前,根據其受累的部位分為以下幾型:
1.腦膜腦炎型多呈急性或亞急性發病,主要表現為頭痛、發熱、頸項強直、噁心、嘔吐、復視、意識障礙、人格改變、記憶力減退等,數天后可出現偏癱、失語、構音和吞咽困難。
2.腦幹型常表現為腦幹病變綜合徵或稱之為類多發性硬化綜合徵,可表現為典型的交叉性癱瘓、小腦性共濟失調症狀等。
3.脊髓型NBD合併脊髓損害並不多見,文獻報導可出現截癱或四肢癱、大小便功能障礙等脊髓損害的表現。
4.周圍神經型此型較少見,可有單神經病和神經根損害。
5.小腦病變型常表現為小腦性共濟失調。
6.腦神經癱瘓型以展神經、面神經受累為多見。
此外,還可表現為良性顱內高壓型。近年有肌肉受累的報導,但極其罕見。
本病病程較長,病程中常有緩解和惡化,激素和免疫抑制藥可使病情改善,多次發作後常有神經損害的後遺症。
根據患者有腦膜炎和(或)腦炎、腦幹損害等神經症狀,並伴有口腔、生殖器潰瘍及眼病史,診斷本病並不困難。因此,對臨床高度懷疑本病時,應反覆詳細詢問病史,結合臨床查體,給予血清免疫指標檢查、腦MRI、腰穿及腦血管造影等輔助檢查,必要時進行皮膚黏膜的活檢。
不良後果
除口腔、生殖器潰瘍所造成的劇烈疼痛外,眼部損害失治誤治65%的病人可致失明;血管損害,形成動脈栓塞、動脈瘤等可因動脈瘤破裂造成大出血危及生命;神經系統損害是比較嚴重的併發症,出現中樞神經損害者死亡率明顯增高,可達死亡病例的2/3,倖存者易有神經性後遺症,且常較嚴重。
其他象嚴重消化道潰瘍者可並發腸穿孔及腹膜炎;肺部損害者可因肺內小動脈瘤破裂或肺栓塞及血栓形成造成咯血等,也是較為嚴重的病變。
中醫觀點
白塞氏病屬於中醫"狐惑"病範疇,最早對該病進行描述的漢代醫家張仲景在《金匱要略》中對其病因、病機及治法、方藥等均作了論述。中醫認為其主要病因病機為濕邪侵淫、熱毒內蘊、脾腎陽虛、寒凝血瘀、濕聚熱蘊,或肝腎陰虛挾濕,濕熱毒邪瀰漫三焦,流注五官七竅而致本病。
檢查
1.血象常偏高。
2.腦脊液檢查據報導有80%的患者CSF檢查異常,CSF的細胞數輕度增高,以淋巴細胞為主,總數常小於60×106/L,蛋白含量中度增高,多低於1.00g/L,CSF中γ球蛋白增多,CSF細菌培養陰性。CSF的變化常與臨床表現不相平行,且每次發病的CSF變化差異較大。患者CSF中若見到抗髓鞘因子(AMSF),常提示疾病處於活動期。活動期患者的CSF中還可見C3、IgA、IgM、IgG等免疫指標增高,且CSF中IL-6水平較正常人為高,白細胞介素-6(IL-6)持續增高常提示預後不佳,可作為臨床監測治療的指標。
3.患者血清免疫指標檢查與腦脊液類似,臨床意義也相同。
1.腦CT診斷NBD敏感性較差,僅少數患者於腦幹、丘腦或大腦半球發現低密度病灶。
2.MRI的敏感性較高,急性期患者於T2加權圖像上可見高密度影,而於T1加權圖像上則為等密度或低密度影。多呈圓形、線形、新月形或不規則形,主要分布於腦幹。特別是中腦的大腦腳和腦橋周圍。此外,在丘腦、基底核、大腦半球、脊髓及小腦等部位也可發現類似異常信號影。病情嚴重時,還可見到水腫帶和占位效應。反覆發作的慢性NBD患者,晚期可見到腦幹萎縮。
3.腦血管造影可顯示大、中、小血管廣泛狹窄和血栓形成,其中,以大腦前、大腦中動脈的狹窄為多見。
併發症
除神經系統受累的表現外,患者有反覆發作和緩解的口腔潰瘍、生殖器潰瘍和眼色素層炎;皮膚可有丘疹膿皰、丘疹結節或其他結節;同時還可累及全身多個臟器。
鑑別檢查
因NBD可呈緩解與復發的病程,且同一患者在不同時期可有神經系統多部位受累。臨床上應與多發性硬化(MS)、無菌性腦膜炎、假性延髓性麻痹等相鑑別。
西醫治療
(一)治療
1.目前對NBD仍沒有根治的方法。腎上腺皮質類固醇激素和免疫抑制藥可使NBD的病情有所改善,起到一定的治療緩解作用。在急性期或亞急性階段,可給予地塞米松10~20mg/d,靜脈滴注,2周為一療程。以後改為潑尼鬆口服。
2.療效不佳者,可加用硫唑嘌呤、環磷醯胺等免疫抑制藥治療。有文獻報導苯丁酸氮介(chorambucil)10~20mg/d,靜脈滴注,持續1~2個月,有一定療效,但應注意不良反應。
3.還可給予免疫球蛋白、血漿置換等治療,但療效不肯定。
4.對症治療其他系統併發症。
(二)預後
NBD預後不佳,病死率高達40%。不少患者常在發病後1年內死亡。從臨床分型看,脊髓型和周圍神經病變型預後相對較好,腦膜腦炎型和腦幹型預後較差。