病因
 細胞圖
細胞圖對類風濕關節炎的家族及孿生罹患同一種疾病的共患率的研究發現單卵雙生子同患類風濕關節炎的幾率為27%,而雙卵雙生子同患類風濕性關節炎的幾率為13%。這二組數據均遠高於一般人群的類風濕關節炎的患病率,提示遺傳因素與類風濕關節炎的密切關係。
2.內分泌因素
更年期女性類風濕關節炎的發病率明顯高於同齡男性及老年女性。類風濕關節炎患者體內雄激素及其代謝產物水平明顯降低,有人認為雌激素與雄激素平衡失調,可能參與了類風濕關節炎的發病及炎症過程。
3.感染EB病毒與類風濕關節炎
研究表明,類風濕關節炎患者血清中的EB病毒抗體陽性率及平均血清滴度都明顯升高。
4.細小病毒
有人對細小病毒(parvovinus)B19與類風濕關節炎關係的研究,表明B19可能在類風濕關節炎的致病中發揮作用。
發病機制
 妊娠合併類風濕關節炎
妊娠合併類風濕關節炎2.類風濕關節炎的基本病理是滑膜炎滑膜可出現炎症(滲出浸潤)、滑膜細胞增生和肉芽組織(血管翳)形成增生的肉芽血管翳覆蓋於軟骨面,並侵入軟骨下骨質。一方面軟骨因不能與滑液接觸而影響其代謝,另外血管翳釋放某些水解酶對關節軟骨骨、韌帶和肌腱的膠原基質產生侵蝕作用,導致關節腔破壞、融合,發生纖維性強直、錯位甚至骨化。
3.妊娠對類風濕關節炎的影響2/3病人在妊娠期間有自發性緩解傾向,症狀、體徵好轉,多數病人關節腫痛及早晨強直等症狀得到緩解。據Neely(1977)的一組病例分析:56例孕婦中有62%病情緩解而其餘38%病情無改進,有的甚至惡化且有4例於妊娠期首次出現症狀及體徵。有人追蹤觀察產後情況發現,即使在妊娠期間病情已有明顯好轉者,但由於疾病的基礎未能永久性改善絕大多數在產後1~6個月內病情加劇早年曾認為妊娠期間病情緩解系妊娠期皮質醇分泌顯著增加所致後發現有些病人孕期皮質醇分泌雖有增多,但病情未見緩解,甚至惡化;有的在妊娠期首次發病均不支持上述理論有人則認為胎兒在母體內作為一抑制細胞移植物其激活的抑制細胞所產生的可溶因子通過胎盤參與母體自身免疫活動抑制自身免疫性疾病。由於胎兒的抑制細胞功能是暫時的,胎兒娩出後即消失,致使產後病情加劇Unger(1983)發現病情緩解孕婦血中的妊娠相關β2-糖蛋白水平平均1250mg/L明顯高於病情無變化甚至加劇的孕婦(470mg/L)經實驗證明這類糖蛋白具有免疫抑制活性。Popel(1983)發現妊娠期間免疫複合物(抗原-抗體複合物)濃度下降,但妊娠並沒有增加類風濕因子的作用。
4.類風濕關節炎對妊娠的影響類風濕因子系IgM抗體,不能通過胎盤屏障。因此,RA不增加妊娠的自然流產率及圍生兒死亡率。新生兒亦無直接患病者,臍帶內找不到類風濕因子。
嚴重RA並存血管炎性病變者胎盤血液供應可能受到影響,易於發生胎兒生長受限。
如累及的關節發生嚴重病變,關節活動受到影響,尤其髖關節嚴重變形者可能阻礙經陰道分娩。
症狀
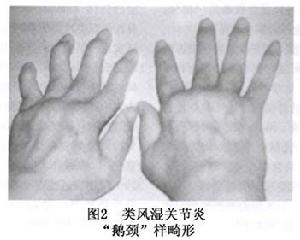 圖1
圖11.初發症狀起病方式可隱匿也可急驟。3/4為隱匿起病病人先有疲勞、倦怠感,體力下降,食欲不振低熱手足麻木,雷諾現象等。急性發病者可有發熱,有時可為高熱初發症狀可先於關節症狀數周或數月。
2.關節表現早期為一個或兩個關節僵硬,活動時疼痛,但關節外觀無異常,以後逐漸腫脹。急性起病者可多個關節同時腫脹,自發性疼痛,呈遊走性。以後可發展成對稱性多關節炎,表現為紅、腫、熱、痛及功能障礙。關節受累常從四肢遠端小關節開始,以後累及其他關節。近側指間關節最常發病,常呈梭狀腫大,其次為掌指(趾)腕、膝、肘、踝、肩及髖關節等(圖1)。有時下頜關節或喉頭環狀披裂關節等有滑膜的可動關節也可受累大關節受累常出現關節腔積液少數病人也可有少數幾個關節發生病變有時為單關節炎或有腱鞘炎。晨間關節僵硬,午後減輕。關節僵硬的程度可作為估計病變活動的指標。
後期病變發展轉為慢性,同時滑膜滲出性變化也發展成為增殖性、肉芽腫性病變,從外面可以觸到增厚的海綿狀滑膜。關節的活動範圍變小。最初由於屈肌群反射性痙攣,以可逆性變化為主,以後則由於滑膜肉芽腫侵蝕骨、軟骨,可引起關節面移位及脫臼。再加上韌帶及關節囊等周圍組織破壞和瘢痕形成,從而使關節發生不可逆性變形。小關節發生特徵性變形,最常見的為手指在掌指關節處向外側半脫臼形成特徵性尺側偏移畸形。另外可有近端指間關節屈曲、背面呈扣眼(buttonhole)畸形,或者近端關節過伸,遠端指間關節屈曲呈天鵝頸樣畸形(圖2),以及因拇趾跖趾關節半脫位而引起的拇趾外展等。
增殖性滑膜炎覆蓋於關節軟骨表面,肉芽腫可造成軟骨或軟骨下骨破壞和骨吸收,並由纖維瘢痕組織所代替,使關節發生纖維性骨性融合,結果導致關節強直。關節周圍皮膚萎縮,可見有色素沉著,另外肌肉也可發生萎縮。
3.皮膚20%~30%的病人可出現類風濕結節(皮下結節),多發生於皮下和骨膜,常位於受壓和受摩擦部位,好發於鷹嘴滑囊內或前臂上端的伸肌側,也可見於腕關節、踝關節,長期臥床者可發生於頭,軀幹和脊柱背側。結節為可移動性或為骨膜固定性,無壓痛或輕度壓痛,呈圓形或橢圓形質地堅韌如橡皮,直徑數毫米到數厘米不等,常持續數周到數年不等。有時結節部位發生潰瘍從中流出壞死物質。典型的結節不僅見於皮下,也可出現於滑膜、關節周圍組織、肺、胸膜、心臟、腸道等內臟器官。一般有結節的病例類風濕因子滴度也高,多指示病情活動性強而預後差,靠近骨膜的結節可引起骨質破壞。
皮膚也可見有紅斑、紫斑色素沉著及色素脫失有的病人也可因神經障礙而引起出汗障礙。皮膚脆性增加,容易擦傷常見於慢性病人,接受激素治療者更為明顯。
4.呼吸系統
(1)胸膜炎:通常無症狀。多在X線檢查或屍解時發現有胸膜粘連。類風濕性胸腔滲出液的特徵為缺乏細胞成分,補體和糖含量低有時可為血性,也有乾性胸膜炎者。
(2)結節性肺病變:少數病人可在肺部發生結節性病變,多見於類風濕因子強陽性的男性,結節大小為0.5~5cm,為單發或多發性圓形陰影,多位於肺的邊緣部位。若病變發展,結節可融合成空洞,有時可引起氣胸或慢性支氣管胸膜瘺。
(3)瀰漫性肺間質纖維化:類風濕關節炎可合併肺纖維化,輕者無症狀,少數病重者活動時可引起呼吸困難咳嗽及杵狀指趾等。
5.眼表現15%~20%病人可出現淺表性鞏膜炎,一般是在鞏膜前部接近角膜緣部位出現較急性的直徑為數毫米的隆起性暗紫色病變,周圍深層血管明顯充血,鞏膜炎之後可出現鞏膜萎縮。少數無痛性結節病變潰破後可引起眼球穿孔。也有的合併虹膜炎、脈絡膜炎、乾性角膜結膜炎。
6.神經肌肉系統末梢神經損害在指(趾)遠端重通常呈手套襪套樣分布。有時為手指(趾)麻木感,感覺減退,振動感覺喪失,多見於類風濕因子陽性伴有皮下結節,病程達10~15年的老年病人。複合性單神經炎(mononeuritismultiplex)可見於10%的病人,以尺神經、橈神經正中神經和脛後神經易受侵犯。
7.泌尿系統部分病人可合併腎臟損害。抗風濕藥物有引起腎損害或合併澱粉樣變的可能,主要表現為蛋白尿。
8.消化系統多數出現藥物性消化道黏膜病變,發生黏膜糜爛、潰瘍。出現納差上腹飽脹、灼痛、飢餓痛、噁心、腹瀉、便血等。
9.血液系統貧血是本病常見表現其程度多為輕度其性質可為正細胞正色素性,也可為小細胞低色素性貧血,與病情活動程度有關。活動期的病人血小板增多,見於80%以上的病人,待病情控制後血小板數恢復正常。嗜酸粒細胞升高見於20%的病例,常常指示病情嚴重。少數病例出現冷球蛋白血症。
10.惡性類風濕關節炎(MRA)發生率低,占類風濕關節炎的1%以下,為類風濕關節炎的一種特殊類型。病理學上為血管炎表現臨床上多於甲廓甲緣或指尖出現褐色小病灶(出血灶)。由於指動脈炎可引起梗死性病變、雷諾現象進一步發展可引起指尖壞死、脫落,病情嚴重者可發生與結節性多動脈炎難以區分的全身壞死性動脈炎,表現為發熱、白細胞升高、淺表性鞏膜炎、複合性單神經炎及腸系膜動脈梗死等多種嚴重的關節外症狀。該型病人通常臨床症狀嚴重,病程也長,多數用過激素,有類風濕結節,類風濕因子滴度高,血清補體降低,預後較差。近年來在血管炎部位證明有免疫複合物沉著,血清中有大量的低分子量的7SIgM-RF及IgG-RF。
併發症:
本病侵犯心臟引起心包炎心肌炎、心瓣膜炎。約1/3屍解病例有心包粘連,但臨床幾乎無症狀個別病例可出現縮窄性心包炎症狀。少數病例在病情活動期出現淋巴結腫大、脾大有的還可出現下肢間歇性水腫、骨質疏鬆等。
診斷:
作為RA的診斷標準者有:
(1)早晨關節僵硬至少1h,持續時間≥6周。
(2)3個或3個以上關節腫脹,持續時間≥6周。
(3)對稱性關節腫脹持續時間≥6周。
(4)腕掌關節、掌指關節及指間關節腫脹持續時間≥6周。
(5)在易受壓或易受摩檫部位的皮下出現皮下結節。
(6)X線檢查有典型類風濕關節炎改變(包括關節周圍骨質脫鈣、退行性改變)。
(7)類風濕因子(臨床多限於檢測IgM-RF)滴度>1∶32。
凡4條或多於4條上述標準者可確診類風濕關節炎應該指出,這些標準不是只為診斷而制定的,是為了便於對大系列患者進行分類以便總結流行病調查,藥物試驗和研究類風濕關節炎的自然過程。因此一些患者尤其處於疾病早期階段的患者,不符合這套人為規定標準的,並不排除類風濕關節炎的可能。
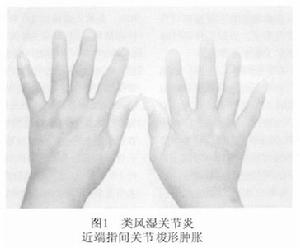 圖2
圖2類風濕關節炎尚無特異性的臨床和實驗室指標RF和X線徵象雖具有重要診斷意義,但並非類風濕關節炎特有,在臨床上需要與其他疾病相鑑別。
1.結締組織病若以對稱性多關節炎為首發症狀的系統性紅斑狼瘡(SLE)硬皮病、混合性結締組織病(MCTD)等其他結締組織病,且RF陽性,早期難與類風濕關節炎相鑑別。SLE多發生於青年婦女,關節症狀往往不重,一般無軟骨和骨質破壞,全身症狀重,常有面部紅斑及內臟損害多數有腎臟損害,出現蛋白尿。血清抗dsDNA抗體SM抗體、狼瘡細胞陽性有利於SLE診斷。硬皮病好發於20~50歲女性,常伴有雷諾現象,可有張口困難,面具臉等特殊表現。MCTD臨床上具有主要風濕病的某些臨床表現,且有高滴度的抗rnp抗體陽性為其特點。
2.血清陰性脊柱關節病(SpA)
(1)強直性脊柱炎:其特點是①多為男性患者;②好發年齡為15~30歲;③有家族史,90%~95%患者HLA-B27陽性;④RF陰性;⑤主要侵犯骶髂關節及脊柱;⑥肌腱、韌帶附著處炎症為本病特徵性改變;⑦X線片典型的骶髂關節炎和脊柱呈竹節狀改變。
(2)賴特綜合徵:無菌性尿道炎、結膜炎和關節炎三聯症為本病基本特徵。多數患者發病前2~4周有性病型尿道炎或細菌性痢疾病史。其關節炎具有多發性、不對稱性膝、踝跖趾等下肢關節受累為特點本病多侵犯20~40歲男性HLA-B27常陽性。
(3)銀屑病關節炎:本病伴有銀屑病皮膚表現關節病變多累及手指遠端指間關節、足指指間關節為非對稱性,部分病人可有骶髂關節炎及脊柱累及。
3.骨性關節炎多發生於中年以後,隨年齡增加患病率增加主要累及遠端指間關節和髖、膝等負重關節。活動時疼痛加重,類風濕因子一般陰性。關節X線檢查可見到關節邊緣呈唇樣增生。
4.風濕性關節炎多見於年輕人,發病前1~2周發熱、咽痛,此後出現膝、肘、肩、髖等大關節遊走性腫痛,血清抗鏈球菌溶血素“O”及抗鏈球菌激酶陽性。一般無晨僵,無關節畸形,部分病人有心肌炎和心瓣膜病變。
5.痛風性關節炎單關節或少關節炎的類風濕關節炎須與痛風性關節炎鑑別。痛風多為男性患者多呈急驟起病關節炎好發部位為第一跖趾關節,炎症局部紅腫、熱、痛明顯,疼痛常劇烈不能觸摸。血尿酸升高。慢性患者在受累關節附近或皮下組織如耳輪、尺骨鷹嘴跖趾等部位有痛風石,如用鏇光顯微鏡檢查痛風石內容物可發現尿酸鈉針形結晶。
治療
 妊娠合併類風濕關節炎
妊娠合併類風濕關節炎1.治療前要明確是否需要治療在治療前要了解RA在孕期有下述特點:①多數RA為慢性,90%以上在孕期可自然緩解;②多數病人還可進行一些有限制性的活動;③藥物治療的不良反應及併發症的發病率可能比原發病更多。因此在治療前首先要考慮是否需要治療。
2.治療方案要按孕期病情確定任何治療方案都是為了達到以下目的:
(1)止痛。
(2)抑制活動性關節炎的發展。
(3)維持關節的最大功能,防止畸形形成。
(4)糾正關節畸形與關節功能。
(5)治療關節外的併發症與其他並存的疾病。為達到上述目的,多採取以藥物為主的綜合治療。
因此採取哪些治療、所用藥物的劑量均需按孕期RA的病情而定。
3.一般治療發熱、關節腫痛及全身症狀嚴重病人應臥床休息。在症狀緩解期間除進行藥物治療外,不可忽略患病關節的功能鍛鍊,或矯正肢體的不正確姿勢,以免增加病人的殘廢率。過多休息,尤其是關節活動過少,且固定於某一位置反而易招致肌肉萎縮與關節僵直畸形。
每次產前檢查時要詢問有關關節晨起僵直的時間,完成日常簡單工作的能力,能否完成交代的工作任務等,以觀察關節功能與治療效果。
4.藥物治療要考慮藥物對胎兒影響,因而孕期對RA的治療與非孕婦有所區別。
(1)可溶性金化合物:雖然共認其對RA有肯定療效,但有毒性反應,如各類型皮炎、少尿、骨髓抑制等不宜套用。
(3)青黴胺:系鉛、汞、銅等金屬離子的絡合物可使類風濕因子減少,治療慢性RA可使關節疼痛、腫脹及晨起關節僵直等臨床症狀的改善有一定療效。有血小板減少、白細胞減少等副作用,且能通過胎盤,對胎兒產生影響孕期也不宜套用。
 骨關節炎
骨關節炎5.手術治療對一二個關節受累較重,且水楊酸類藥物治療半年無效者,可行早期滑膜切除術。據報導術後顯著好轉者可達80%,但經長期隨訪病例中,滑膜炎復發者占10%~20%。對病變已靜止而關節尚有一定活動度且有明顯畸形者,可行矯正畸形。對髖關節和膝關節屈曲攣縮畸形者,可行關節囊剝離和肌腱延長術。對破壞嚴重的負重關節如膝、踝和髖關節,可行關節融合術。對關節強直或破壞伴有功能障礙而肌力尚好者,可行關節成形術或人工關節置換術。
6.類風濕關節炎臨床緩解標準套用美國風濕病協會的類風濕關節炎臨床緩解標準來評價治療結果。共有6條,符合5條或5條以上,且至少連續2個月為類風濕關節炎緩解。
(1)晨僵時間<15min。
(2)無乏力。
(3)無關節痛(通過問病史得知)。
(4)活動時無關節壓痛或疼痛。
(5)軟組織或腱鞘無腫脹。
預後
10%~20%類風濕關節炎患者病情快速進展,在1~2年內發展成嚴重殘疾。另外10%患者病情較輕,能自行緩解。大部分患者表現為慢性反覆發作。若早期積極的治療,可使80%以上患者病情緩解。一般來說,類風濕因子陰性、起病時症狀明顯、HLA-DR4陰性的患者預後較好。
類風濕關節炎主要結局是殘疾,在類風濕關節炎自然病程中,5~10年致殘率為60%,病程30年的致殘率為90%。壽命縮短10~15年,而伴關節外表現者的5年生存率僅為50%。因此類風濕關節炎被看作和Ⅳ期淋巴瘤、冠狀動脈病變有相似嚴重預後的疾病。
