發病機制
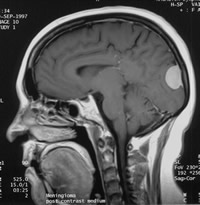 岩骨斜坡腦膜瘤
岩骨斜坡腦膜瘤1.斜坡型 由岩骨斜坡裂硬膜內集居的蛛網膜細胞群長出,向中線發展至對側。瘤體主要位於中上斜坡,將中腦 、腦橋向後壓迫。由腦膜垂體乾、腦膜中動脈腦膜支、椎動脈斜坡支參加供血。
2.岩斜型 腫瘤由岩骨斜坡裂長出向一側擴延,瘤體主要位於中斜坡及小腦腦橋角,腫瘤主要由腦膜垂體乾、椎動脈枕支和斜坡支 枕動脈岩骨支供血。
3.蝶岩斜坡型 腫瘤由蝶骨斜坡裂長出,向外側延伸至蝶鞍旁、中顱窩、岩骨尖,經小腦幕裂孔向鞍背發展。腦血管造影顯示腦膜垂體乾、腦膜中動脈腦
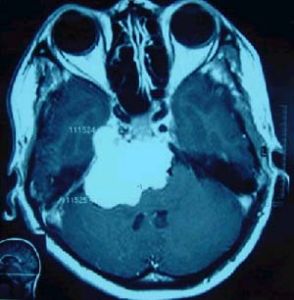 岩骨斜坡腦膜瘤
岩骨斜坡腦膜瘤膜支、咽升動脈斜坡支參加供血。
腦膜瘤可來源於腦膜的蛛網膜細胞、成纖維細胞和血管,多數來源於蛛網顆粒的蛛網膜細胞。腦膜瘤一般生長緩慢 肉眼觀觀察腫瘤多呈圓形 分葉狀或不規則形,質韌或硬,邊界清晰。周圍腦組織有受壓的凹陷或切跡。腫瘤基底位於斜坡、岩骨尖或岩嵴, 並可引起局部的骨質破壞。顯微鏡下主要分為以下幾種類型:①腦膜內皮型腦膜瘤;②成纖維細胞型;③過渡型;④血管型,包括血管型、血管母細胞型和血管外皮細胞型三個亞型);⑤惡性腦膜瘤等。
流行病學:
後顱窩腦膜瘤占全部顱內腦膜瘤的10%。在後顱窩腦膜瘤中, 岩骨-斜坡腦膜瘤占50%左右 女性多於男性,女∶男大約為2∶1。發病年齡多在中年以上。
臨床表現
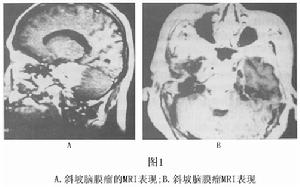 圖1 岩骨斜坡腦膜瘤
圖1 岩骨斜坡腦膜瘤1.頭痛 頭痛多限於枕頂部,也有頭頂部疼痛,有時為首發症狀。
2.顱內壓增高 因腫瘤生長緩慢,晚期並發阻塞性腦積水才出現顱內壓增高症狀。
3.多組腦神經損害症狀 易受累神經為動眼神經、三叉神經、面、聽神經及展神經,常表現為:上瞼下垂、聽力下降、面部麻木, 三叉神經痛及復視等。
4.小腦受損症狀 步態蹣跚、共濟失調和眼球水平性震顫。
5.椎動脈及基底動脈受累可表現TIA發作。
6.個別可表現為海綿竇綜合徵和岩尖綜合徵(眼球後疼痛、展神經麻痹)。
併發症:
手術治療後,可能出現以下併發症:
1.多腦神經及腦幹損傷 Spetiler報導46例岩骨-斜坡腦膜瘤,術後並發麵癱占30% 展神經麻痹2% 聽力下降9% 偏癱1%。另有文獻報導50%有腦神經損害症狀。後組腦神經麻痹可致呼吸困難等,應行氣管切開。
2.術後腦脊液漏 腦脊液漏為經迷路入路及迷路後入路術後的主要併發症, 發生率高。Spetiler報導為13%左右。術後一旦發生腦脊液漏可先行腰穿持續引流放出腦脊液,局部加壓包紮。如果不能自愈,可行手術修補。亦可術前行腰穿置管持續腦脊液引流, 可預防術後腦脊液漏,平均1周,最長2周。
3.術中術後出血、顱內感染等同一般手術。
4.並發腦積水 由於術後腦脊液循環障礙,並發腦積水。腦室擴大可考慮行腦室-腹腔分流術。
5.癲癇和失語症 左顳葉受壓或損傷所致。術中應注意避免顳葉損傷的操作,注意保護Labbé靜脈。術後套用抗癲癇藥物。
診斷
根據典型的臨床表現及CT、MRI等檢查結果,岩骨-斜坡區腦膜瘤容易確診。
鑑別診斷:
岩骨斜坡區腦膜瘤有時容易和斜坡脊索瘤、軟骨肉瘤等相混淆,應注意鑑別。
1.斜坡脊索瘤 脊索瘤來源於脊索胚胎殘餘,多生長在顱底或脊柱 顱底脊索瘤多位於斜坡處,占顱內腫瘤的0.15%~0.2%。腫瘤多位於硬腦膜外,但有時呈浸潤性生長並突破硬腦膜,多呈扁平型或球型。主要表現為頭痛、肢體無力、語言不清、嗆咳等,如果腫瘤向不同的方向生長,則出現相應症狀。從臨床表現上與腦膜瘤難以區別。但顱骨平片腦膜瘤鈣化甚少,而脊索瘤半數以上有斑點或小片狀鈣化,對骨質的破壞嚴重。CT顯示腫瘤為不規則略高密度、邊界清, 其中有多發散在點、片狀鈣化、 斜坡、 蝶鞍有廣泛骨質破壞,偶見腫瘤突入鼻咽腔,多數不出現強化。MRI T1像為低信號,其間夾雜多個斑點狀高信號。T2像呈不均勻的高信號,可有中等度對比強化。
2.膽脂瘤 主要來源於異位的胚胎殘留的外胚層組織,好發於腦橋小腦角、鞍區、腦室和岩骨斜坡區,占顱內腫瘤的0.7%~2%,多見於青壯年,常表現為一側三叉神經痛或面肌痙攣 面部麻木、聽力減退等特點。典型CT表現為沿腦池生長邊界清楚的不規則低密度影,注射造影劑無強化或邊界環狀強化。MRI表現為T1加權呈略高於腦脊液的低信號,T2加權高於腦脊液的高信號,內有間隔,不發生對比增強。
3.神經鞘瘤 與腦膜瘤無明顯臨床表現不同。但CT表現為等或低密度病灶,或呈囊性,可呈均一或環狀強化,骨窗位觀察可顯示岩骨尖破壞。腫瘤周圍無水腫, 可呈啞鈴型騎跨中後顱窩生長。MRI T1像呈低信號,T2像呈高信號或混雜信號, 可有較明顯的對比增強,但較腦膜瘤弱。
4.軟骨肉瘤 軟骨肉瘤發生率低,好發年齡為40~50歲,早期無明顯症狀 以後出現腦神經麻痹和顱內壓增高。CT檢查有骨質破壞,表現為等密度或高密度,瘤內有鈣化,增強掃描腫瘤不強化或輕度強化。MRI表現為長T1和長T2信號,注射Gd-DTPA後腫瘤輕度強化。
實驗室檢查:
行腰椎穿刺測壓力多有增高,腦脊液化驗蛋白有不同程度的增高。
其它輔助檢查:
1.頭顱X線平片 能夠幫助了解顱骨的增生或損害程度。
2.CT檢查 CT和MRI是診斷該區腦膜瘤最有效的手段,在檢查中均要做注藥對比強化掃描,否則有誤診的可能。CT平掃上主要表現為岩骨斜坡區分葉狀或卵圓形均勻高密度或略高密度占位性病變,少數腫瘤混有大小不等的低密度灶。注射造影劑後可均勻強化,多表現為圓形、卵圓形或不規則型、 腫瘤與硬腦膜以廣基相連,局部可有骨質增生或骨質破壞,有時表現為岩尖部明顯破壞。此外CT還可顯示乳突氣化的程度和骨迷路的位置,有利於指導手術。
3.MRI檢查 大多數腦膜瘤的信號與腦灰質相似,在T1加權像上多數為等信號,少數表現為低信號;在T2加權像上可表現為高、等、低信號,注射Gd-DTPA後絕大部分腫瘤出現強化,大部分腦膜瘤與相鄰腦組織特別是腦幹有包膜相隔。另外MRI在顯示腦膜瘤與鄰近血管關係上明顯優於CT,可以用三維立體方式清楚地顯示腫瘤的位置、大小,腫瘤的侵犯方向,有無基底動脈及分支受累。更重要的是在T2加權像上, 可觀察瘤周的蛛網膜層是否存在,有無腦幹軟膜侵犯, 有無腦幹水腫,這對於疾病的術前評估是十分重要的(圖1) 當腦膜瘤包繞或擠壓頸內動脈、基底動脈時,由於血管內快速流動的血液產生流空現象,在T1和T2加權圖像上均為低信號區。
4.腦血管造影 由於腫瘤供血十分豐富 因此,術前行選擇性腦血管造影對於指導手術是十分必要的。腦血管造影可以觀察腫瘤的血液供應 以便術中阻斷供血動脈。腦血管造影上岩骨斜坡區腦膜的供血動脈主要有頸內動脈的腦膜垂體乾、腦膜中動脈、 基底動脈分支、椎動脈腦膜支以及咽升動脈斜坡支,並能同時觀察到基底動脈向對側移位、小腦上動脈以及咽升動脈斜坡支拉長(向後及向對側移位),有時可出現病理性血管染色。
治療
岩骨-斜坡區腦膜瘤的治療主要包括:手術治療、放射治療及激素治療等。
1.手術治療 岩骨-斜坡型腦膜瘤手術切除是最有效的治療方法。隨著現代診斷技術(CT MRI、電生理檢查)的提高,手術設備、手術顯微鏡、雷射及超聲吸引的套用和麻醉技術的不斷提高 手術死亡率已明顯下降 對於岩骨斜坡區腦膜瘤的手術方式是由病變所在部位、生長方式、供血來源以及與周圍結構的毗鄰關係來決定的。通常有以下幾種手術入路:幕上、下經岩骨乙狀竇前入路、枕下乙狀竇後入路 顳下-耳前顳下窩入路,顳下經岩骨前路入路等。
(1)幕上、下經岩骨乙狀竇前入路:是切除岩骨-斜坡區腦膜瘤最有效的手術入路,已為越來越多的學者採用,它能提供到達岩骨斜坡區的寬闊視野, 縮短到達該區的距離,能夠較清晰暴露同側Ⅲ~Ⅻ腦神經和後循環的主要動脈,避免了對顳葉的過分牽拉和保留Labbe靜脈。此入路適合於中、後顱窩病變的手術,特別適用於上2/3斜坡-岩骨區的病變切除。但對下斜坡的暴露效果不好 一般根據岩骨磨除的程度又分為三個亞型:①擴大迷路後入路:磨岩骨保留骨迷路完整,可以保留聽力 ②經迷路入路:即完整磨除骨性半規管,但需犧牲聽力且術後腦脊液耳漏機會增加 ③經迷路耳蝸入路:在①、②的基礎上更加廣泛地磨除岩骨並使面神經向下方移位。
(2)枕下乙狀竇後入路:適用於對腦橋小腦角區,下斜坡區的病變手術,並能較清楚顯露一側Ⅴ、Ⅶ、Ⅷ、Ⅸ、Ⅹ Ⅺ、Ⅻ腦神經和後循環的主要動脈 但此入路對岩骨尖、上斜坡和小腦幕切跡等部位顯露不佳。
(3)顳下-耳前顳下窩入路:亦即為額顳翼點開顱加斷顴弓聯合入路。該入路可提供更大範圍切除中顱窩外側部的條件,更廣泛地暴露鞍旁海綿竇區,減少術中對顳葉的牽拉, 但對腦橋小腦角區和枕大孔區暴露不好。
(4)顳下經岩骨前路入路:又同顳枕經小腦幕入路,適用於中、上斜坡及岩骨尖等部位病變的手術。
(5)其他:尚有耳後經顳入路,擴大枕下入路;幕上、下聯合入路等。
2.放射治療 立體定向放射治療岩骨斜坡腦膜瘤主要適應證包括:
(1)年邁或其他重要器官功能障礙不能耐受手術者。
(2)顯微手術後腫瘤殘餘或復發。
(3)腫瘤直徑≤3cm。
主要分χ-刀或γ-刀治療。Subach等報導62例岩骨-斜坡腦膜瘤患者採用γ-刀治療,平均隨訪37個月,症狀改善占21%,無變化68%,加重11%,腫瘤縮小占24%,無變化68%,增加8%,認為對於原發或復發的岩骨-斜坡腦膜瘤立體定向放射治療是有效的。Nicolato A等報導γ-刀治療50例顱底腦膜瘤中,12例為岩骨斜坡腦膜瘤,腫瘤平均體積為8.6cm3,未見有早期併發症,隨訪結果證實γ-刀治療是安全有效的, 立體定向放射治療併發症早期主要為噁心 嘔吐 頭痛等,大多在24h後緩解 。後期反應:面神經、三叉神經、聽神經及腦幹、顳葉不同程度的放射損傷 少數可恢復,部分為永久性損傷。
3.激素治療 採用調節病人體內激素水平方法, 對控制腦膜瘤生長具有一定作用。主要有激素拮抗藥、甲羥孕酮(安宮黃體酮)等臨床應有亦有效。
預後:
岩骨-斜坡腦膜瘤術後死亡率在20世紀70年代以前達50%左右,隨著顯微技術的發展,該區域腦膜瘤手術的死亡率和併發症在逐年下降,死亡率已經下降到9%~17%左右,且有逐年下降趨勢。死亡原因可能與腦幹損傷有關。最近的大宗病例統計結果表明:手術全切率為69%,復發率為13%(6年隨訪) 術後死亡率為3.7% 腦神經損傷率為33%
預防:
無特殊。